Hoofdstuk A en B
Deel A Algemene informatie
Dit deel van de richtlijn betreft:
- Definitie KNGF-richtlijn (paragraaf A.1)
- Doel (paragraaf A.2)
- Doelgroep (paragraaf A.3)
- Context en gebruik (paragraaf A.4)
- Conceptueel raamwerk richtlijn (paragraaf A.5)
- Opbouw van het interventiehoofdstuk (paragraaf A.6)
A.1 Definitie KNGF-richtlijn
KNGF-richtlijnen zijn wetenschappelijk onderbouwde, landelijk geldende en vakinhoudelijke aanbevelingen voor optimale zorg voor de patiënt. Richtlijnen zijn bedoeld als hulpmiddel om fysiotherapeuten te ondersteunen bij het nemen van klinische beslissingen. Richtlijnen beogen een leidraad te geven voor de dagelijkse praktijk en tegelijkertijd zo flexibel te zijn dat, afhankelijk van de patiënt en de situatie, onderbouwd van de richtlijn kan worden afgeweken om aan individuele behoeften tegemoet te komen.
In deze herziene ‘KNGF-richtlijn Beroerte’ zijn aanbevelingen voor verantwoorde zorg beschreven. Aan de richtlijnen zijn indicatoren gekoppeld die inzicht geven in de kwaliteit van de fysiotherapeutische zorg. Het KNGF vindt dat toetsing op het gebruik van de richtlijnen een verantwoordelijkheid is van de fysiotherapeut in overleg met en ondersteund door het KNGF.
A.2 Doel
Het doel van de ‘KNGF-richtlijn Beroerte’ is het verbeteren van de kwaliteit, transparantie en uniformiteit van fysiotherapie die wordt gegeven aan patiënten met als hoofddiagnose een cerebrovasculair accident (CVA), door de gehele zorgketen heen, door middel van het expliciteren van het fysiotherapeutisch handelen op basis van wetenschappelijk onderzoek, en waar nodig aangepast op basis van consensus van deskundigen in de eerste, tweede en derde lijn binnen de beroepsgroep fysiotherapie, alsmede gelieerde beroepsgroepen in het veld. Hierdoor worden tevens de taken en verantwoordelijkheden van de beroepsgroep afgebakend en inzichtelijk gemaakt.
Een synoniem voor beroerte is ‘cerebrovasculair accident’ (CVA). In deze richtlijn wordt de term CVA gehanteerd. Een CVA kan worden onderverdeeld in een niet-bloedig CVA (herseninfarct) of een bloedig CVA (hemorragie of hersenbloeding).
Definitie CVA
Beroerte of CVA is volgens de World Health Organization gedefinieerd als ‘plotseling optredende klinische verschijnselen van een focale stoornis in de hersenen die langer dan 24 uur duren of leiden tot de dood, waarvoor geen andere oorzaak aanwezig is dan een vasculaire stoornis’. Patiënten met een transient ischemic attack (TIA) en subarachnoïdale bloeding (SAB) vallen buiten de scope van deze richtlijn.
A.3 Doelgroep
Deze richtlijn richt zich primair op fysiotherapeuten die patiënten met een CVA behandelen. Ook medici, verpleegkundigen of andere paramedici die betrokken zijn bij de zorg rond een patiënt met een CVA, familie van de patiënt of mantelzorger(s) en onderzoekers op het gebied van neurorevalidatie/CVA kunnen deze richtlijn consulteren. Voor patiënten, familie van patiënten en mantelzorgers is een informatiefolder beschikbaar.
Context en gebruik
Maandelijks verschijnen nieuwe gecontroleerde studies die zijn gericht op revalidatie van patiënten met een CVA. Het is dan ook voor de individuele fysiotherapeut welhaast onmogelijk alle publicaties van gecontroleerde studies bij te houden. Updates op basis van meta-analyses, waaronder reviews van de Cochrane Collaboration, lopen vaak te veel vertraging op om ten tijde van publicatie nog actueel te zijn.
De ‘KNGF-richtlijn Beroerte’ is een zo volledig mogelijke reflectie van het in de wetenschappelijke literatuur gepubliceerde (effect)onderzoek naar de meerwaarde van fysiotherapie bij patiënten met een CVA. De aanbevelingen zijn bedoeld om op basis van wetenschappelijke evidentie sturing te geven aan klinische beslissingen bij het behandelen van patiënten met een CVA. Hiermee vormt de richtlijn de ‘state of the art’ van de evidentie van het fysiotherapeutisch handelen bij deze patiëntengroep. De richtlijn is geen overzicht van alle verrichtingen die fysiotherapeuten in de dagelijkse praktijk uitvoeren. Evenmin zijn de aanbevelingen in de richtlijn bedoeld als panacee voor de behandeling van een patiënt met een CVA.
De oude richtlijn uit 2004 was gebaseerd op 123 randomized controlled trials (RCT’s). De huidige richtlijn is uitgebreid met 344 RCT’s en geeft de state of the art weer tot juli 2011. Gezien de exponentiële toename van het aantal gepubliceerde effectonderzoeken verwachten de projectgroep en de stuurgroep dat de huidige behandelrichtlijn in 2015 een nieuwe update moet krijgen en dat in de toekomst een min of meer continue update nodig zal zijn.
A.5 Conceptueel raamwerk richtlijn
Bij het ontwikkelen van de richtlijn zijn als raamwerk gehanteerd:
- de ‘International Classification of Functioning, Disability and Health’ (ICF) van de World Health Organization (WHO);15
- het tijdsbeloop van herstel na een CVA: (hyper)acute (revalidatie)fase, vroege revalidatiefase, late revalidatiefase en revalidatie in de chronische fase;
- het proces van het fysiotherapeutisch handelen: de diagnostiek en prognostiek, de interventie, de evaluatie en monitoring, en de afsluiting van de behandeling.
A.5.1 WHO ICF
De WHO ICF dient als structuur voor de opbouw van de richtlijn. Het fysiotherapeutisch proces is gericht op het optimaliseren van stoornissen in functies, beperkingen in activiteiten en participatieproblemen, waarbij eveneens aandacht wordt besteed aan de context van het gezondheidsprobleem van de patiënt.15 Hierbij gaat het onder andere om interacties tussen de patiënt en de omgeving zoals de inrichting van de (gezondheids)zorg, sociale factoren als mantelzorg en de fysieke omgeving. Daarnaast is de ICF voor de individuele fysiotherapeut een hulpmiddel om het functioneren van de patiënt met een CVA vanuit een breder perspectief te ordenen en te presenteren.16
A.5.2 Tijdsbeloop
Het herstel na een CVA verloopt niet in een rechte lijn, maar in een kromme, waarbij in de eerste dagen tot maanden verreweg het meeste herstel plaatsvindt.
In het beloop worden vier fasen onderscheiden die in elkaar overlopen en niet scherp zijn afgebakend:
- (Hyper)acute (revalidatie)fase – [H]AR: duur nul tot 24 uur. Deze fase wordt gekenmerkt door medische diagnostiek, voorkomen van progressieve schade aan de hersenen en secundaire complicaties. Zie module E (opent in nieuw tabblad).
- Vroege revalidatiefase – VR: duur 24 uur tot en met drie maanden. Deze fase wordt gekenmerkt door revalidatie, gericht op restitutie van functie en indien dit niet mogelijk is op het aanleren van compensatiestrategieën, zodat beperkingen in activiteiten en participatie worden voorkomen of verminderd. Zo nodig wordt aandacht besteed aan aanpassingen in de omgeving of zorgverlening aan huis.
- Late revalidatiefase – LR: duur 3-6 maanden. Deze fase is een vervolg op de vroege revalidatiefase, met de nadruk op het voorkomen of verminderen van beperkingen in activiteiten en participatie. Zo nodig wordt aandacht besteed aan aanpassingen in de omgeving of zorgverlening aan huis.
- Revalidatie in de chronische fase – RC: duur > zes maanden. Deze fase wordt gekenmerkt door ondersteuning en begeleiding van patiënt (‘support’, i.e. behoud en preventie), om maatschappelijk functioneren, het ondersteunen van het verwerkingsproces en leren omgaan met beperkingen te optimaliseren, fysieke fitheid te behouden en kwaliteit van leven te monitoren. In geval van functionele verbetering of verslechtering wordt gericht ingezet op respectievelijk (tijdelijk) continueren van de therapie of het opnieuw bereiken van het na de initiële revalidatie bereikte niveau van functioneren.
Let op: De behandeling is eindig. Ze wordt beëindigd indien de behandeldoelen zijn gerealiseerd of indien de fysiotherapeut van mening is dat fysiotherapie geen toegevoegde waarde meer heeft, dan wel inschat dat de patiënt de doelstellingen zelfstandig kan bereiken zonder fysiotherapeutische begeleiding.
De volgende figuur brengt het onderscheid in beeld tussen de verschillende fasen.
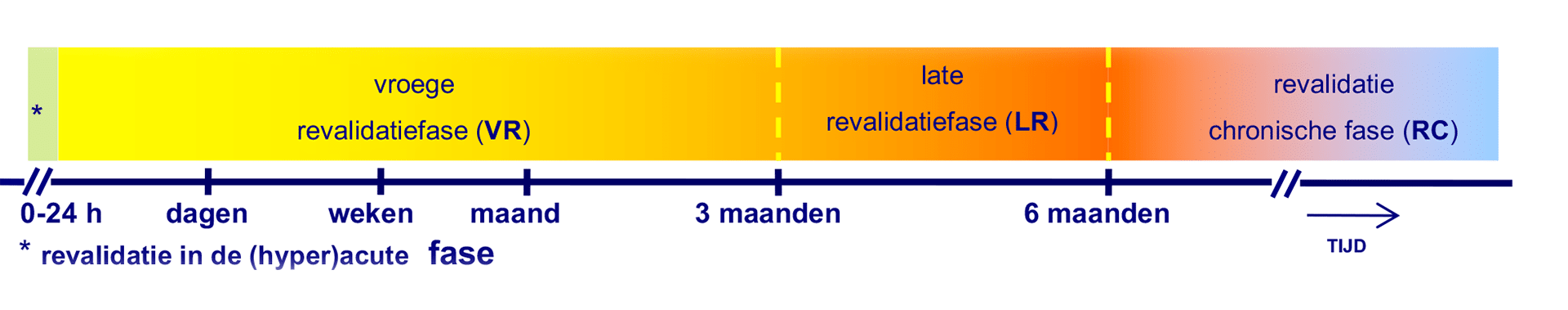
Tijdlijn (niet op schaal getekend) met de verschillende fasen na een CVA.
A.5.3 Het fysiotherapeutisch handelen
Het fysiotherapeutisch methodisch handelen bestaat uit een achttal stappen. In de huidige richtlijn zijn deze acht stappen gegroepeerd tot: ‘diagnostiek en prognostiek’ (stap 1-4), ‘interventie’ (stap 5 en 6) en ‘evaluatie en monitoring’ (stap 7 en 8). In de volgende tabel staat in welk hoofdstuk een stap terug te vinden is.
De stappen van het methodisch handelen met het hoofdstuk waarin de stap staat beschreven.
| Stap van het medisch handelen | Hoofdstuk |
|---|---|
| Aanmelding, orientatie op de hulpvraag, screening en informatie aan de patient | diagnostisch proces: hoofdstuk C en D |
| Anamnesegesprek | diagnostisch proces: hoofdstuk C en D |
| fysiotherapeutisch onderzoek | diagnostisch proces: hoofdstuk C en D |
| Formulering van de fysiotherapeutische diagnose en indicatiestelling | diagnostisch proces: hoofdstuk C en D |
| Behandelplan | therapeutisch proces: hoofdstuk B, E, F en G |
| Uitvoering van de behandeling | therapeutisch proces: hoofdstuk B, E, F en G |
| Evaluatie | evaluatie en monitoring: hoofdstuk C |
| Afsluiting | evaluatie en monitoring: hoofdstuk C |
A.6 Opbouw van het interventiehoofdstuk
Interventiehoofdstuk (F) wordt van de interventies waarvoor bewijskracht van het eerste niveau bestaat steeds eerst de interventie gedefinieerd en daarna uitgebreid beschreven.
Van de interventies waarvoor bewijskracht van het tweede niveau bestaat, is geen achtergrondinformatie opgenomen, omdat deze interventies allemaal in slechts één enkele RCT zijn onderzocht. Een beschrijving van alle RCT’s is opgenomen als bijlage 1 (opent in nieuw tabblad) van de ‘Verantwoording en toelichting’.
Een aanbeveling is een kernachtige samenvatting van de effectiviteit van een interventie. Met symbolen wordt aangegeven in welke fase na het CVA de betreffende interventie is onderzocht, wat de effectiviteit van de interventie is en voor welke niveaus van de ICF deze effectiviteit geldt (volgens de ICF; zie paragraaf A.5.1).
De volgende symbolen worden gebruikt:
OO uitkomstmaat/-maten op functieniveau en activiteiten- en participatieniveau van de ICF
O uitkomstmaat/-maten op functieniveau van de ICF
O uitkomstmaat/-maten op activiteiten- en participatieniveau van de ICF
✓ fase waarin de interventie is onderzocht (gunstig effect)
x fase waarin de interventie is onderzocht (ongunstig effect)
= fase waarin de interventie is onderzocht (geen meerwaarde/meerwaarde onduidelijk)
In het interventiehoofdstuk (F) zijn de paragrafen met aanbevelingen van het eerste niveau opgezet volgens eenzelfde structuur:
De definitie
Dit is beknopte beschrijving van de interventie.
De aanbeveling(en)
Dit is een kernachtige samenvatting van de effectiviteit van de interventie. Een aanbeveling is in een kader weergegeven, met symbolen en kleuren die aangeven in welke fase na het CVA de betreffende interventie is onderzocht, wat de effectiviteit van de interventie is en voor welke niveaus van de International Classification of Functioning, Disability and Health (ICF) deze effectiviteit geldt (zie paragraaf A.5.1).
In de aanbevelingen worden, net als elders in de richtlijn, de volgende symbolen gebruikt:
OO uitkomstmaat/-maten op functieniveau en activiteiten- en participatieniveau van de ICF
O uitkomstmaat/-maten op functieniveau van de ICF
O uitkomstmaat/-maten op activiteiten- en participatieniveau van de ICF
✓ fase waarin de interventie is onderzocht (gunstig effect)
x fase waarin de interventie is onderzocht (ongunstig effect)
= fase waarin de interventie is onderzocht (geen meerwaarde/meerwaarde onduidelijk)
De achtergrond
Dit is de beschrijving van de interventie.
De interpretatie van de aanbeveling met bijbehorende context staat ook vermeld:
- Beschrijving: de beschrijving van de interventie.
- Benodigdheden: een beschrijving van de materialen die nodig zijn om de interventie uit te kunnen voeren; dit betreft interventies waarvoor significante effecten zijn gevonden in de meta-analyses.
- Wetenschappelijke verantwoording: een samenvatting van de resultaten van de literatuurzoektocht, het aantal gevonden RCT’s dat ten grondslag ligt aan de aanbeveling met hun kenmerken, de karakteristieken van de onderzoekspopulatie en de interventie, de methodologische kwaliteit, de resultaten van de meta-analyse en de daarbij horende referenties. In bijlage 1 (opent in nieuw tabblad) van deze Verantwoording en toelichting is een beschrijving van de RCT’s opgenomen met de vanuit de trials geclaimde effecten.
Aanbevelingen van het tweede niveau zijn gebundeld in twee paragrafen. Het betreft:
- interventies die zijn gericht op het herstel van de loopvaardigheid en aan mobiliteit gerelateerde vaardigheden (beschreven in paragraaf F.2 e.v.) en
- interventies die zijn gericht op het herstel van arm-handvaardigheid (beschreven in paragraaf F.4 e.v.).
Steeds is uit het beschikbare bewijs per interventie een aanbeveling geformuleerd, waaraan de context en interpretatie van die aanbeveling is toegevoegd. Gezien het geringe aantal RCT’s per interventie is er geen uitgebreide wetenschappelijke verantwoording geschreven. Download (opent in nieuw tabblad) de studiedetails en informatie over de methodologische kwaliteit van de RCT’s. Met deze informatie zal de lezer in staat zijn te beoordelen in hoeverre bevindingen uit de wetenschappelijke literatuur te vertalen zijn naar de patiënt die onder behandeling is.
Deel B Algemene (behandel)principes en uitgangspunten van fysiotherapie
Dit deel van de richtlijn betreft:
- Organisatie van de revalidatie binnen een stroke service (paragraaf B.1)
- Fysiotherapie op de stroke service (paragraaf B.2)
- Intensiteit van oefentherapie (paragraaf B.3)
- Taak- en contextspecificiteit van trainingseffecten (paragraaf B.4)
- Neurologische oefenmethoden c.q. behandelconcepten (paragraaf B.5)
- Motorische leerprincipes (paragraaf B.6)
- Teleconsultatie/-revalidatie (paragraaf B.7)
- Zelfmanagement (paragraaf B.8)
- Valpreventie (paragraaf B.9 (opent in nieuw tabblad))
B.1 Revalidatie binnen een stroke service
Systematisch literatuuronderzoek toont aan dat patiënten baat hebben bij zeer snelle opname in een ziekenhuis met een afdeling die gespecialiseerd is in het behandelen van patiënten met een CVA (een zogeheten ziekenhuis stroke unit). Behandelen op een ziekenhuis stroke unit leidt tot een aanzienlijk lager risico op overlijden en een vermindering van de ADL-afhankelijkheid in vergelijking met behandelen in niet-gespecialiseerde behandelcentra. Zo daalt met opname op een ziekenhuis stroke unit het overlijdensrisico met gemiddeld 18%, neemt de opnameduur af met gemiddeld 8% en heeft de patiënt 20% meer kans om weer zelfstandig thuis te kunnen gaan wonen.
Bij voorkeur dient de stroke unit ingebed te zijn in een zogeheten CVA-zorgketen, ook wel ‘stroke service’ genoemd. Een stroke service kan worden gedefinieerd als ‘een regionale zorgketen van samenwerkende zorginstellingen’.
Instellingen die tot een stroke service worden gerekend zijn:
- ziekenhuis stroke units;
- revalidatiecentra (revalidatie stroke units);
- verpleeghuizen, al dan niet met speciale revalidatiefaciliteiten (verpleeghuis stroke units) en ‘long stay’afdelingen;
- huisartsvoorzieningen, praktijken fysiotherapie en instellingen voor wijkverpleging en ondersteunende zorg in de eerstelijnsgezondheidszorg.
De meerwaarde van de behandeling op stroke units is onafhankelijk van geslacht, leeftijd en ernst van het CVA. Dit impliceert dat elke patiënt met een CVA in principe in aanmerking moet komen voor opname op een ziekenhuis stroke unit en elke instelling die patiënten met een CVA opneemt, ingebed dient te zijn in een stroke service waarin samenhangende zorg wordt verleend.
Er zijn aanwijzingen dat de combinatie van enerzijds de kwaliteit van de gecoördineerde interdisciplinaire samenwerking (ook wel multidisciplinaire samenwerking genoemd) en anderzijds het opstellen van gemeenschappelijke functionele behandeldoelen (‘goal setting’) bepalend is voor de uitkomst van ADL-zelfstandigheid, dan wel het risico op overlijden bij opname op stroke units.
Daarnaast is aangetoond dat de volgende aan revalidatie gerelateerde factoren bijdragen aan de kwalitatief betere zorg in een stroke service:
- het systematisch screenen van functies vanaf het moment van opname (intake);
- het gebruik van een gemeenschappelijk (interdisciplinair) behandelplan;
- regelmatig interdisciplinair overleg;
- een intensief revalidatiebeleid dat afgestemd is op de wensen (hulpvraag) en belastbaarheid van de patiënt;
- een beleid dat gericht is op het voorkomen van complicaties;
- het regelmatig en systematisch meten in het veranderingen van functioneren in de tijd (‘monitoren’);
- een tijdige en gestructureerde voorlichting aan patiënt en partner en/of mantelzorger (bijvoorbeeld partner of kinderen);
- het vroegtijdig anticiperen op komend ontslag;
- regelmatige bijscholing van betrokken professionals.
Onduidelijk is vooralsnog wat elk van deze elementen afzonderlijk betekenen voor de kwaliteit van de zorgverlening. Wel laten verschillende gecontroleerde onderzoeken zien dat er een positief verband bestaat tussen enerzijds de mate waarin interdisciplinaire CVA-teams zich houden aan evidence-based behandelrichtlijnen en anderzijds de mate van verbetering die wordt gevonden in termen van ADL-zelfstandigheid.
Belangrijke aan fysiotherapie gerelateerde aspecten zijn:
- het vroegtijdige mobiliseren van de patiënt binnen 24 uur na ontstaan van het CVA. Zie module E. (opent in nieuw tabblad)
- het hebben van een gemeenschappelijke doelstelling binnen het team (‘goal setting’),
- regelmatige bijscholing van teamleden en
- het systematisch screenen van patiënten en het systematisch monitoren van veranderingen.
Juist omdat de beroepsgroep fysiotherapie in de hele stroke service vertegenwoordigd is, vormt zij een van de kerndisciplines die de continuïteit van revalidatie in een stroke service bepalen. Elke stroke unit heeft een bepaalde omvang en een vast CVA-team. Idealiter bestaat het behandelteam uit een arts (neuroloog, revalidatiearts, specialist ouderengeneeskunde of huisarts), een verpleegkundige, een fysiotherapeut, een ergotherapeut, een logopedist, een neuropsycholoog, een maatschappelijk werker, een bewegingsagoog, een activiteitenbegeleider, een diëtist en een apotheker. Het aantal disciplines dat bijdraagt aan de zorg voor een patiënt kan uiteraard sterk uiteenlopen en wordt bepaald door de complexiteit van de symptomen van de patiënt en het moment waarop de patiënt zich na het CVA in het zorgtraject bevindt.
De interdisciplinaire samenwerking in de stroke service dient gecoördineerd te worden. Om de inhoudelijke kant van de zorg te coördineren, heeft een CVA-team een teamcoördinator, terwijl een ketencoördinator zich richt op meer procesmatige aspecten van zorg, zoals de overplaatsing van de patiënt binnen een stroke service en de motivering van verschillende CVA-teams binnen de keten om samen te werken. Eveneens dient er een centrale zorgverlener aanwezig te zijn, waarop de patiënt te allen tijde moet kunnen terugvallen. Deze rol kan worden vervuld door verschillende disciplines, zoals huisarts, CVA-verpleegkundige of thuiszorgverpleegkundige.
De werkgroep formuleerde de volgende aanbevelingen:
(1) CVA-team
Het is aangetoond dat het behandelen van patiënten met een CVA door een gespecialiseerd interdisciplinair CVA-team, werkzaam op één plaatsgebonden afdeling (stroke unit), een gunstig effect heeft op overlevingskans, opnameduur en ADL-zelfstandigheid ten opzichte van reguliere zorg op een niet-gespecialiseerde afdeling.
(2, 3) Evidence-based richtlijnen
Er zijn aanwijzingen dat behandelen op basis van evidence-based behandelrichtlijnen door het interdisciplinaire behandelteam een positief effect heeft op de overlevingskans, het herstel van ADL-zelfstandigheid en de tevredenheid en gezondheidszorggerelateerde kosten van patiënten in de (hyper)acute en vroege revalidatiefase die zijn opgenomen in een ziekenhuis.
De werkgroep is van mening dat patiënten met een CVA tijdens intramurale opname ook gedurende het weekend behandeld dienen te worden door de fysiotherapeut.
(4) Expertise van de fysiotherapeut
De werkgroep is van mening dat adequate fysiotherapie bij patiënten met een CVA kennis en ervaring vergt. Om voldoende expertise te kunnen waarborgen, is het een voorwaarde dat fysiotherapeuten die CVA-patiënten behandelen adequate bijscholing volgen en regelmatig CVA-patiënten behandelen.
Context en interpretatie
Geadviseerd wordt postinitiële scholing te volgen op het gebied van de neurorevalidatie, met de nadruk op CVA, waarbij zowel basisvakken als (neuro)anatomie, (neuro)fysiologie, bewegingssturing en motorisch leren, en evidentie voor alle delen van het fysiotherapeutisch proces worden gedoceerd, alsmede gesuperviseerd toegepast. Om als voldoende bekwaam te worden gekwalificeerd, dient de fysiotherapeut jaarlijks minimaal vijf patiënten met een CVA te behandelen.
Daarnaast wordt aanbevolen dat elke fysiotherapeut deel uitmaakt van een regionaal CVA-netwerk waarin deskundigheid wordt uitgewisseld en taken en verantwoordelijkheden op elkaar worden afgestemd, om kwaliteit en continuïteit van zorg te waarborgen.
De criteria ten aanzien van bijscholing en het jaarlijks aantal te behandelen patiënten zullen naar alle waarschijnlijkheid worden aangescherpt in de komende jaren.
Een stroke service, ook wel CVA-zorgketen genoemd, bestaat uit meerdere instellingen en kan omschreven worden als ‘een regionale keten van zorgverleners of zorgverlenende instellingen die gezamenlijk een integrale, deskundige en samenhangende zorg en behandeling voor patiënten met een CVA waarborgen in alle fasen van de aandoening’.2,3 De belangrijkste betrokkenen bij stroke services zijn ziekenhuizen, verpleeghuizen, verzorgingshuizen, revalidatiecentra, thuiszorgorganisaties, huisartsen, eerstelijns fysiotherapiepraktijken en zorgverzekeraars.3,46
Kenmerk van een stroke service is dat aansluitende zorg wordt geboden in de (hyper)acute fase, de vroege revalidatiefase, de late revalidatiefase en de chronische fase met een adequate overdracht van patiënten tussen de voorzieningen.47 Een intensieve, regionale samenwerking tussen zorgverleners en zorgorganisaties daarbij onontbeerlijk.2,3 Begeleiding van de mantelzorg (bijvoorbeeld partner of kinderen) maakt expliciet onderdeel uit van het zorg- en behandelplan in elke schakel van de keten. De benadering van stroke services is gericht op terugdringing van de sterfte en optimalisering van de functionele gezondheidstoestand van de patiënt met een CVA.2,3,47
Een stroke service is opgebouwd uit verschillende elementen. Enerzijds zijn dat faciliteiten binnen instellingen, zoals een ziekenhuis stroke unit (ZSU), TIA-poli en hersenherstel-unit. Anderzijds zijn dat activiteiten tussen instellingen, zoals een transmuraal dossier en een transmurale zorgcoördinator. Daarnaast kunnen er tussen de zorginstellingen in een stroke service ook afspraken over doorstroom en behandeling van patiënten schriftelijk zijn vastgelegd.48
Elke stroke unit heeft een bepaalde omvang en een vast CVA-team. Het aantal disciplines dat bijdraagt aan de zorg voor een patiënt kan echter sterk uiteenlopen en wordt bepaald door de complexiteit van symptomen en het moment waarop de patiënt zich na het CVA in het zorgtraject bevindt. Ook in de eerstelijnsgezondheidszorg is er sprake van een CVA-team, meestal bestaande uit huisarts, fysiotherapeut, (wijk)verpleegkundige en naastbetrokkenen van de patiënt. De fysiotherapie is een van de weinige beroepsgroepen die in alle te onderscheiden instellingen van de zorgketen is vertegenwoordigd.
De interdisciplinaire samenwerking in de stroke service dient gecoördineerd te worden. Om de inhoudelijke kant van de zorg te coördineren, is er binnen een CVA-team een teamcoördinator, terwijl een ketencoördinator zich richt op meer procesmatige aspecten van zorg. Het gaat hierbij om onder andere overplaatsing van de patiënt binnen de stroke service en het motiveren van de verschillende CVA-teams binnen de keten om samen te werken.
Ziekenhuis stroke units
Ziekenhuis stroke units zijn afdelingen die primair zijn gericht op adequate diagnostiek en daaruit voortvloeiend, zorginterventies in de eerste uren tot dagen na het ontstaan van het CVA.29,49 Het doel van deze acute zorg is:
- het voorkomen van progressieve schade aan de hersenen en andere complicaties;
- het voorkomen en verminderen van stoornissen in functies, beperkingen in activiteiten en participatieproblemen die het gevolg zijn van het CVA;
- het vaststellen van een optimaal vervolgtraject;
- het geven van voorlichting aan en begeleiding van patiënten en mantelzorg.
Kenmerkend is hierbij dat bij het in kaart brengen van de gevolgen van het CVA, de hieruit voortkomende behandeldoelen (‘goal setting’) en behandelbeleid, en het vaststellen van een vervolgtraject door meerdere met elkaar samenwerkende disciplines zijn betrokken (interdisciplinair, maar ook wel multidisciplinair genoemd).29,49-51 Dit impliceert dat een ZSU de aanwezigheid veronderstelt van:
- een interdisciplinair team van hulpverleners dat is toegerust voor een deskundige en vaardige behandeling van een patiënt met een CVA;
- een specifiek op de patiënten met een CVA afgestemd medisch, paramedisch, verpleegkundig en psychosociaal beleid, dat rekening houdt met de behandelrichtlijnen en gebruikmaakt van protocollen, werkafspraken en procedures;
- technische en infrastructurele faciliteiten voor snelle diagnostiek, behandeling, secundaire preventie, complicatiepreventie en een eerste aanzet tot revalidatie;
- inbedding in een stroke service, zodanig dat de patiënt met een CVA, in het belang van zijn behandeling, zo spoedig mogelijk kan worden overgeplaatst naar een passende ontslagbestemming;
- continue voorlichting aan patiënten, familieleden en/of mantelzorgers; en
- regelmatig bijscholing van betrokken professionals.29,49,52
Op een ZSU liggen doorgaans andere categorieën patiënten dan op een algemene intensive care unit of een afdeling voor patiënten met een CVA in een verpleeghuis of revalidatiecentrum. De stroke unit in een ziekenhuis, veelal op een afdeling neurologie, is bedoeld voor patiënten in de (hyper)acute fase of de eerste dagen van de vroege revalidatiefase van een CVA (tot hooguit 14 dagen na het ontstaan van de CVA).3,29,49 Primair is deze stroke unit bedoeld om de diagnose te stellen en om te overwegen of een trombolysebehandeling noodzakelijk is. De afdeling voor patiënten met een CVA in het verpleeghuis of revalidatiecentrum – soms ook stroke unit genoemd – is vooral gericht op de revalidatie van deze patiënten in met name de vroege en late revalidatiefase.
Om verwarring te voorkomen, stelt de Commissie Ontwikkeling Richtlijnen Stroke Unit (CORSU) voor om de naam ziekenhuis stroke unit (ZSU) te gebruiken voor de speciale afdeling voor acute zorg van patiënten met een CVA in een ziekenhuis.49 Naar analogie van de hartbewakingsafdeling is hierbij voor de leek sprake van hersenbewaking voor patiënten met een CVA. De naam verpleeghuis stroke unit (VSU) kan gebruikt worden voor de gespecialiseerde afdeling in een verpleeghuis. De revalidatiecentrum stroke unit (RSU) staat voor de gespecialiseerde afdeling in een revalidatiecentrum. In de internationale literatuur gebruikt men de begrippen ‘acute stroke care unit’ voor de ZSU, ‘rehabilitation stroke unit’ voor de VSU en ‘specialised rehabilitation stroke unit’ voor de RSU.49
De stroke unit is niet noodzakelijkerwijs een plaatsgebonden eenheid van een aantal bedden, hoewel dat waarschijnlijk wel bevorderlijk is voor de effectiviteit ervan.53 Uit een systematische review van 31 RCT’s waarin 6936 patiënten met een CVA waren geïncludeerd, blijkt dat behandeling op stroke units in vergelijking met opname in conventionele behandelcentra leidt tot een vermindering van het aantal patiënten dat één jaar na het CVA
- is overleden (odds ratio (OR) = 0,86; 95%-BI = 0,76-0,98; p = 0,02) en
- is overleden of in een instelling woont (OR = 0,79; 95%-BI = 0,71-0,88; p < 0,0001).47
Omgerekend betekent dit dat het risico op overlijden met 14% daalt. Bovendien neemt het aantal opgenomen patiënten in instellingen voor chronische zorg (7%) alsook de gemiddelde verpleegduur af (reductie van vier dagen) door de behandeling op stroke units.47,53
Het blijkt dat de verminderde kans op overlijden op een ZSU vooral te maken heeft met de aanwezigheid een systematische screening en het gezamenlijk doelen stellen (‘goal setting’) door een kwalitatief goed interdisciplinair team52 en de preventie en behandeling van – met name aan immobiliteit gerelateerde – complicaties.54 Op basis van deze bevindingen wordt in een studie van Hankey en Warlow geschat dat per 1000 patiënten met een CVA die worden opgenomen op een ZSU 56 patiënten minder overlijden dan wel ADL-afhankelijk blijven, dan wanneer deze patiënten opgenomen zouden zijn geweest in een conventioneel ziekenhuis (de zogeheten number needed to treat; NNT).55
Er zijn geen aanwijzingen dat effecten van behandeling op een ZSU beperkt blijven tot bepaalde subgroepen van patiënten met een CVA. Uit subgroepanalyses blijken bijvoorbeeld ook 75-plussers baat te hebben bij opname op stroke units.47,56,57 Dit betekent dat in principe iedere patiënt met een CVA, ongeacht geslacht, leeftijd en ernst van het CVA in aanmerking komt voor opname op een stroke unit. Bij een aantal patiënten kunnen er evenwel argumenten zijn tegen opname op een stroke unit, denk aan de terminale patiënt of de patiënt met ernstige comorbiditeit, of de patiënt die zelf geen opname wenst. In de praktijk blijkt echter dat oudere patiënten niet altijd dezelfde kwaliteit van zorg ontvangen als jongere patiënten.58 Waarom stroke units effectiever zijn dan conventionele zorgcentra is nog onduidelijk, maar momenteel gaat men ervan uit dat het positieve effect van een stroke unit wordt veroorzaakt door een samenspel van verschillende factoren, zoals:
- een volledig gestandaardiseerde en systematische screening bij opname waarbij niveau van stoornissen in functie, en beperkingen in activiteiten en participatie zijn vastgelegd;
- het opstellen van een gemeenschappelijk (interdisciplinair) behandelplan;
- een intensiever behandelbeleid (vaker of meer handen aan het bed);
- betere en snellere diagnostiek en sneller ingrijpen bij complicaties, een technisch beter geschoolde verpleging (verslikken, decubitus, incontinentie);
- het vaker voorschrijven van antipyretica en antibiotica bij complicaties;
- het regelmatig en systematisch meten van veranderingen (monitoren) in de (hyper)acute fase en de eerste dagen van de vroege revalidatiefase;
- tijdige voorlichting aan patiënt en partner, familie en/of mantelzorger; en
- het vroegtijdig anticiperen op ontslag.
Het afzonderlijke specifieke effect van bovengenoemde factoren is echter niet goed bekend.2,47,59 Wellicht zal het hier gaan om de combinatie van factoren die de meerwaarde bepaalt. Deze bevindingen hebben er mede toe geleid dat er zowel in 1995 als 2006 consensusbijeenkomsten zijn geweest in Helsingborg onder auspiciën van de European Stroke Council en International Stroke Society, ondersteund door de World Health Organisation (WHO) en in samenwerking met de European Region of the World Confederation for Physical Therapy (ER-WCPT) en de European Association of Neuroscience Nurses. Tijdens deze bijeenkomsten werden de deelnemende landen opgeroepen ervoor te zorgen dat in 2015 alle patiënten met een CVA in Europa toegang dienen te hebben tot aaneengesloten zorg, vanaf geprotocolleerde zorg op stroke units in de (hyper)acute fase tot passende revalidatie en maatregelen voor secundaire preventie.29,60
De meeste Nederlandse ziekenhuizen hebben inmiddels een stroke unit (ZSU). Ook zijn er verpleeghuizen en revalidatiecentra met een speciale afdeling voor intensieve zorg voor patiënten met een CVA, respectievelijk VSU en RSU, waar zelfs patiënten in de acute fase worden opgenomen.49
CVA-teams
Fysiotherapeuten maken in principe altijd deel uit van een CVA-team. Het belangrijkste kenmerk van een CVA-team is de interdisciplinaire samenwerking in de zorgverlening. Dat wil zeggen dat revalidatie gecoördineerd wordt aangeboden in een zorgtraject door meerdere disciplines of beroepsgroepen die samenwerken in één behandelteam.29,30,60,61 Dit behandelteam bestaat uit een kerngroep, doorgaans gecoördineerd door een neuroloog in het ziekenhuis (ZSU), een revalidatiearts in het revalidatiecentrum (RSU), of een specialist ouderengeneeskunde in het verpleeghuis (VSU). Wanneer de patiënt thuis verblijft, moet een zorgcoördinator worden aangewezen. Dit kan bijvoorbeeld de huisarts zijn. Idealiter bestaat het behandelteam uit:2,3
- een arts;
- een verpleegkundige;
- een fysiotherapeut;
- een ergotherapeut;
- een logopedist;
- een neuropsycholoog;
- een maatschappelijk werker;
- een bewegingsagoog;
- een activiteitenbegeleider;
- een diëtist;
- een apotheker.
De bezetting van het team door genoemde disciplines wordt echter sterk bepaald door de (tijdelijke) verblijflocatie (een ZSU, een ziekenhuis zonder gespecialiseerde CVA-afdeling, een revalidatiecentrum, een verpleeghuis of thuis) en de fase van het herstelproces waarin de patiënt zich op dat moment bevindt ([hyper]acute, vroege, late revalidatiefase of chronische fase). Zo kan het bijvoorbeeld in een revalidatiesetting nodig zijn dat een orthopedisch instrumentmaker in het team participeert.
Het team zal in de vorm van interdisciplinair overleg regelmatig zorgen voor een juiste afstemming van geformuleerde behandeldoelen, de daarbij gevolgde behandelstrategieën en de veranderingen die daarin gedurende het revalidatieproces optreden.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbevelingen:
(1) CVA-team
Het is aangetoond dat het behandelen van patiënten met een CVA door een gespecialiseerd interdisciplinair CVA-team, werkzaam op één plaatsgebonden afdeling (stroke unit), een gunstig effect heeft op overlevingskans, opnameduur en ADL-zelfstandigheid ten opzichte van reguliere zorg op een niet-gespecialiseerde afdeling. (niveau 1)
(2, 3) Evidence-based richtlijnen
Er zijn aanwijzingen dat behandelen op basis van evidence-based behandelrichtlijnen door het interdisciplinaire behandelteam een positief effect heeft op de overlevingskans, het herstel van ADL-zelfstandigheid en de tevredenheid en gezondheidszorggerelateerde kosten van patiënten in de (hyper)acute en vroege revalidatiefase die zijn opgenomen in een ziekenhuis. (niveau 3)
De werkgroep is van mening dat patiënten met een CVA tijdens intramurale opname ook gedurende het weekend behandeld dienen te worden door de fysiotherapeut. (niveau 4)
Evidence-based richtlijnen voor revalidatie
Twee onafhankelijke studies in de Verenigde Staten geven aan dat revalidatieteams die zich houden aan evidence-based behandelrichtlijnen, in dit geval de ‘Post Stroke Rehabilitation Guidelines’, een meerwaarde hebben wat betreft ADL-zelfstandigheid en kwaliteit van leven van de patiënt met een CVA.62-64 Bovendien werd bij de 11 deelnemende ziekenhuizen gevonden dat de meerwaarde groter was naarmate de revalidatieteams zich meer conformeerden aan de richtlijnen. De grotere compliantie (confirmatie) vertaalde zich in onder andere een beter herstel van ADL-zelfstandigheid en instrumentele ADL-vaardigheden en een grotere tevredenheid onder patiënten en partners.65 Opvallend was dat de gevonden effecten vooral in de vroege en late revalidatiefase (van één tot zes maanden na het CVA) werden gevonden en dat de effecten ten opzichte van de natuurlijke variatie in functioneel herstel over de eerste zes maanden 5 tot 7% verbeterde. Recent onderzoek in Australië toonde eveneens aan dat wanneer revalidatie afdelingen evidence-based beleid voerden patiënten een grotere kans hadden op een beter herstel van ADL-vaardigheden en ontslag naar huis.66 Er zijn aanwijzingen dat de volgende factoren (mede) verantwoordelijk zijn voor de meerwaarde van revalidatieteams met een hoge compliantie ten aanzien van de behandelrichtlijnen:
- het toepassen van een gestandaardiseerde intake tijdens opname van iedere patiënt;
- het systematisch screenen op slikproblemen, koorts en hyperglykemie en monitoren hiervan;67
- het regelmatig, bij voorkeur geprotocolleerd, vaststellen van veranderingen in het klinisch beloop in de tijd (monitoren);
- het bijwonen van regelmatig interdisciplinair overleg;
- training van de mantelzorger;
- educatie voor zowel teamleden, patiënt als mantelzorger.
In een quasi-experimenteel onderzoek is, aan de hand van vragenlijsten vóór en na, de compliantie van de CVA-teams aan de behandelrichtlijnen bestudeerd.68 Dit onderzoek constateerde dat de compliantie sterk varieerde tussen de verschillende beroepsgroepen. Uit gestructureerde interviews bleken de belemmeringen voor het conformeren aan de behandelrichtlijnen vooral te wijten te zijn aan:
- gebrek aan een goed functionerend CVA-team, veelal door ontbreken van een gestructureerd interdisciplinair overleg;
- onduidelijke managementstructuur;
- veel personele wisselingen in de medische staf;
- hoge werkdruk;
- reorganisaties binnen de instelling;
- de traagheid waarmee beslissingen binnen een afdeling doorgevoerd werden.68
Micieli et al. evalueerden de mate van compliantie met de ‘Guidelines for acute stroke’ van de Stroke Council of the American Heart Association (AHA).69,70 Deze richtlijnen hebben betrekking op de algehele medische zorg in de eerste periode na het CVA, maar bevatten ook maatregelen ter preventie van complicaties en verbetering van het formuleren van revalidatiedoelen. Compliantie aan de AHA-richtlijn van het behandelteam werd geëvalueerd bij een populatie van 386 patiënten met een CVA. Op zowel het moment van ontslag als drie en zes maanden na het ontstaan van het CVA werd een hogere overlevingskans aangetoond voor patiënten indien het team zich hield aan de richtlijnen. Voor het reduceren van beperkingen was de associatie met de mate waarmee CVA-teams zich hielden aan de richtlijnen alleen significant op het moment van ontslag.69 Daarnaast bleek dat behandeling volgens de richtlijnen een reductie geeft in de kosten die gepaard gaan met opname op een ZSU en dit kon met name worden toegeschreven aan een kortere opnameduur.71
Uit een vragenlijstonderzoek onder Nederlandse fysiotherapeuten blijkt dat de belangrijkste facilitator voor het toepassen van de richtlijn is dat deze voldoende ruimte overlaat om zelf beslissingen te nemen.72 Een van de belangrijkste barrières voor het toepassen is de tijd die gepaard gaat met het toepassen van de richtlijn. Tevens vinden ze dat er een financiële compensatie tegenover moet staan.72
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(4) Expertise van de fysiotherapeut
De werkgroep is van mening dat adequate fysiotherapie bij patiënten met een CVA kennis en ervaring vergt. Om voldoende expertise te kunnen waarborgen, is het een voorwaarde dat fysiotherapeuten die CVA-patiënten behandelen adequate bijscholing volgen en regelmatig CVA-patiënten behandelen. (niveau 4)
Context en interpretatie
Geadviseerd wordt postinitiële scholing te volgen op het gebied van de neurorevalidatie, met de nadruk op CVA, waarbij zowel basisvakken als (neuro)anatomie, (neuro)fysiologie, bewegingssturing en motorisch leren, en evidentie voor alle delen van het fysiotherapeutisch proces worden gedoceerd, alsmede gesuperviseerd toegepast. Om als voldoende bekwaam te worden gekwalificeerd, dient de fysiotherapeut jaarlijks minimaal vijf patiënten met een CVA te behandelen.
Daarnaast wordt aanbevolen dat elke fysiotherapeut deel uitmaakt van een regionaal CVA-netwerk waarin deskundigheid wordt uitgewisseld en taken en verantwoordelijkheden op elkaar worden afgestemd, om kwaliteit en continuïteit van zorg te waarborgen.
De criteria ten aanzien van bijscholing en het jaarlijks aantal te behandelen patiënten zullen naar alle waarschijnlijkheid worden aangescherpt in de komende jaren.
B.2 Fysiotherapie op de stroke service
De rol van de fysiotherapeut binnen het interdisciplinaire team
De centrale plaats van de fysiotherapeut in het team van deskundigen maakt overleg met de andere betrokken disciplines over het te volgen beleid (het fysiotherapeutisch behandelplan) op vaste momenten noodzakelijk. Tot de taken van de fysiotherapeut behoren onder andere:
- het vastleggen van zorginhoudelijke gegevens, inclusief de beoogde functionele doelen, en het rapporteren daarvan aan het CVA-team of de verwijzend arts;
- het zich op de hoogte houden van het interdisciplinair vastgestelde revalidatiebeleid;
- het regelmatig objectiveren van (veranderingen in) het functioneren van de patiënt en deze schriftelijk in maat en getal vastleggen in het patiëntendossier.
Circa 50% van de patiënten wordt direct vanuit het ziekenhuis naar huis ontslagen. Van deze groep heeft een belangrijk deel verdere fysiotherapie nodig. Ook in de eerstelijnsgezondheidszorg is er sprake van een CVA-team, meestal bestaande uit huisarts, fysiotherapeut, (wijk)verpleegkundige en naastbetrokkenen van de patiënt. Gezien de trend om patiënten vroegtijdig naar huis te ontslaan (‘early supported discharge’), zal er een steeds groter beroep worden gedaan op dit CVA-team. Het functioneren van zo’n team is geen vanzelfsprekende zaak en alle betrokken hulpverleners zullen hun bijdrage initiërend of participerend aan dienen te leveren. Het gezamenlijk opgestelde zorgplan zal met name gericht zijn op zelfmanagement, secundaire preventie, mobiliteit in en om huis, ADL-vaardigheden en valpreventie, met op gezette tijden een terugkoppeling van de verrichtingen en de vorderingen tussen de verschillende disciplines, alsmede regelmatig onderling overleg.
Door de intensieve contacten met de patiënt zal juist ook de fysiotherapeut vaak problemen of zorgbehoeften kunnen signaleren waarvoor hulpverlening door huisarts, bijvoorbeeld bij problemen rond seksualiteit, of thuiszorg geboden is. Het belang van een goed functionerende en gecoördineerde samenwerking in de eerste lijn doet zich ook gelden in de situatie van de thuiswonende patiënt die zich in de chronische fase bevindt.
Werkwijze van de fysiotherapeut binnen de stroke service
Fysiotherapie richt zich vooral op het onderzoeken en behandelen van de veelal zichtbare, lichamelijke gevolgen van een CVA, met inachtneming van onder andere neuropsychologische gevolgen van het CVA. Gezien de complexiteit van mogelijke stoornissen en sterke heterogeniteit van deze patiëntengroep vergt adequate behandeling de nodige specialisatie van de fysiotherapeut. In het fysiotherapeutisch handelen staan, conform de definitie van ‘evidence-based practice’, de volgende aspecten centraal:
- de voorkeuren, wensen, behoeften en verwachtingen van de patiënt met betrekking tot de behandeling (hulpvraag) en die van de partner van de patiënt;
- de vraagstelling en het behandeldoel c.q. de focus van de behandeling zoals deze past binnen de gemeenschappelijk doelstelling(en) van het interdisciplinaire team;
- de inschatting van de kans op functionele verbetering (functionele prognose/therapeutische haalbaarheid);
- de mogelijke belemmerende factoren die het niveau en de wijze van functioneren bepalen;
- de wijze waarop de patiënt wordt gescreend, gemonitord en behandeld, een keuze die gebaseerd dient te zijn op de bestaande evidentie zoals geformuleerd in de Verantwoording, waarbij rekening wordt gehouden met de klinische toestand en de omstandigheden van de patiënt.
In de regel betekent dit dat het fysiotherapeutisch behandelbeleid wordt gestuurd door vraagstellingen die voor de patiënt relevant zijn. Op basis van de vraagstelling zal in de meeste gevallen nadere diagnostiek noodzakelijk zijn om de achterliggende oorzaak van bijvoorbeeld een pijnlijke hemiplegische schouder of problemen in het evenwicht te kunnen begrijpen. Na inschatting van de prognose en het bepalen van de interventie, zullen meetinstrumenten moeten worden geselecteerd, alsmede de meetmomenten om de voortgang te evalueren. De elementen vraagstelling, diagnosestelling, prognose, geselecteerde interventie en evaluatie dienen schriftelijk te zijn vastgelegd in het patiëntendossier en opgenomen in het overdrachtsformulier, zodat het fysiotherapeutisch behandelbeleid kan worden voortgezet bij afwezigheid van de fysiotherapeut, bij ontslag van de patiënt naar huis of bij verwijzing van de patiënt naar een andere afdeling of instelling.
Afstemming van zorg binnen het interdisciplinaire team
Fysiotherapie heeft raakvlakken met ergotherapie, (neuro)psychologie en (neuro)verpleegkunde wat betreft onderzoeksmethoden en interventies die gericht zijn op ADL en cognitieve revalidatie, bijvoorbeeld bij de behandeling van (hemi)inattentie en/of dyspraxie. Dergelijke interventies en onderzoeksmethoden bevinden zich op het raakvlak van de beroepsgroepen en ze zijn dan ook niet zonder meer onder te brengen bij één discipline. De taakverdeling op deze raakvlakken zal binnen een behandelteam worden bepaald door de deskundigheid van de betreffende hulpverlener(s) en in onderling overleg worden vastgesteld.
Noch in de hbo-opleiding fysiotherapie, noch in de post-hbo-opleiding, vindt scholing plaats die voldoende deskundigheid waarborgt op het gebied van cognitieve revalidatie. Er wordt dan ook geadviseerd dat de fysiotherapeut, voorafgaand aan de behandeling, met een deskundige (veelal een ergotherapeut en/of (neuro)psycholoog) overlegt over de manier waarop er tijdens de behandeling rekening moet worden gehouden met eventuele neuropsychologische functiestoornissen van de patiënt. Mogelijk moet de fysiotherapeut de behandeling zelfs overdragen aan een zorgprofessional van een andere discipline die competenter is. Dit betekent dat de fysiotherapie deze gebieden niet claimt, maar dat wordt samengewerkt met degenen die binnen het behandelteam hiervoor de specifieke deskundigheid bezitten.
Dit laatste neemt niet weg dat er op stroke units steeds meer transdisciplinair gewerkt wordt, waarbij elke discipline die op dat moment aan het bed staat ook kennis heeft van behandelprotocollen van andere disciplines in het team. Elke lid van het behandelteam heeft daarmee oog voor de patiënt in zijn totaliteit, ongeacht de professionele achtergrond van het teamlid. In geval van de fysiotherapie wordt niet alleen gelet op het bewegingsapparaat, maar ook op de eventuele complicaties die niet direct gerelateerd zijn aan het vak. Voorbeelden zijn de aanwezigheid van slikproblemen, ontwikkeling van diepe veneuze trombose en doorligplekken, en de aanwezigheid van onwillekeurige trekkingen als gevolg van epilepsie. Afstemming en samenwerking met de logopedie is gericht op het behandeldoel ‘kunnen zitten’ ter preventie van slikproblemen en met verpleegkundigen op behandeldoelen die gericht zijn op het mobiliseren uit bed en het buiten bed actief zijn.
(Bij)scholing en behoud van bekwaamheid
Gezien de complexiteit van mogelijke stoornissen en sterke heterogeniteit van deze patiëntengroep vergt adequate behandeling de nodige specialisatie van de fysiotherapeut. Er wordt verwacht dat de fysiotherapeut over kennis en vaardigheden beschikt ten aanzien van het diagnostisch proces, de functionele prognostiek, de evidentie van fysiotherapeutische interventies en de selectie van aanbevolen meetinstrumenten. Daarnaast moet de fysiotherapeut een haalbaar en realistisch behandelplan kunnen opstellen en dit kunnen evalueren. Hiertoe heeft de fysiotherapeut kennis nodig van basisvakken zoals (neuro)anatomie, (neuro)pathofysiologie, bewegingssturing en de verschillende vormen van motorisch leren. Deze kennis valt binnen nascholing. Omdat de basisopleiding ook onvoldoende praktijkonderwijs bevat voor het adequaat kunnen behandelen van patiënten met een CVA, moet de fysiotherapeut zich ook scholen in de neurorevalidatie en daarbinnen specifiek in het CVA. Daarbij moet gesuperviseerde toepassing van deze onderdelen tijdens het uitvoeren van het fysiotherapeutisch proces ook een vast onderdeel uitmaken van het scholingsprogramma. Tevens dienen fysiotherapeuten zich op de hoogte te houden van nieuwe ontwikkelingen op het gebied van scholing en relevant onderzoek binnen het werkveld met betrekking tot neurorevalidatie.
De fysiotherapeut is en blijft zelf verantwoordelijk voor het op peil houden van zijn expertise in het behandelen van patiënten met een CVA. Het regelmatig zien van meerdere patiënten is hiervoor essentieel. Om als voldoende bekwaam te worden gekwalificeerd, dient de fysiotherapeut, naar de mening van de beroepsvereniging, de stuurgroep en de geconsulteerde experts in deze richtlijn, jaarlijks minimaal vijf patiënten met een CVA te behandelen.
De werkgroep formuleerde de volgende aanbeveling:
(4) Expertise van de fysiotherapeut
De werkgroep is van mening dat adequate fysiotherapie bij patiënten met een CVA kennis en ervaring vergt. Om voldoende expertise te kunnen waarborgen, is het een voorwaarde dat fysiotherapeuten die CVA-patiënten behandelen adequate bijscholing volgen en regelmatig CVA-patiënten behandelen.
Context en interpretatie
Geadviseerd wordt postinitiële scholing te volgen op het gebied van de neurorevalidatie, met de nadruk op CVA, waarbij zowel basisvakken als (neuro)anatomie, (neuro)fysiologie, bewegingssturing en motorisch leren, en evidentie voor alle delen van het fysiotherapeutisch proces worden gedoceerd, alsmede gesuperviseerd toegepast. Om als voldoende bekwaam te worden gekwalificeerd, dient de fysiotherapeut jaarlijks minimaal vijf patiënten met een CVA te behandelen.
Daarnaast wordt aanbevolen dat elke fysiotherapeut deel uitmaakt van een regionaal CVA-netwerk waarin deskundigheid wordt uitgewisseld en taken en verantwoordelijkheden op elkaar worden afgestemd, om kwaliteit en continuïteit van zorg te waarborgen.
De criteria ten aanzien van bijscholing en het jaarlijks aantal te behandelen patiënten zullen naar alle waarschijnlijkheid worden aangescherpt in de komende jaren.
De rol van de fysiotherapeut binnen het interdisciplinaire team
De fysiotherapeut is sterk vertegenwoordigd in alle delen van de stroke service. Zo blijkt uit een survey dat de beroepsgroep fysiotherapie zelfs is gerepresenteerd in alle 96 ZSU’s in Nederland.72 Door de goede vertegenwoordiging in het gehele continuüm van CVA-zorg is de fysiotherapeut een essentieel onderdeel van het interdisciplinaire team en uitermate geschikt om een monitorende en signalerende rol te vervullen bij patiënten in alle fasen na het CVA, ook nadat de intensieve interdisciplinaire revalidatie is beëindigd.
De deskundigheid van de fysiotherapeut binnen de stroke services en ZSU’s is toegespitst op het onderzoeken en behandelen van patiënten met een CVA.16,73 Fysiotherapeuten adviseren het team bij het vaststellen van aanwezige stoornissen in functies en beperkingen in activiteiten en participatie en de prognose tot herstel van vaardigheden met inachtneming van onder andere neuropsychologische gevolgen. De fysiotherapeutische interventies zijn primair gericht op het verbeteren van activiteiten, maar kunnen ook op functies gericht zijn die voorwaardelijk zijn voor activiteiten. Deze interventies bestaan doorgaans uit het toepassen van oefentherapie, maar kunnen ook fysische applicaties, begeleiding en voorlichting inhouden.
Fysiotherapeuten zijn doorgaans betrokken bij de zorg en revalidatie van patiënten met een CVA vanaf het ontstaan van het CVA en stellen korte- en langetermijndoelen op die zijn afgestemd met zowel patiënt, de partner als het interdisciplinaire team.
Gezien de trend dat patiënten vroegtijdig worden ontslagen naar huis (‘early supported discharge’), zal er een steeds groter beroep worden gedaan op het CVA-team dat in de eerste lijn werkt. Het functioneren van zo’n team is geen vanzelfsprekende zaak en alle betrokken hulpverleners zullen hun bijdrage initiërend of participerend aan dienen te leveren. Ook hier is het gezamenlijk opstellen van een zorgplan met name gericht op zelfmanagement, secundaire preventie en valpreventie nodig met regelmatige terugkoppeling van verrichtingen en vorderingen alsmede regelmatig onderling overleg zeer wenselijk. Door zijn intensieve contacten met de patiënt zal juist ook de fysiotherapeut vaak problemen of zorgbehoeften kunnen signaleren waarvoor andere hulpverlening van huisarts of thuiszorg geboden is, waaronder problemen rond seksualiteit. Hierover zal dan contact opgenomen dienen te worden met de betreffende zorgverlener. Een goed functionerend en gecoördineerde samenwerking in de eerste lijn is ook belangrijk voor thuiswonende patiënten die zich in de chronische fase bevinden.
Bovenstaande geeft mede aan dat interdisciplinaire samenwerking gecoördineerd dient te worden. Om de inhoudelijke kant van de zorg te coördineren, is er binnen een CVA-team een teamcoördinator, terwijl een ketencoördinator zich richt op meer procesmatige aspecten van zorg. Het gaat hierbij om onder andere overplaatsing van de patiënt binnen de stroke service en het motiveren van de verschillende CVA-teams binnen de keten om samen te werken.
Werkwijze van de fysiotherapeut binnen de stroke service
In het fysiotherapeutisch handelen staan, conform de definitie van evidence-based practice, de volgende aspecten centraal:74
- de voorkeuren, wensen (hulpvraag), behoefte en verwachtingen van de patiënt met betrekking tot de behandeling;
- vraagstelling en behandeldoel c.q. focus van behandeling passend binnen de gemeenschappelijke doelstelling(en) van het interdisciplinaire team;
- inschatting van de kans op functionele verbetering (functionele prognose/therapeutische haalbaarheid);
- de mogelijke belemmerende factoren die het niveau en de wijze van functioneren bepalen; en
- de wijze waarop de patiënt wordt gescreend, gemonitord en behandeld. Deze keuze dient gebaseerd te zijn op de bestaande evidentie zoals geformuleerd in deze Verantwoording en toelichting, waarbij rekening wordt gehouden met de klinische toestand en omstandigheden van de patiënt.
In de regel betekent dit dat het fysiotherapeutisch behandelbeleid gestuurd wordt door (een) voor de patiënt relevante vraagstelling(en). Op basis van de vraagstelling zal in de meeste gevallen nadere diagnostiek noodzakelijk zijn om de achterliggende oorzaak van bijvoorbeeld een pijnlijke hemiplegische schouder of problemen in het evenwicht te kunnen begrijpen. Na inschatting van de prognose en het bepalen van de interventie, zullen meetinstrumenten moeten worden geselecteerd, alsmede de meetmomenten om de voortgang te evalueren. De elementen vraagstelling, diagnosestelling, prognose, geselecteerde interventie en evaluatie dienen schriftelijk te zijn vastgelegd in het patiëntendossier en opgenomen in het overdrachtsformulier, zodat het fysiotherapeutisch behandelbeleid kan worden voortgezet bij afwezigheid van de fysiotherapeut, bij ontslag van de patiënt naar huis of bij verwijzing van de patiënt naar een andere afdeling of instelling.
Afstemming van zorg binnen het interdisciplinaire team
Fysiotherapie heeft raakvlakken met ergotherapie, (neuro)psychologie en (neuro)verpleegkunde wat betreft onderzoeksmethoden en interventies die gericht zijn op ADL en cognitieve revalidatie, bijvoorbeeld bij de behandeling van (hemi)inattentie en/of dyspraxie. Dergelijke interventies en onderzoeksmethoden bevinden zich op het raakvlak van de beroepsgroepen en zij zijn dan ook niet zonder meer onder te brengen bij één discipline. De taakverdeling op deze raakvlakken zal binnen een behandelteam worden bepaald door de deskundigheid van de betreffende hulpverlener(s).
Noch in de hbo-opleiding fysiotherapie, noch in de post-hbo-opleiding, vindt scholing plaats die voldoende deskundigheid waarborgt op het gebied van cognitieve revalidatie. Er wordt dan ook geadviseerd dat de fysiotherapeut, voorafgaand aan de behandeling, met een deskundige (veelal een ergotherapeut en/of (neuro)psycholoog) te overleggen op welke manier hij tijdens de behandeling rekening moet houden met eventuele neuropsychologische functiestoornissen van de patiënt. Mogelijk moet de fysiotherapeut de behandeling zelfs overdragen aan een zorgprofessional van een andere discipline die competenter is. Dit betekent dat de fysiotherapie deze gebieden niet claimt, maar dat wordt samengewerkt met degenen die binnen het behandelteam hiervoor de specifieke deskundigheid bezitten.
Dit laatste neemt niet weg dat op stroke units steeds meer transdisciplinair wordt gewerkt, waarbij elke discipline die op dat moment aan het bed staat ook kennis heeft van behandelprotocollen van andere disciplines in het team.67 Elke lid van het behandelend team heeft daarmee oog voor de patiënt in zijn geheel, ongeacht zijn professionele achtergrond. In geval van de fysiotherapie wordt niet alleen gelet op het bewegingsapparaat, maar ook op de eventuele complicaties die niet direct gerelateerd zijn aan het vak. Voorbeelden zijn de aanwezigheid van slikproblemen, ontwikkeling van diepe veneuze trombose en doorligplekken, en de aanwezigheid van onwillekeurige trekkingen als gevolg van epilepsie.
Afstemming en samenwerking is er eveneens met de logopedie op het gebied van zitten en het voorkomen van slikproblemen; terwijl fysiotherapeuten en verpleegkundigen veelvuldig afstemmen en samenwerken om bijvoorbeeld behandeldoelen te bereiken die gericht zijn op het mobiliseren uit bed en het daarbuiten actief zijn.
(Bij)scholing en behoud van bekwaamheid
Er wordt verwacht dat de fysiotherapeut over kennis en vaardigheden beschikt ten aanzien van het diagnostisch proces, de functionele prognostiek, de evidentie van fysiotherapeutische interventies en de selectie van aanbevolen meetinstrumenten. Daarnaast moet de fysiotherapeut een haalbaar en realistisch behandelplan kunnen opstellen en dit kunnen evalueren. Begrip van de achterliggende mechanismen is hierbij onontbeerlijk. Hiervoor dient men kennis te hebben van basisvakken zoals (neuro)anatomie, (neuro)pathofysiologie, bewegingsturing en de verschillende vormen van motorisch leren. De opleiding voor fysiotherapeuten die zich specialiseren in het behandelen van patiënten met een CVA moet dan ook deze vakken bevatten. De kennis is essentieel voor het klinisch redeneren, dat weer nodig is om uiteindelijk de patiënt een behandeling op maat te kunnen geven.
Omdat de basisopleiding fysiotherapie de fysiotherapeut onvoldoende in staat stelt om patiënten met een CVA adequaat te kunnen behandelen, dient men zich bij te scholen in de neurorevalidatie en daarbinnen specifiek in CVA. Naast bovengenoemde elementen (competenties) dient gesuperviseerde toepassing van deze onderdelen tijdens het uitvoeren van het fysiotherapeutisch proces een vast onderdeel uit te maken van het scholingsprogramma. Tevens dienen fysiotherapeuten zich op de hoogte te houden van nieuwe ontwikkelingen op het gebied van scholing en relevant onderzoek binnen het werkveld met betrekking tot neurorevalidatie.
De fysiotherapeut is en blijft zelf verantwoordelijk voor het op peil houden van zijn expertise in het behandelen van patiënten met een CVA. Het regelmatig zien van meerdere patiënten is hiervoor essentieel. Om als voldoende bekwaam te worden gekwalificeerd dient de fysiotherapeut, naar de mening van de beroepsvereniging, de stuurgroep en de geconsulteerde experts in deze richtlijn, jaarlijks minimaal vijf patiënten met een CVA te behandelen.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(4) Expertise van de fysiotherapeut
De werkgroep is van mening dat adequate fysiotherapie bij patiënten met een CVA kennis en ervaring vergt. Om voldoende expertise te kunnen waarborgen, is het een voorwaarde dat fysiotherapeuten die CVA-patiënten behandelen adequate bijscholing volgen en regelmatig CVA-patiënten behandelen. (niveau 4)
Context en interpretatie
Geadviseerd wordt postinitiële scholing te volgen op het gebied van de neurorevalidatie, met de nadruk op CVA, waarbij zowel basisvakken als (neuro)anatomie, (neuro)fysiologie, bewegingssturing en motorisch leren, en evidentie voor alle delen van het fysiotherapeutisch proces worden gedoceerd, alsmede gesuperviseerd toegepast. Om als voldoende bekwaam te worden gekwalificeerd, dient de fysiotherapeut jaarlijks minimaal vijf patiënten met een CVA te behandelen.
Daarnaast wordt aanbevolen dat elke fysiotherapeut deel uitmaakt van een regionaal CVA-netwerk waarin deskundigheid wordt uitgewisseld en taken en verantwoordelijkheden op elkaar worden afgestemd, om kwaliteit en continuïteit van zorg te waarborgen.
De criteria ten aanzien van bijscholing en het jaarlijks aantal te behandelen patiënten zullen naar alle waarschijnlijkheid worden aangescherpt in de komende jaren.
B.3 Intensiteit van oefentherapie
Onder intensiteit van oefentherapie wordt in deze richtlijn verstaan ‘het aantal uren dat wordt besteed aan oefentherapie’. Het voordeel van deze formulering is dat behandeltijd eenvoudig is te meten. Het nadeel is dat onduidelijk blijft hoeveel repetities en energie werkelijk is geïnvesteerd. Bij intensivering is er dus sprake van een toename van het aantal uren dat besteed wordt aan het oefenen ten opzichte van het reguliere aantal uren. In de praktijk blijkt echter dat er wordt onderbehandeld.
De intensiteit waarmee patiënten oefenen, uitgedrukt in duur en frequentie van training, hangt positief samen met de snelheid waarmee, en mogelijk de mate waarin, herstel van motorische functies en ADL-vaardigheden optreedt. Het gaat dan om oefenen zonder gebruik te maken van speciale uitrusting of complexe apparatuur. Daarnaast lijkt een hogere behandelintensiteit de functionele uitkomsten gunstig te beïnvloeden. Dit geldt voor lopen en aan lopen gerelateerde vaardigheden of arm-handvaardigheid, in alle fasen van de revalidatie, maar is meer uitgesproken binnen de eerste maanden na het ontstaan van het CVA.
De dosering van oefentherapie heeft geen plafondeffecten. In de praktijk betekent dit dat, afhankelijk van de belastbaarheid en leerbaarheid van de patiënt, CVA-patiënten tijdens de revalidatie bij voorkeur meerdere malen per dag dienen te worden behandeld, ook in het weekend. De behandelsessies dienen door een fysiotherapeut met expertise, of gedelegeerd door een fysiotherapeut met expertise op het gebied van (neurorevalidatie en) CVA te worden uitgevoerd. Bovendien dienen patiënten zo veel mogelijk in de gelegenheid te worden gesteld om ook buiten de vastgestelde therapietijden te oefenen, eventueel met een mantelzorger. Net zoals patiënten die zich in de vroegere fasen na een CVA bevinden, dienen ook patiënten in de chronische fase met een voldoende hoge intensiteit te worden behandeld.
De werkgroep formuleerde de volgende aanbeveling:
(5) Intensiteit van oefentherapie
OO Het is aangetoond dat intensivering van oefentherapie (meer uren oefenen) ten opzichte van minder intensief oefenen bij patiënten met een CVA leidt tot een sneller herstel van: het gedissocieerd bewegen, de comfortabele loopsnelheid, de maximale loopsnelheid, de loopafstand, de spiertonus, de zit- en stabalans, de uitvoering van basale activiteiten van het dagelijks leven, de kwaliteit van leven en de mate van depressie en gevoelens van angst.
Onderzocht in VR (✓), LR (✓), RC (✓).
Context en interpretatie
De effecten die zijn gevonden hebben vooral betrekking op oefentherapie gericht op de loopvaardigheid en aan lopen gerelateerde functies en activiteiten. Vooralsnog is onduidelijk of de effecten van intensivering van oefentherapie ook op lange termijn aanhouden.
Geadviseerd wordt patiënten die beperkt zijn in de uitvoering van de basale activiteiten van het dagelijks leven (< 19 punten op de Barthel Index) tijdens opname dagelijks in de gelegenheid te stellen om minimaal 45 minuten, al dan niet onder begeleiding van een fysiotherapeut en/of ergotherapeut te oefenen. De behandelsessies dienen door een fysiotherapeut met expertise op het gebied van CVA, dan wel gedelegeerd onder auspiciën van een expert fysiotherapeut, te worden uitgevoerd. Daarnaast geniet het de voorkeur om patiënten in de gelegenheid te stellen ook buiten de vastgestelde therapietijden te oefenen, bijvoorbeeld geïntegreerd in verpleegkundige zorgmomenten, indien de situatie van de patiënt en de geboden faciliteiten dat toelaten.
Net zoals patiënten die zich in de vroegere fasen na een CVA bevinden, dienen ook patiënten in de chronische fase met een voldoende hoge intensiteit te worden behandeld indien er een indicatie is voor fysiotherapie.
Hoe lang en hoe intensief moet worden doorgegaan met revalidatie zal in overleg met de patiënt en de betrokken hulpverleners (waaronder de behandelend neuroloog en de revalidatiearts) individueel moeten worden afgestemd
Onder intensiteit van oefentherapie wordt in deze richtlijn verstaan ‘het aantal uren dat wordt besteed aan oefentherapie’.75,76 Het voordeel van deze formulering is dat de behandeltijd makkelijk is te meten. Het nadeel is dat onduidelijk blijft hoeveel repetities en energie werkelijk is geïnvesteerd. Bij intensivering is er dus sprake van een toename van het aantal uren dat besteed wordt aan het oefenen ten opzichte van het reguliere aantal uren. In de praktijk blijkt echter dat er onderbehandeld wordt.72
Verschillende systematische reviews laten zien dat de intensiteit waarmee patiënten geoefend worden, uitgedrukt in duur en frequentie van training, positief samenhangt met de snelheid waarmee, en mogelijk de mate waarin, herstel van motorische functies en ADL-vaardigheden optreedt.75-78
Nadere analyse van RCT’s waarbij de experimentele groep een hogere intensiteit van oefentherapie heeft gekregen dan de controlegroep (80 RCT’s; n = 5775) suggereert dat een hogere behandelintensiteit functionele uitkomsten gunstig beïnvloedt, ongeacht de fase waarin de patiënt zich bevindt. Deze effecten hebben betrekking op oefentherapie gericht op het verbeteren van lopen en aan lopen gerelateerde vaardigheden of arm-handvaardigheid, zonder dat daarbij gebruik wordt gemaakt van speciale uitrusting of complexe apparatuur.76 Voor interventies waarbij ook sprake kan zijn van intensivering maar waarvoor speciale voorzieningen nodig zijn, zoals (modified) Constraint-Induced Movement Therapy ((m)CIMT), elektrostimulatie en robotgeassisteerde trainingsvormen, wordt verwezen naar de desbetreffende hoofdstukken in deze richtlijn.
De gevonden differentiële effecten van een intensievere behandeling ten opzichte van een minder intensieve zijn circa 3% voor ADL-zelfstandigheid. Dit komt overeen met een verbetering van ongeveer één punt (circa 5%) op de Barthel Index met een range van nul tot 20. Aangezien echter elke patiënt in aanmerking komt voor revalidatie, zijn deze relatief kleine effecten vanuit epidemiologisch perspectief belangrijk. Voor loopsnelheid gaat het om een verschil van 0,08 tot 0,17 m/s in het voordeel van een intensievere behandeling. In de analyse worden geen plafondeffecten gevonden wat betreft de dosering van oefentherapie. In de praktijk betekent dit dat, afhankelijk van de belastbaarheid en leerbaarheid van de patiënt, CVA-patiënten tijdens de revalidatie bij voorkeur meerdere malen per dag dienen te worden behandeld, ook in het weekend. De behandelsessies dienen door een fysiotherapeut met expertise of gedelegeerd door een fysiotherapeut met expertise op het gebied van (neurorevalidatie en) CVA, te worden uitgevoerd. Bovendien dienen patiënten zoveel mogelijk in, eventueel met een mantelzorger. Net zoals patiënten die zich in de vroegere fasen na een CVA bevinden, dienen ook patiënten in de chronische fase met een voldoende hoge intensiteit te worden behandeld.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(5) Intensiteit van oefentherapie
OO Het is aangetoond dat intensivering van oefentherapie (meer uren oefenen) ten opzichte van minder intensief oefenen bij patiënten met een CVA leidt tot een sneller herstel van: het gedissocieerd bewegen, de comfortabele loopsnelheid, de maximale loopsnelheid, de loopafstand, de spiertonus, de zit- en stabalans, de uitvoering van basale activiteiten van het dagelijks leven, de kwaliteit van leven en de mate van depressie en gevoelens van angst. (niveau 1)
Onderzocht in VR (✓), LR (✓), RC (✓).
Context en interpretatie
De effecten die zijn gevonden hebben vooral betrekking op oefentherapie gericht op de loopvaardigheid en aan lopen gerelateerde functies en activiteiten. Vooralsnog is onduidelijk of de effecten van intensivering van oefentherapie ook op lange termijn aanhouden.
Geadviseerd wordt patiënten die beperkt zijn in de uitvoering van de basale activiteiten van het dagelijks leven (< 19 punten op de Barthel Index) tijdens opname dagelijks in de gelegenheid te stellen om minimaal 45 minuten, al dan niet onder begeleiding van een fysiotherapeut en/of ergotherapeut te oefenen. De behandelsessies dienen door een fysiotherapeut met expertise op het gebied van CVA, dan wel gedelegeerd onder auspiciën van een expert fysiotherapeut, te worden uitgevoerd. Daarnaast geniet het de voorkeur om patiënten in de gelegenheid te stellen ook buiten de vastgestelde therapietijden te oefenen, bijvoorbeeld geïntegreerd in verpleegkundige zorgmomenten, indien de situatie van de patiënt en de geboden faciliteiten dat toelaten.
Net zoals patiënten die zich in de vroegere fasen na een CVA bevinden, dienen ook patiënten in de chronische fase met een voldoende hoge intensiteit te worden behandeld indien er een indicatie is voor fysiotherapie.
Hoe lang en hoe intensief moet worden doorgegaan met revalidatie zal in overleg met de patiënt en de betrokken hulpverleners (waaronder de behandelend neuroloog en de revalidatiearts) individueel moeten worden afgestemd.
Wetenschappelijke verantwoording
Naar de effecten van intensivering van oefentherapie waarbij de experimentele groep meer tijd aan het oefenen besteedt dan de controlegroep zijn 80 RCT’s verricht (n = 5775). Zes studies omvatten drie groepen, wat resulteert in 86 vergelijkingen.79-84 Echter, op één studie na is geen van deze studies een echte dosis-responstrial waarbij de controlegroep dezelfde therapie heeft gehad als de experimentele groep.85
Karakteristieken van de geïncludeerde studies
Drie studies onderzochten patiënten in de (hyper)acute revalidatiefase, 48 studies in de vroege revalidatiefase, vijf in de late revalidatiefase en 21 in de chronische fase. Van de drie studies waarbij de fasering onbekend was, includeerde één studie patiënten binnen zes maanden na het CVA.83 De intensiteit van voornamelijk aan de onderste extremiteit gerelateerde oefentherapie is onderzocht in 78 vergelijkingen. Acht vergelijkingen waren met name gericht op de intensiteit van oefentherapie van de bovenste extremiteit.81, 85-91 Het behandelcontrast bedroeg gemiddeld 17 uur in het voordeel van de experimentele groep. Download bijlage 1 (opent in nieuw tabblad) met de karakteristieken van de geïncludeerde studies.
Methodologische kwaliteit van de geïncludeerde studies
De kwaliteit van de 80 gerandomiseerde studies varieerde van twee87 tot acht84,85,92-110 punten op de PEDro-schaal (range 0-10) en kan daarmee als ‘slecht’ tot ‘goed’ worden geclassificeerd. In 32 studies ontbreekt een juiste randomisatieprocedure (40%), in 56 studies is de beoordelaar geblindeerd (70%) en in 33 studies is bij de analyses een intention-to-treatprincipe toegepast (41%). Download de bijlage (opent in nieuw tabblad) met de PEDro-scores van de geïncludeerde studies.
Effecten van de interventie
Met behulp van meta-analyses zijn differentiële effecten aangetoond in het voordeel van de experimentele groepen die meer therapietijd kregen voor de uitkomstmaten: gedissocieerd bewegen, spierkracht van het been, weerstand tegen passief bewegen, comfortabele en maximale loopsnelheid, loopafstand (revalidatie in de chronische fase), balans, basale ADL-vaardigheden, kwaliteit van leven en depressie en angst. Download de bijlage (opent in nieuw tabblad) met de effecten van de onderzochte interventies.
B.4 Taak- en contextspecificiteit trainingseffecten
Bij CVA-patiënten dient training zo veel mogelijk gericht te zijn op het (her)leren van vaardigheden die voor het dagelijks leven van de patiënt relevant zijn. Het principe van specificiteit van behandeleffecten bij CVA-patiënten heeft niet alleen betrekking op de bewegingshandeling zelf, maar ook op de omgeving (of ‘context’) waarin de bewegingshandeling wordt uitgevoerd. Bij veel patiënten zal in aanvang echter op functieniveau moeten worden getraind om activiteiten mogelijk te maken.
Trainen van vaardigheden in de eigen woon- en werkomgeving van de patiënt geniet de voorkeur. Het blijkt dat het vroegtijdig ontslaan van patiënten (‘early supported discharge’), met als doel de behandeling in de thuissituatie te continueren, niet ten koste gaat van kwaliteit van leven van patiënt en mantelzorger. Het gaat hier doorgaans om een relatief matig tot licht beperkte groep patiënten met een Barthel Index van tien punten of hoger.
Er zijn vanuit economisch perspectief aanwijzingen dat vroegtijdig ontslag met de nodige zorg in de thuissituatie (mantelzorger, wijkverpleging, fysiotherapie en ergotherapie), zo mogelijk ondersteund met e-healthfaciliteiten, goedkoper is dan de reguliere (poli)klinische zorgverlening.
De werkgroep formuleerde de volgende aanbevelingen:
(6) Taakspecificiteit van trainingseffecten
Het is aangetoond dat specifieke training van vaardigheden bij patiënten met een CVA, zoals training van het evenwicht tijdens het staan en training van reiken tijdens het pakken van voorwerpen, een positief effect heeft op de getrainde vaardigheid zelf, in alle fasen van revalidatie. Generalisatie naar andere, niet direct in de therapie getrainde vaardigheden is echter nog nauwelijks aangetoond.
(7) Contextspecificiteit van trainingseffecten
Het is aangetoond dat bij patiënten met een CVA trainen in een functionele context een positief effect heeft op het aanleren van een bewegingshandeling/vaardigheid, ongeacht de fase waarin de patiënt zich op dat moment bevindt. Indien mogelijk worden patiënten met een CVA bij voorkeur in hun eigen (woon- en leef)omgeving gerevalideerd.
Training werkt specifiek. Deze specificiteit van trainingseffecten kan zowel betrekking hebben op de aan te leren taak zelf (taakspecificiteit), als op de omgeving waarin de taak wordt aangeleerd (contextspecificiteit). Deze paragraaf belicht de betekenis van beide vormen van specifiteit binnen de behandeling.
Bij veel patiënten zal in aanvang op functieniveau moeten worden getraind, om activiteiten mogelijk te maken.
B.4.1 Taakspecificiteit
Na analyse van 467 gerandomiseerde effectonderzoeken valt in de literatuur te constateren dat het onderzoek naar revalidatiebehandelingen nauwelijks valt te generaliseren en dat de gevonden effecten in de onderzoeken zich voornamelijk beperkten tot die functies die direct in de behandeling zijn getraind ([taak]specificiteit van behandeleffecten).76,111-115
De toepassing van facilitatietechnieken en inhibitietechnieken,116,117 EMG-biofeedback118 en elektrostimulatie119-121 heeft geleid tot verbeteringen op functieniveau als bewegingsuitslag en spieractivatiepatronen, terwijl deze effecten vaak niet resulteren in een verbetering van het ADL-vaardigheden. Slechts een beperkt aantal studies rapporteert generalisatie-effecten naar niet direct in de behandeling getrainde functionele taken.122-128 Evenzo blijkt specifieke training van loopvaardigheid te resulteren in een verbetering aan lopen gerelateerde uitkomsten als loopsnelheid en mobiliteit,81, 129-132 terwijl armtraining leidt tot een verbetering van arm-handvaardigheid zelf.81,130,133,134
Bovengenoemde bevindingen suggereren dat de training zo veel mogelijk gericht moet zijn op het (her)leren van díe vaardigheden die relevant zijn voor het dagelijkse leven. Specificiteit van behandeleffecten betekent ook dat er eerst kennis aanwezig moet zijn over wat de patiënt precies leert wanneer deze verbetert in een vaardigheid. Dit laatste betekent eveneens dat, voordat wordt overgegaan tot handelen, eerst de aard van de gestoorde bewegingscoördinatie (d.w.z. functiestoornis) beter begrepen moet worden.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(6) Taakspecificiteit van trainingseffecten
Het is aangetoond dat specifieke training van vaardigheden bij patiënten met een CVA, zoals training van het evenwicht tijdens het staan en training van reiken tijdens het pakken van voorwerpen, een positief effect heeft op de getrainde vaardigheid zelf, in alle fasen van revalidatie. Generalisatie naar andere, niet direct in de therapie getrainde vaardigheden is echter nog nauwelijks aangetoond. (niveau 1)
B.4.2 Contextspecificiteit
Het principe van specificiteit van behandeleffecten beperkt zich niet tot de bewegingshandeling zelf, maar heeft evenzeer betrekking op de omgeving (of context) waarin de bewegingshandeling wordt uitgevoerd.129,135
Alhoewel gecontroleerd onderzoek naar de rol van omgevingsfactoren op het verwerven van vaardigheden nog nauwelijks binnen de fysiotherapie is gedaan, impliceert bovenstaande dat de vaardigheden zo veel mogelijk in de eigen woon- en werkomgeving van de patiënt aangeleerd dienen te worden. Volgens sommige gerandomiseerde studies zou dit een belangrijke reden zijn dat revalidatie in de thuissituatie de voorkeur geniet boven poliklinische revalidatie.129,136-138 Daarnaast zijn de kosten die gepaard gaan met revalidatie in de thuissituatie aanzienlijk lager dan van revalidatie in een klinische of poliklinische setting. Tot op heden is (vroegtijdig) ontslag naar huis met revalidatie aldaar (‘early supported discharge’) met name onderzocht bij mild paretische patiënten (Barthel Index ≥ tien) en effectief bevonden ter vermindering van de kans op een slechte uitkomst en een toename van ADL-vaardigheden.47,139
Er zijn vanuit economisch perspectief aanwijzingen dat vroegtijdig ontslag met de nodige zorg in de thuissituatie (mantelzorger, wijkverpleging, fysiotherapie en ergotherapie), zo mogelijk ondersteund met e-healthfaciliteiten goedkoper is dan de reguliere (poli)klinische zorgverlening.47
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(7) Contextspecificiteit van trainingseffecten
Het is aangetoond dat bij patiënten met een CVA trainen in een functionele context een positief effect heeft op het aanleren van een bewegingshandeling/vaardigheid, ongeacht de fase waarin de patiënt zich op dat moment bevindt. Indien mogelijk worden patiënten met een CVA bij voorkeur in hun eigen (woon- en leef)omgeving gerevalideerd. (niveau 1)
B.5 Neurologische oefenmethoden c.q. behandelconcepten
De afgelopen decennia zijn verschillende neurologische behandelmethoden ontwikkeld, elk met een eigen theoretische achtergrond, van waaruit men het bewegen tracht te begrijpen en te sturen. Deze methoden zijn qua theorievorming en uitwerking zelfs veelal met elkaar in tegenspraak.
Omdat fundamentele kennis ontbreekt, worden de aard van de coördinatiestoornissen en de wetmatigheden die aan het bewegingsgedrag ten grondslag liggen namelijk verschillend geïnterpreteerd.
Ten tijde van het verschijnen van deze richtlijn bestaan er binnen de fysiotherapie negen wereldwijd gangbare verschillende neurologische oefenconcepten voor de behandeling van patiënten met een CVA, namelijk:
- ‘Neuro Developmental Treatment’ (NDT), ook Bobath-concept genoemd;
- Proprioceptieve Neuromusculaire Facilitatie (PNF);
- het Brünnstrom-concept;
- het Rood-concept;
- het Ayres-concept;
- de Johnstone-therapie;
- ‘Motor Relearning Programme’ (MRP);
- de methode van Perfetti;
- de methode van Affolter.
Rond 2002 volgden, naar wordt aangenomen, in Nederland meer dan 80% van de fysiotherapeuten de behandelprincipes van het Bobath-concept bij de behandeling van patiënten met een CVA. Het is onbekend hoe groot dat percentage is ten tijde van het verschijnen van deze richtlijn. Er is echter geen evidentie voor het hanteren van een bepaalde methode, ook niet voor het Bobath-concept. Uit de meeste studies blijkt zelfs de interventie volgens het Bobath-concept minder effectief te zijn dan de controle-interventie. Evenmin laat kinematisch gecontroleerd onderzoek zien dat de kwaliteit van de bewegingssturing aantoonbaar beïnvloed wordt door het volgen van een bepaald concept. Vooralsnog is de veronderstelling dat voor het functioneel herstel geen van de behandelconcepten de voorkeur geniet. Wel zijn er aanwijzingen dat de opnameduur van patiënten met een CVA op een stroke unit langer is wanneer men strikt volgens de principes van het Bobath-concept werkt.
Vooral ten aanzien van aspecten die voorwaardelijk worden beschouwd binnen sommige oefenconcepten bestaat geen wetenschappelijke evidentie, zoals:
- het vóórkomen van geassocieerde bewegingspatronen,
- controle van houdings- en bewegingstonus en
- bewegingssymmetrie.
Aangezien de meerwaarde van geen enkele neurologische oefenmethode c.q. behandelconcept is aangetoond, wordt geadviseerd een eclectische behandelvorm te hanteren, waarbij het accent van de behandeling ligt op het direct aanleren van de beoogde functionele vaardigheid zelf.
De werkgroep formuleerde de volgende aanbeveling:
(8) Neurologische oefenmethoden c.q. behandelconcepten (NDT/Bobath)
OO Het is aangetoond dat neurologische oefenmethoden c.q. behandelconcepten (NDT/Bobath) op functie- en activiteitenniveau bij patiënten met een CVA niet effectiever zijn dan andere behandelvormen.
Onderzocht in VR (=), LR (=), RC (=).
Context en interpretatie
Als het effect van oefentherapie volgens het Bobath-concept een op een wordt vergeleken met het effect van andere interventies blijkt dat deze andere interventies veelal superieur zijn. Het gaat hierbij om: mCIMT, bilaterale armtraining, bilaterale armtraining met rhythmic auditory cueing (BATRAC), robotica voor de paretische arm, taakspecifieke training, robotgeassisteerde looptraining, multisensorische training, spierkrachttraining, training van de zitbalans met visuele feedback, looptraining met rhythmic auditory stimulation, therapie volgens de principes van het motor relearning programme of problem-willing oriented-movement.
Geadviseerd wordt te kiezen voor een eclectische behandeling, waarbij op basis van patiënt- en klinische karakteristieken een geschikte evidence-based interventie voor de individuele patiënt wordt geselecteerd. In de meeste gevallen ligt het accent op het aanleren van functionele vaardigheden zelf.
Sinds de jaren vijftig en zestig van de vorige eeuw zijn verschillende neurologische oefenmethoden/ behandelconcepten ontwikkeld voor revalidatie van patiënten met een CVA. De methoden zijn veelal qua theorievorming en uitwerking met elkaar in strijd. Een belangrijke oorzaak van dit verschil in inzicht is dat de fundamentele kennis vaak ontbreekt. Dit geldt onder meer doordat de aard van de coördinatiestoornissen en de wetmatigheden die aan het bewegingsgedrag ten grondslag liggen verschillend worden geïnterpreteerd.
Op dit moment kent de fysiotherapie voor patiënten met een CVA negen verschillende neurologische oefenconcepten die wereldwijd gangbaar zijn, zoals:
- Neuro Developmental Treatment (NDT) of Bobath-concept;140
- de Proprioceptieve Neuromusculaire Facilitatie (PNF);141
- het Brünnstrom-concept;142
- het Rood concept.143
- het Ayres-concept (sensorische integratie);144
Deze concepten waren gebaseerd op de toen vigerende kennis over neurofysiologie, cerebrale organisatie en bewegingssturing. In de tachtiger jaren zijn hieraan toegevoegd:
- de Johnstone-therapie;145
- het Motor Relearning Programme (MRP);146
- de methode van Perfetti (recenter);147
- de methode Affolter (recenter).148
Van deze neurologische oefenmethoden c.q. behandelconcepten is het Bobath-concept de bekendste en meest wijdverbreide. Conform de International Bobath Instructors Training Association (IBITA) wordt in deze paragraaf het Bobath-concept als synoniem beschouwd van de Neuro Developmental Treatment (NDT). Het Bobath-concept wordt tegenwoordig gedefinieerd als ‘a problem-solving approach to the assessment and treatment of individuals with disturbances of function, movement, and postural control due to a lesion of the central nervous system’.149-151
Uit enquêtes die aan het eind van de vorige eeuw zijn uitgevoerd onder fysiotherapeuten in Zweden,152 Australië,153 Japan en Groot-Brittannië,154,155 laten zien dat bij het behandelen van patiënten met een CVA het meest gebruikmaakt wordt van het Bobath-concept. Ook tegenwoordig maakt een groot deel van de fysiotherapeuten nog gebruik van technieken uit het Bobath-concept.156,157 Er zijn aanwijzingen dat ongeveer tien jaar geleden meer dan 80% van de fysiotherapeuten in Nederland volgens de behandelprincipes van het Bobath-concept handelde.158 Het is onbekend hoe hoog dat percentage is ten tijde van het verschijnen van deze richtlijn. Het Bobath-concept wordt sinds de tachtiger en negentiger jaren met name als controle-interventie gebruikt binnen gecontroleerd effectonderzoek.159-162
Op basis van fundamenteel onderzoek is in de laatste twee decennia van de vorige eeuw veel kritiek geuit op een aantal belangrijke assumpties binnen het Bobath-concept over de cerebrale organisatie,163 de sturing van het bewegingsapparaat,163,164 pathofysiologische verklaringen voor symptomen als spasticiteit en parese,165-169 de proximocaudale ontwikkeling van motorisch herstel170 alsmede hun betekenis voor de functionaliteit.170-172 Mede op basis van deze kritiek en het uitblijven van differentiële effecten in gecontroleerd onderzoek zijn fysiotherapeuten eclectischer gaan behandelen en staat het Bobath-concept meer open voor nieuwe wetenschappelijke opvattingen die afwijken van de oude vigerende assumpties.173 Zo schrijven Bobath-tutoren (IBITA, International Bobath Instructors Training Association) in 2008 bijvoorbeeld dat het Bobath-concept zich niet slechts richt op het verbeteren van de spiertonus, posturele houdingscontrole en het faciliteren van bewegingen, maar ook op het verbeteren van functionele taken door taakspecifieke training en stellen zij dat het Bobath-concept gebruikmaakt van een probleemoplossende benadering.149 Britse fysiotherapeuten rekenen echter vooral het faciliteren van bewegingen, het mobiliseren van onder andere de romp en schoudergordel en het oefenen van deelactiviteiten met betrekking tot mobiliteit tot het Bobath-concept. Ook het instrueren van de partner ten aanzien van het positioneren van de patiënt past volgens deze fysiotherapeuten binnen het concept. Het trainen van de gehele activiteit, training van het aerobe uithoudingsvermogen en het gebruik van hulpmiddelen wordt door deze fysiotherapeuten niet tot het Bobath-concept gerekend.174
Uit de systematische review van Pollock et al. blijkt dat geen van de hierboven genoemde neurologische oefenmethoden superieur is en dat juist een eclectische behandelvorm effectief is.175
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(8) Neurologische oefenmethoden c.q. behandelconcepten (NDT/Bobath)
OO Het is aangetoond dat neurologische oefenmethoden c.q. behandelconcepten (NDT/Bobath) op functie- en activiteitenniveau bij patiënten met een CVA niet effectiever zijn dan andere behandelvormen.
Onderzocht in VR (=), LR (=), RC (=). (niveau 1)
Context en interpretatie
Als het effect van oefentherapie volgens het Bobath-concept een op een wordt vergeleken met het effect van andere interventies blijkt dat deze andere interventies veelal superieur zijn. Het gaat hierbij om: mCIMT, bilaterale armtraining, bilaterale armtraining met rhythmic auditory cueing (BATRAC), robotica voor de paretische arm, taakspecifieke training, robotgeassisteerde looptraining, multisensorische training, spierkrachttraining, training van de zitbalans met visuele feedback, looptraining met rhythmic auditory stimulation, therapie volgens de principes van het motor relearning programme of problem-willing oriented-movement.
Geadviseerd wordt te kiezen voor een eclectische behandeling, waarbij op basis van patiënt- en klinische karakteristieken een geschikte evidence-based interventie voor de individuele patiënt wordt geselecteerd. In de meeste gevallen ligt het accent op het aanleren van functionele vaardigheden zelf.
B.5.1 Wetenschappelijke verantwoording van het Bobath-concept
De werkgroep heeft besloten om de wetenschappelijke onderbouwing van het Bobath-concept op te nemen in de richtlijn, omdat dit de meest gebruikte neurologische oefenmethode is. De onderbouwing is onderverdeeld in:
- onderzoek naar het Bobath-concept versus een andere interventie,
- het Bobath-concept versus een andere interventie plus het Bobath-concept en
- het Bobath-concept versus het Bobath-concept met als enige verschil de tijdsduur die is besteed aan de therapie.
Het Bobath-concept versus een andere interventie
Er zijn 37 RCT’s (n = 1670) geïdentificeerd waarbij het Bobath-concept werd vergeleken met een andere interventies. Zestien studies onderzochten patiënten in de vroege revalidatiefase, drie in de late revalidatiefase, 17 in de chronische fase en één studie gaf alleen aan dat de patiënten zich minimaal twee maanden na het CVA bevonden. In drie studies waren er drie groepen, wat resulteert in 41 vergelijkingen.84,89,176
De controle-interventie bestond uit EMG-biofeedback,177 gemodificeerde Constraint-Induced Movement Therapy (mCIMT),178-188 bilaterale armtraining,25,184,188,189 bilaterale armtraining met rhythmic auditory cueing (BATRAC),190-192 multisensorische training,193robotgeassisteerde training van de paretische arm,194-197 training van de paretische arm in een virtuele omgeving,198 functionele spierkrachttraining,199 spierkrachttraining,89 functionele training,84,89,176,200,201 balanstraining met visuele feedback,176 looptraining,202 looptraining met rhythmic auditory stimulation (RAS),203 robotgeassisteerde looptraining,204,205 therapie volgens het motor relearning program,206 problem-oriented willing-movement therapie,207therapie volgens een orthopedische benadering208 of movement science-based therapie.209 Download bijlage 1 (opent in nieuw tabblad) met de kenmerken van de geïncludeerde studies.
Methodologische kwaliteit van de geïncludeerde studies
De kwaliteit van de 37 gerandomiseerde studies varieert van vier191,200,204 tot acht84,197,198 punten op de PEDro-schaal (range 0 tot 10) en kan daarmee als ‘redelijk’ tot ‘goed’ worden geclassificeerd. In 12 studies ontbreekt een juiste randomisatieprocedure (32%), in 33 studies is de beoordelaar geblindeerd (89%) en in 14 studies is bij de analyses een intention-to-treatprincipe toegepast (38%). Download de bijlage (opent in nieuw tabblad) met de PEDro-scores van de afzonderlijke studies.
Best-evidence synthese
Slechts één studie liet significante effecten zien in het voordeel van Bobath-concept in vergelijking met een orthopedische aanpak voor weerstand tegen passief bewegen en aan gezondheidgerelateerde kwaliteit van leven.208 31 vergelijkingen toonden aan dat juist de andere interventie effectief was op functieniveau (K = 20), activiteitenniveau (K = 17) en/of op contextueel gebied (K = 4) (mCIMT, bilaterale armtraining, robotgeassisteerde training van de paretische arm, taakspecifieke training, robotgeassisteerde looptraining, BATRAC, multisensorische training, spierkrachttraining, training van de zitbalans met visuele feedback, looptraining met rhythmic auditory stimulation, therapie volgens de principes van het motor relearning programme of problem-willing oriented-movement). Tien vergelijkingen vonden geen verschil in effectiviteit tussen het Bobath-concept en de andere interventie (EMG-biofeedback, training van de paretische arm in een virtuele omgeving, staan in een staframe, functionele krachttraining, looptraining en movement science-based training).177,189,192,196,198-200,202,209,210
Het Bobath-concept versus een andere interventie plus het Bobath-concept
Er zijn 33 RCT’s (n = 1106) geïdentificeerd waarbij het Bobath-concept werd vergeleken met een andere interventie plus het Bobath-concept. In 19 studies bevonden de patiënten zich in de vroege revalidatiefase, in zeven studies in de late revalidatiefase en in acht studies in de chronische fase. Van één studie was de fasering onbekend.211
De controle-interventie bestond uit het Bobath-concept met als toevoeging: transcutane elektroneurostimulatie (TENS),212 elektromyografisch neuromusculaire stimulatie (EMG-NMS),213 neuromusculaire stimulatie (NMS),123,126,214-220 sensorische elektrostimulatie,221elektromyografie gestuurde biofeedback (EMG-biofeedback),127,222 passief bewegen van de pols in dorsaalflexie,211 het gebruik van een spalk,223 spiegeltherapie voor de paretische arm,224 robotica voor de paretische arm,225 training van de paretische arm in een virtuele omgeving,226 balansplatform,227 functionele training,228 training van de zitbalans,229,230 romptraining met gebruikmaking van een Bon Saint Côme-apparaat,231 achteruit lopen,232 looptraining met gebruikmaking van een Thera-Band,233looptraining met RAS,234 loopbandtraining,235,236 loopbandtraining met gewichtondersteuning,237 robotgeassisteerde looptraining,238 staan in een statafel210 of fietsen op een fietsergometer.239 Download de bijlage (opent in nieuw tabblad) met de PEDro-scores van de afzonderlijke studies.
Methodologische kwaliteit van de geïncludeerde studies
De kwaliteit van de 33 gerandomiseerde studies varieert van twee233 tot acht 210,219,221,237 punten op de PEDro-schaal (range 0 tot 10) en kan daarmee als ‘slecht’ tot ‘goed’ worden geclassificeerd. In 18 studies ontbreekt een juiste randomisatieprocedure (55%), in 26 studies is de beoordelaar geblindeerd (79%) en in drie studies is bij de analyses een intention-to-treatprincipe toegepast (9%). Download de bijlage (opent in nieuw tabblad) met de PEDro-scores van de afzonderlijke studies.
Best-evidence synthese
De drie studies met een PEDro-score < vier zijn niet opgenomen in de analyse.211,233,234 Van de overgebleven studies liet geen enkele significante effecten zien in het voordeel van het Bobath-concept in vergelijking met het Bobath-concept plus een andersoortige interventie. Vijfentwintig studies toonden aan dat juist de andere interventie plus Bobath-concept effectief was op functieniveau (K = 22) en/of activiteitenniveau (K = 13) (TENS, EMG-NMS, NMS, EMG-biofeedback, spalk, spiegeltherapie, robotica voor de paretische arm, balansplatform, training van de arm in een virtuele omgeving, functionele looptraining buitenshuis, achteruit lopen, loopbandtraining, loopbandtraining met gewichtondersteuning, robotgeassisteerde looptraining, fietsen op een fietsergometer, romptraining met gebruikmaking van een Bon Saint Côme-apparaat). Vier studies vonden geen verschil in effectiviteit tussen het Bobath-concept en een andere interventie plus Bobath-concept (zitbalans, sensorische elektrostimulatie, NMS).218,221,229,230
Het Bobath-concept versus het Bobath-concept met als enig verschil de tijdsduur die is besteed aan de therapie
Er zijn zes RCT’s (n = 786) geïdentificeerd waarbij meer tijd besteed aan oefentherapie volgens het Bobath-concept werd vergeleken met een minder tijd besteed aan dezelfde vorm van oefentherapie. In vijf studies bevonden de patiënten zich in de vroege revalidatiefase. Van één studie is het exacte moment na het CVA niet duidelijk. Het is echter aannemelijk dat ook deze patiënten zich in de vroege revalidatiefase bevonden aangezien ze werden geïncludeerd op een ZSU. In alle studies ontvingen de patiënten in beide groepen dezelfde therapie gebaseerd op het Bobath-concept. Het enige verschil is dat de patiënten in de ene groep meer tijd besteedden aan oefentherapie dan de patiënten in de andere groep. Download bijlage 1 (opent in nieuw tabblad) met de kenmerken van de geïncludeerde studies.
Methodologische kwaliteit van de geïncludeerde studies
De kwaliteit van de zes gerandomiseerde studies varieert van zes82,240 tot acht84,97,99 punten op de PEDro-schaal (range 0 tot 10) en kan daarmee als ‘goed’ worden geclassificeerd. In één studie ontbreekt een juiste randomisatieprocedure (83%), in alle studies is de beoordelaar geblindeerd (100%) en in drie studies is bij de analyses een intention-to-treatprincipe toegepast (50%). Download de bijlage (opent in nieuw tabblad) met de PEDro-scores van de afzonderlijke studies.
Best-evidence synthese
Vier studies lieten geen significante effecten zien in het voordeel van het meer tijd besteden aan oefentherapie volgens het Bobath-concept.82,97,99,241 Twee studies toonden aan dat meer tijd besteed aan oefentherapie volgens het Bobath-concept juist wel effectief was op functieniveau (K = 2) en activiteitenniveau (K = 1).84,240
B.5.2 Het Bobath-concept: context en interpretatie
Geen van de analyses tonen differentiële effecten in het voordeel van het Bobath-concept. In vrijwel alle gevallen blijkt de interventie volgens het Bobath-concept minder effectief te zijn dan de controle-interventie. Evenmin laat kinematisch gecontroleerd onderzoek zien dat kwaliteit van bewegingssturing aantoonbaar beïnvloedt wordt door het volgen van een bepaald concept. Vooralsnog wordt verondersteld dat geen van de behandelconcepten de voorkeur geniet boven het andere concept wat betreft het functioneel herstel. Wel zijn er aanwijzingen dat de opnameduur van patiënten met een CVA op een stroke unit langer duurt wanneer men strikt volgens de principes van het Bobath-concept werkt.
Vooral ten aanzien van aspecten die voorwaardelijk worden beschouwd binnen sommige oefenconcepten zoals:
- het voorkomen van geassocieerde bewegingspatronen,
- controle van houdings- en bewegingstonus en
- bewegingssymmetrie, bestaat geen wetenschappelijke evidentie.
Aangezien de meerwaarde van geen enkele neurologische oefenmethode c.q. behandelconcept is aangetoond, wordt geadviseerd een eclectische behandelvorm te hanteren, waarbij het accent ligt op het direct aanleren van de beoogde functionele vaardigheid zelf.
De bevinding dat een andere behandelvorm plus het Bobath-concept effectief is in vergelijking met het Bobath-concept moet met enige voorzichtigheid worden geïnterpreteerd, omdat er soms ook sprake was van een verschil in totale therapietijd. Dit verschil varieerde echter aanzienlijk tussen de studies. Het zou kunnen zijn dat dit tijdsverschil van invloed is op de gevonden resultaten.
Ondanks dat er geen meerwaarde is aangetoond van extra tijd besteed aan oefentherapie volgens het Bobath-concept, moet ook dit resultaat met grote voorzichtigheid worden geïnterpreteerd. Vrijwel geen enkele studie voldeed aan het minimale therapiecontrast van 17 uur dat nodig is om een differentieel effect te kunnen aantonen.
Een belangrijke overweging binnen de behandeling is in hoeverre het vermijden van synergievorming en tonusverhoging, het gebruikmaken van spasticiteit en het streven naar symmetrie van vaardigheden zoals staan, als voorwaarden beschouwd moeten worden bij de fysiotherapeutische behandeling van patiënten met een CVA. In dit kader staat eveneens ter discussie wanneer en in hoeverre normaliteit (het bewegen van een gezonde proefpersoon) als een geschikt referentiekader beschouwd kan worden voor het begrijpen van het afwijkend, als pathologisch beschouwde bewegen van patiënten met een hemiplegie.242-244
B.6 Motorische leerprincipes
Binnen de fysiotherapie bestaan verschillende stromingen over de ontwikkeling van het motorisch leren. Tot de belangrijkste leertheoretische modellen kunnen worden gerekend: de reflextheorie, het hiërarchische model of fylogenetische model, de motorische programmatheorie, de (dynamische) systeemtheorie, de dynamische actietheorie, de ecologische theorie en de procesgerichte modellen.
Opvallend is dat veel neurologische oefenmethoden zoals het Bobath-concept, de methode van Brünnstrom en die van Johnstone hun theorie hebben gebaseerd op de toen vigerende concepten, zoals de reflextheorie en de hiërarchische theorie over motorisch leren, terwijl de later ontwikkelde concepten, zoals de dynamische systeemtheorie en de ecologische theorie nog maar weinig binnen de fysiotherapie zijn geïntegreerd. Bovendien zijn de vaardigheden waarin deze laatstgenoemde theorieën worden toegepast veelal beperkt, doordat men vooraf de orde- en controleparameters, zoals loopsnelheid of frequentie, bij het beïnvloeden van een repeterende beweging zoals lopen, moet definiëren.
Helaas biedt geen van de genoemde stromingen een afdoende verklaring voor het begrijpen van de motorische problemen bij patiënten met een CVA. Evenmin vormen genoemde modellen een panacee die afdoende handvaten aan de fysiotherapeut biedt om de inrichting van de therapie bij elk motorisch probleem adequaat te kunnen sturen.
Het eerste, tweede en derde kaderprogramma van ZonMw zoals uitgevoerd over de afgelopen 15 jaar laat via tien verschillende promotietrajecten zien dat herstel van functionaliteit zoals zitten, staan, lopen en arm-handvaardigheid alleen verklaard kan worden vanuit het leren omgaan met het bestaande functieverlies (adaptatiestrategieën). Het functieherstel in de eerste 12 weken valt te verklaren vanuit spontaan neurologisch herstel. Op basis van dierexperimenteel onderzoek is het niet uitgesloten dat vroegtijdig oefenen van functies in de eerste weken tot drie maanden tot een beter neurologisch herstel kan leiden. Echter, bij mensen ontbreekt vooralsnog de evidentie voor deze veronderstelling.
Gecontroleerd effectonderzoek naar welk theoretisch leermodel bij welke vaardigheid en bij welke patiënten met een CVA in welke fase het meest effectief is, ontbreekt. Wel staat vast dat de toepasbaarheid van een motorisch leermodel sterk door de eigenschappen van de te leren taak wordt bepaald. Zo blijkt bij cyclische of repeterende bewegingshandelingen, zoals lopen, de dynamische systeem- (of actie)theorie een goed concept te bieden om het afwijkende, hemiplegische gangbeeld beter te kunnen begrijpen. Een goed voorbeeld daarvan is het gebruik van externe, visuele, somatosensorische en auditieve ritmen. Stabiliteit en flexibiliteit van bewegingspatronen en het gebruikmaken van controleparameters, zoals snelheid en/of ritme, die onder andere de frequentiekoppeling tussen arm- en beenzwaai bepalen (ordeparameter), kunnen binnen de fysiotherapie worden gebruikt, bijvoorbeeld om de symmetrie van het hemiplegisch gangbeeld te verbeteren. De dynamische systeemtheorie is echter minder gemakkelijk in te passen bij enkelvoudige of discrete handelingen, zoals aankleden of het gooien van een bal. Bij deze handelingen zou veeleer de motorische programmatheorie van toepassing zijn. De ecologische theorie, die inspeelt op de interactie tussen taak en omgeving, is juist weer beter inpasbaar wanneer men de omgeving wil manipuleren om de bewegingshandeling te vergemakkelijken, denk aan het aanpassen van de zithoogte van de stoel wanneer het opstaan vanuit zittende positie als moeilijk wordt ervaren.
Dit alles geeft aan dat kennis over motorische leertheorieën binnen de fysiotherapie, mits adequaat geïnterpreteerd, sturend kan zijn voor het fysiotherapeutisch handelen bij patiënten met een CVA. Wat de werkelijke meerwaarde is van deze modellen voor het aanleren van vaardigheden, is echter nog nauwelijks onderzocht. Ondanks gebrek aan toegepast onderzoek naar de betekenis van de keuze voor een concept, bepaalt binnen de fysiotherapie een aantal elementen de effectiviteit van het motorisch leren:
- De oefenstof dient voor de patiënt op maat te zijn, dat wil zeggen niet te makkelijk maar ook niet te moeilijk.
- De oefenstof zal voldoende herhaling in zich moeten hebben, zonder dat dit ten koste gaat van de natuurlijke variatie in de bewegingshandeling (het ‘repetition-without-repetition-principe’).
- Er moeten frequente en voldoende lange rustperioden tussen de sessies en de herhalingen zijn.
- Er moet feedback (zowel verbaal als non-verbaal) worden gegeven over de uitvoering van de geleerde bewegingshandeling (‘knowledge of performance’), in afnemende frequentie.
- De motivatie tot leren van de patiënt moet worden vergroot door informatie te geven over het doel, het coachen en het geven van (positieve) feedback.
- De handelingen moeten worden uitgevoerd in een betekenisvolle omgeving.
- Bij complexe meervoudige bewegingshandelingen, zoals aankleden, waarbij sterker aanspraak gemaakt wordt op het declaratief leren, wordt opbreken van de motorische handeling in deelhandelingen geadviseerd. Automatische handelingen (zoals lopen), kunnen beter niet gefragmenteerd aangeboden worden. Bij procedureel leren van bewegingen die normaal automatisch worden uitgevoerd, moet het accent meer liggen op het resultaat van de handeling, terwijl bij declaratief leren het accent meer moet liggen op de uitvoering van de beweging.
De werkgroep formuleerde de volgende aanbevelingen:
(9, 10) Motorisch leren
Het is aannemelijk dat verbetering van functionaliteit zoals zitten, staan, lopen en arm-handvaardigheid tot stand komt door het aanleren van adaptatiestrategieën. (niveau 2)
Het is aannemelijk dat functionele oefentherapie in een voor de patiënt zo relevant mogelijke omgeving (taken contextspecifiek) een positief effect heeft op de te leren vaardigheid zelf. Hierbij blijken elementen van variatie en voldoende herhaling (repetition-without-repetition) belangrijke aspecten te zijn voor een effectief leerproces.
Context en interpretatie
Geadviseerd wordt bij het revalideren van patiënten met een CVA rekening te houden met alle tot nu toe bekende elementen van een effectief motorisch leerproces.
De aan te leren taak zal dan ook relevant en betekenisvol moeten zijn voor de patiënt. Tevens zal de oefenstof op een voor de patiënt net haalbaar niveau moeten worden aangeboden (op de grens van kunnen en niet kunnen). Ten slotte zal de oefenstof voldoende herhalingsmomenten moeten bevatten, waarbij de nodige variatie behouden is gebleven, maar ook voldoende rustpauzes zijn ingebouwd. Patiënten dienen regelmatig feedback te krijgen over de uitvoering en het resultaat van de bewegingshandeling. Hierbij kan gebruik worden gemaakt van verbale of non-verbale feedback aan de patiënt.
Binnen de fysiotherapie bestaan verschillende stromingen over de ontwikkeling van het motorisch leren. Zie voor een overzicht Shumway Cook & Woolacott245 en Smits-Engelsman & Halfens.135 Tot de belangrijkste leertheoretische modellen worden gerekend:
- de reflextheorie (Charles Sherrington 1906);
- het hiërarchisch model (Hughlings Jackson);
- de motorische programmatheorie (Wilson 1961);
- de (dynamische) systeemtheorie (Nicolai Bernstein 1967);
- de dynamische actietheorie (Kelso en Tuller 1984);
- de ecologische theorie (James Gibson 1966);
- procesgerichte modellen (Van Galen 1991).
Opvallend is dat veel neurologische oefenmethoden zoals het Bobath-concept, Brünnstrom en Johnstone hun theorie hebben gebaseerd op de toen vigerende concepten, zoals de reflextheorie en de hiërarchische theorie over motorisch leren, terwijl de later ontwikkelde concepten, zoals de dynamische systeemtheorie en de ecologische leertheorie nog maar weinig binnen het dagelijks fysiotherapeutisch handelen zijn geïntegreerd. Bovendien zijn de vaardigheden waarin deze laatstgenoemde theorieën haar toepassing kennen veelal beperkt, doordat men vooraf de orde- en controleparameters als loopsnelheid of frequentie bij het beïnvloeden van een repeterende bewegingen zoals lopen moet definiëren. Vooral het ontbreken van fundamentele kennis over de aard van de coördinatiestoornissen alsmede de wetmatigheden die aan het bewegingsgedrag ten grondslag liggen, zijn in de afgelopen decennia een belangrijke voedingsbodem geweest voor de vaak met elkaar in strijd zijnde neurologische behandelconcepten. Er moet met name meer inzicht komen in de relatie tussen de veranderde bewegingssturing bij patiënten met (onder andere) een centrale parese en de omgeving waarin de bewegingshandeling wordt uitgevoerd.112,244
Kinematisch onderzoek laat zien dat patiënten met een parese van de bovenste extremiteit anders bewegen dan gezonden tijdens het eenhandig reiken naar en grijpen van een object. Het positioneren van de hand in de gewenste grijpstand en de bewegingen in elleboog en schouder vinden niet tegelijkertijd plaats, maar worden meer sequentieel uitgevoerd (d.w.z. een stoornis in de coördinatie tussen de gewrichten). Daarnaast wordt er tijdens het bewegingstraject afgeweken van een rechte lijn (d.w.z. een verminderde ‘gladheid’) en is er een grote mate van variabiliteit bij het herhaaldelijk uitvoeren van de beweging. Ook ligt het eindpunt van de beweging dichter bij het lichaam vanwege een verminderde elleboogextensie en schouderflexie, en tevens is de uitvoering minder snel.243,246,247 Om ondanks de aanwezigheid van synergievorming met bijbehorende kinematische veranderingen het object toch te kunnen pakken, verplaatsen patiënten hun romp naar voren.248 Deze voorwaartse verplaatsing neemt toe naarmate de motorische uitval ernstiger is.249 Kinematische maten als gladheid lijken te verbeteren wanneer patiënten longitudinaal worden gevolgd.247
De vraag is of deze, in menige ogen afwijkende bewegingsstrategie, waarbij de complexe bewegingshandeling als het ware is opgebroken en waarbij gebruik wordt maakt van de aanwezige flexiesynergie, als ongewenst dient te worden beschouwd.243 Immers, door het segmenteren van de bewegingshandeling in de tijd en door gebruik te maken van de aanwezige bewegingssynergie is de taak, door het minder aantal vrijheidsgraden dat gelijktijdig gecontroleerd moet worden, een stuk eenvoudiger geworden.242 Tot op heden is echter nog onduidelijk of deze (onbewuste) motorische oplossing ook op lange termijn voor de beste functionele resultaten zorgt.
Evenzo blijken patiënten die verbeteren in loopsnelheid meer te halen uit de niet-paretische dan uit de paretische lichaamszijde tijdens het verhogen van hun loopsnelheid.250
Het eerste, tweede en derde kaderprogramma van ZonMw zoals uitgevoerd over de afgelopen 15 jaar laat via tien verschillende promotietrajecten zien dat herstel van functionaliteit zoals zitten,251 staan,252-255 lopen,164,256-259 en arm-handvaardigheid alleen verklaard kan worden door het leren omgaan met het bestaande functieverlies (adaptatiestrategieën), terwijl het functieherstel dat in de eerste 12 weken plaatsvindt, valt te verklaren vanuit spontaan neurologisch herstel.260-262 Op basis van dierexperimenteel onderzoek is het niet uitgesloten dat vroegtijdig oefenen van functies in de eerste weken tot drie maanden tot een beter neurologisch herstel kan leiden. Echter, bij mensen ontbreekt deze evidentie vooralsnog. Eveneens ontbreekt gecontroleerd effectonderzoek naar welk theoretisch leermodel bij welke vaardigheid en welke patiënten met een CVA in welke fase het meest effectief is.
B.6.1 Modelkeuze
Het staat vast dat bovengenoemde stromingen geen afdoende verklaring bieden voor de afwijkende bewegingssturing bij patiënten met een CVA.
Wel is aannemelijk dat de toepasbaarheid van een motorisch leermodel sterk door de eigenschappen van de te leren taak wordt bepaald. Zo blijkt bij cyclische (of continue) bewegingshandelingen, zoals lopen, de dynamische systeemtheorie (ook: actietheorie) goed bruikbaar te zijn om het afwijkend bewegen beter te begrijpen in termen van stabiliteit en flexibiliteit van bewegingspatronen. Dit model is minder gemakkelijk in te passen bij handelingen, zoals aankleden of het gooien van een bal. Veel meer zou hier de programmatheorie van toepassing zijn.
Evenzo blijkt de ecologische theorie, die juist inspeelt op het begrip van de interactie tussen taak en omgeving, beter inpasbaar te zijn wanneer men de omgeving wil manipuleren om de bewegingshandeling gemakkelijker of moeilijker te maken. Een voorbeeld hiervan is het aanpassen van de hoogte van de stoel wanneer opstaan als moeilijk wordt ervaren.
Bovenstaande geeft aan dat motorische leertheorieën sturend kunnen zijn bij het beter begrijpen van dagelijkse handelingen bij onder andere patiënten met een CVA. Wat de werkelijke meerwaarde is van deze kennis voor de patiënt is nog nauwelijks onderzocht.245,263,264Bovendien zijn de eventuele voordelen van een dergelijk theoriegestuurde benadering bij het aanleren van handelingen alleen bij gezonde personen bestudeerd.
Ingrediënten die belangrijk zijn om tot optimaal motorisch leren te komen zijn:
- optimale sensorische informatie,
- variatie van oefenen en
- een hoge mate van overeenkomst tussen de trainingsomgeving en de omgeving waar de handeling daadwerkelijk zal worden uitgevoerd.264
B.6.2 Elementen voor effectief oefenen
Revalidatie is maatwerk, waarbij de functionele behandeldoelen zo specifiek mogelijk worden geformuleerd. Bij het vervolgens selecteren van een geschikte therapeutische interventie dient rekening te worden gehouden met het feit dat de effecten van interventies veelal uitsluitend gelden voor de getrainde functies en vaardigheden. Daarnaast is het een gegeven dat, wil oefenen voor de patiënt effectief zijn, revalidatie alle elementen in zich moet hebben die (motorisch) leren mogelijk maken.265
Praktisch betekent dit dat bij het aanbieden de oefenstof op maat is, dat wil zeggen niet te gemakkelijk moet zijn, maar ook niet te moeilijk. Belangrijk hierbij is dat de fysiotherapeut de opbouw van de oefenstof zo inricht dat deze inspeelt op het aanwezige repertoire van bewegingsmogelijkheden, waarbinnen de handeling door de patiënt nog kan worden gecontroleerd. Veelal zal tijdens het oefenen de grens van kunnen en niet kunnen opgezocht worden.
Naast het gegeven dat effectief leren pas plaatsvindt wanneer er daadwerkelijk iets voor de patiënt te leren valt, zal de oefenstof voldoende herhaling in zich moeten hebben, zonder dat dit ten koste gaat van de natuurlijke aanwezige variatie van de bewegingshandeling (het zogeheten repetition-without-repetition-principe).62,266 Variatie binnen het herhalen van taken tijdens de acquisitiefase is echter van belang (‘random practice’ of ‘contextual interference’). De uitvoering van al deze taken na een retentieperiode is namelijk beter dan wanneer slechts één variant van de taak herhaaldelijk is geoefend.267-269 Frequente en voldoende lange rustperiodes tussen sessies/herhalingen bevorderen zowel de uitvoering van de taak als het leren (‘distributed practice’).269,270
Tegelijk zal de fysiotherapeut ervoor moeten zorgen dat de patiënt voldoende geïnformeerd wordt, ofwel verbale en/of non-verbale feedback krijgt over de uitvoering van de geleerde bewegingshandeling (‘knowledge of performance’). In welke vorm (visueel en/of auditief), wanneer en hoe vaak deze feedback gegeven moet worden, zal sterk door de aard en complexiteit van de bewegingshandeling worden bepaald. Er wordt geadviseerd om gebruik te maken van ‘faded feedback’, ofwel feedback die in frequentie afneemt. Feedback over het resultaat van de geleerde taak lijkt minder effectief te zijn (‘knowledge of results’).269,271,272
De literatuur verschaft er geen duidelijkheid over of bij het aanleren van een vaardigheid de handeling het beste opgebroken kan worden in deelhandelingen of dat de handeling het beste in één keer kan worden aangeboden. Geadviseerd wordt om bij complexe meervoudige bewegingshandelingen, zoals aankleden, waarbij sterker aanspraak gemaakt wordt op het declaratief leren, de motorische handeling in deelhandelingen op te breken, terwijl automatische handelingen die aangeleerd moeten worden (zoals lopen), beter niet gefragmenteerd aangeboden kunnen worden.245 Evenzo zal bij procedureel leren van bewegingen die normaal automatisch worden uitgevoerd het accent meer liggen op het behaalde resultaat van de handeling, terwijl bij het declaratief leren eerder het accent ligt bij de uitvoering van de beweging. Vast staat dat coaching en het geven van (positieve) feedback (of beloning door het geven van ‘incentives’) belangrijke aspecten zijn die de motivatie van de patiënt tot leren verhogen. Ook het geven van informatie over het doel draagt hieraan bij.
Het uitvoeren van een handeling in een betekenisvolle omgeving zal een meerwaarde hebben voor de patiënt. Daarbij kan de omgeving een belangrijke bron zijn voor het op systematische wijze manipuleren van de oefenstof, zodat de bewegingshandeling wordt vergemakkelijkt of juist bemoeilijkt. Een voorbeeld hiervan is het pakken van een kopje met water in plaats van een leeg kopje. Ook het aanbieden van twee reikcondities met de paretische arm, waarbij of een echte, dan wel een denkbeeldige munt van een tafel opgepakt dient te worden en vervolgens verplaatst naar de niet-paretische hand, blijkt een belangrijke meerwaarde te hebben.273
Doordat niet alle elementen die (motorisch) leren mogelijk maken, zijn onderzocht in gecontroleerde studies bij patiënten met een CVA, is nog niet geheel duidelijk hoe patiënten op de meest optimale wijze kunnen worden gerevalideerd.271,272,274-279 Momenteel zijn de concepten nog grotendeels theoriegestuurd. Om in de toekomst de therapie beter te kunnen laten inspelen op de afwijkende bewegingscoördinatie zal eerst meer kennis moeten worden verkregen over wat er door de patiënt geleerd wordt. Pas dan kan onderzocht worden hoe het leerproces moet plaatsvinden. In dit kader kan de veelal nog onbegrepen door de patiënt zelf gekozen oplossingsstrategie, ofwel de strategie om met zijn stoornissen en beperkingen om te gaan, eerder als adaptief, dan als ongewenst worden beschouwd.
De mate van bewijslast van motorisch leren is voornamelijk gebaseerd op onderzoek dat niet bij patiënten met een CVA is uitgevoerd. Aangezien gecontroleerd effectonderzoek naar de meerwaarde van het toepassen van veel motorische leertheorieën bij patiënten met een CVA ontbreekt, krijgt de aanbeveling een bewijslast 2.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbevelingen:
(9, 10) Motorisch leren
Het is aannemelijk dat verbetering van functionaliteit zoals zitten, staan, lopen en arm-handvaardigheid tot stand komt door het aanleren van adaptatiestrategieën. (niveau 2)
Het is aannemelijk dat functionele oefentherapie in een voor de patiënt zo relevant mogelijke omgeving (taken contextspecifiek) een positief effect heeft op de te leren vaardigheid zelf. Hierbij blijken elementen van variatie en voldoende herhaling (repetition-without-repetition) belangrijke aspecten te zijn voor een effectief leerproces.
Context en interpretatie
Geadviseerd wordt bij het revalideren van patiënten met een CVA rekening te houden met alle tot nu toe bekende elementen van een effectief motorisch leerproces.
De aan te leren taak zal dan ook relevant en betekenisvol moeten zijn voor de patiënt. Tevens zal de oefenstof op een voor de patiënt net haalbaar niveau moeten worden aangeboden (op de grens van kunnen en niet kunnen). Ten slotte zal de oefenstof voldoende herhalingsmomenten moeten bevatten, waarbij de nodige variatie behouden is gebleven, maar ook voldoende rustpauzes zijn ingebouwd. Patiënten dienen regelmatig feedback te krijgen over de uitvoering en het resultaat van de bewegingshandeling. Hierbij kan gebruik worden gemaakt van verbale of non-verbale feedback aan de patiënt.
B.7 Teleconsultatie en telerevalidatie
Een recente technologische ontwikkeling binnen de gezondheidszorg is teleconsultatie, waarbij contact met de patiënt wordt onderhouden door middel van telecommunicatie, zoals een telefoon- of videoverbinding.
Op deze wijze worden patiënten op afstand begeleid.
Telerevalidatie doet een groot beroep op de eigen regie van patiënten, doordat patiënten zelfstandig of met een mantelzorger oefeningen moeten uitvoeren en de progressie en uitvoering op gezette tijden op afstand met de fysiotherapeut worden geëvalueerd. Patiënten kunnen ook op eigen initiatief contact leggen met de behandelaar. Teleconsultatie kan ook worden gebruikt voor patiënteducatie, lotgenotencontact en het begeleiden van de mantelzorger.
De werkgroep formuleerde de volgende aanbeveling:
(11) Telerevalidatie/-consultatie
Het is aannemelijk dat telerevalidatie/-consultatie leidt tot verbetering van de arm-handvaardigheid van de patiënt met een CVA.
Context en interpretatie
Telerevalidatie bij patiënten met een CVA lijkt veelbelovend doordat deze vorm van revalidatie onder andere inspeelt op zelfmanagement, zelfstandig kunnen oefenen en empowerment van de patiënt (en partner) in de eigen woon- en leefomgeving. Bovendien zijn er aanwijzingen dat telerevalidatie mogelijk kosteneffectief is, doordat de patiënt eerder met ontslag kan en de fysiotherapeut of hulpverlener geen reiskosten maakt. Het is vooralsnog onduidelijk welke vorm van telecommunicatie voor welke subgroepen het meest effectief is.
Een recente technologische ontwikkeling binnen de gezondheidszorg is teleconsultatie, waarbij contact met de patiënt wordt onderhouden door middel van telecommunicatie. Op deze wijze worden patiënten op afstand begeleid.280,281 Het contact wordt onderhouden door middel van telecommunicatie zoals een telefoon- of videoverbinding.282-284
Telerevalidatie doet een groot beroep op de eigen regie van patiënten, doordat patiënten zelfstandig of met een mantelzorger oefeningen moeten uitvoeren en de progressie en uitvoering op gezette tijden op afstand met de fysiotherapeut worden geëvalueerd. Patiënten kunnen ook op eigen initiatief contact leggen met de behandelaar. Teleconsultatie kan ook worden gebruikt voor patiënteducatie, lotgenotencontact en het begeleiden van de mantelzorger.280
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(11) Telerevalidatie/-consultatie
Het is aannemelijk dat telerevalidatie/-consultatie leidt tot verbetering van de arm-handvaardigheid van de patiënt met een CVA. (niveau 2)
Context en interpretatie
Telerevalidatie bij patiënten met een CVA lijkt veelbelovend doordat deze vorm van revalidatie onder andere inspeelt op zelfmanagement, zelfstandig kunnen oefenen en empowerment van de patiënt (en partner) in de eigen woon- en leefomgeving. Bovendien zijn er aanwijzingen dat telerevalidatie mogelijk kosteneffectief is, doordat de patiënt eerder met ontslag kan en de fysiotherapeut of hulpverlener geen reiskosten maakt. Het is vooralsnog onduidelijk welke vorm van telecommunicatie voor welke subgroepen het meest effectief is.
B.8 Zelfmanagement
Bij zelfmanagement gaat het erom dat patiënten kunnen omgaan met de gevolgen van de aandoening op fysiek, psychologisch, communicatief en sociaal vlak, alsmede op het gebied van leefstijl. Het kunnen monitoren van de gevolgen en het kunnen omgaan met de (para)medische behandeling behoren ook tot zelfmanagement. Zelfmanagement wordt in samenspraak tussen de patiënt en de zorgverleners afgestemd. Dit kan betekenen dat in de periode vlak na het CVA de regie vooral bij de zorgverleners ligt en dat deze rol gaandeweg door de patiënt en/of mantelzorger kan worden overgenomen.
Ook binnen de fysiotherapeutische behandeling is zelfmanagement van de patiënt cruciaal. De patiënt, en waar nodig diens mantelzorger, worden zo veel mogelijk als autonoom beschouwd. Niet alleen binnen de fysiotherapie, maar ook binnen de interdisciplinaire zorg rond chronische aandoeningen is zelfmanagement een van de speerpunten.
Er wordt van effectief zelfmanagement gesproken wanneer de patiënt in staat is om ‘zelf zijn gezondheidstoestand te monitoren en de cognitieve, gedragsmatige en emotionele reacties te vertonen die bijdragen aan een bevredigende kwaliteit van leven’. Veel patiënten met een CVA hebben echter stoornissen in de cognitie en/of het gedrag waardoor optimaal zelfmanagement niet altijd mogelijk is.
Er zijn talloze zelfmanagementprogramma’s, die zowel in wijze van aanbieden verschillen, individueel of in groepen, als inhoudelijk. De onderdelen informatievoorziening, het stellen van doelen, het oplossen van problemen en het bevorderen van self-efficacy komen echter in vrijwel elk programma voor. Self-efficacy, of eigeneffectiviteit, is de verwachting of overtuiging die iemand heeft ten aanzien van de mogelijkheid ergens invloed op te kunnen uitoefenen en een bepaald doel te bereiken. Ter bevordering van de self-efficacy van de patiënt, die is geassocieerd met onder andere ‘ADL-zelfstandigheid’, ‘fysieke activiteit’, ‘depressieve klachten’ en ‘kwaliteit van leven’, wordt in zelfmanagementprogramma’s vaak oefentherapie aangeboden.
De Nederlandse CVA-Vereniging ‘Samen Verder’ (www.cva-vereniging.nl) faciliteert zelfmanagement door het geven van voorlichting en het organiseren van trainingsdagen voor zowel patiënten als partners en/of naastbetrokkenen. Het algemene doel van de vereniging is patiënten zo goed mogelijk te steunen bij het verder leven met de gevolgen van het CVA. Uitgebreide informatie over zelfmanagement is ook te vinden in de ‘Zorgstandaard Cardiovasculair Risicomanagement’ (www.vitalevaten.nl) en de ‘Zorgstandaard CVA/TIA’ (www.kennisnetwerkcva.nl).
De werkgroep formuleerde de volgende aanbeveling:
(12) Zelfmanagement
Het is aannemelijk dat zelfmanagementprogramma’s effectief zijn voor self-efficacy, participatie en kwaliteit van leven bij patiënten met een CVA.
Context en interpretatie
Bij het aanbieden van zelfmanagementprogramma’s is interdisciplinaire samenwerking van belang. Belangrijke elementen van deze programma’s zijn informatievoorziening, het stellen van doelen, het oplossen van problemen en het bevorderen van self-efficacy. De optimale inhoud, het moment van aanbieden na het CVA, alsmede de manier waarop het zelfmanagementprogramma wordt aangeboden, zijn nog onduidelijk.
Binnen de fysiotherapeutische behandeling kunnen zelfregie en eigen initiatief worden gefaciliteerd door de patiënt actief te betrekken bij het stellen van doelen (‘goal setting’) en door bijvoorbeeld gebruik te maken van telerevalidatie. Tevens kan oefentherapie de self-efficacy van de patiënt vergroten.
Bij zelfmanagement gaat het erom dat patiënten kunnen omgaan met de gevolgen van de aandoening op fysiek, psychologisch, communicatief en sociaal vlak, alsmede op het gebied van leefstijl.(3,285) Het kunnen monitoren van de gevolgen en het kunnen omgaan met de (para)medische behandeling behoren ook tot zelfmanagement.3,285
Er wordt van effectief zelfmanagement gesproken wanneer de patiënt in staat is om ‘zelf zijn gezondheidstoestand te monitoren en de cognitieve, gedragsmatige en emotionele reacties te vertonen die bijdragen aan een bevredigende kwaliteit van leven’.3 Zelfmanagement wordt in samenspraak tussen de patiënt en de zorgverleners afgestemd. Dit kan betekenen dat vlak na het CVA de regie vooral bij de zorgverleners ligt en dat deze rol gaandeweg door de patiënt en/of mantelzorger kan worden overgenomen. Er moet worden opgemerkt dat veel patiënten met een CVA echter stoornissen hebben in de cognitie waardoor de optimale zelfmanagement niet altijd mogelijk is.
Ook binnen de fysiotherapeutische behandeling is zelfmanagement van de patiënt cruciaal, waarbij de patiënt, en zo nodig diens mantelzorger, zoveel mogelijk als autonoom worden beschouwd.16 Niet alleen binnen de fysiotherapie, maar ook binnen de interdisciplinaire zorg rond chronische aandoeningen is zelfmanagement een van de speerpunten.3
Er zijn veel verschillende zelfmanagementprogramma’s.286,287 Niet alleen kunnen ze in individueel of in groepen worden aangeboden, er zijn ook inhoudelijke verschillen. Sommige onderdelen komen echter in vrijwel elk programma voor, namelijk: informatievoorziening, het stellen van doelen, het oplossen van problemen en het bevorderen van self-efficacy.287 Self-efficacy, of eigeneffectiviteit, is de verwachting of overtuiging die iemand heeft ten aanzien van de mogelijkheid ergens invloed op te kunnen uitoefenen en een bepaald doel te bereiken.288 De self-efficacy van de patiënt en is geassocieerd met onder andere ADL-zelfstandigheid, fysieke activiteit, depressie en kwaliteit van leven.286,289-292 In zelfmanagementprogramma’s wordt vaak ook oefentherapie gegeven om self-efficacy te vergroten.287
Ook de patiëntenorganisatie Nederlandse CVA-Vereniging ‘Samen Verder’ faciliteert zelfmanagement door het geven van voorlichting en trainingsdagen voor zowel patiënten als partners en/of naastbetrokkenen. Het algemene doel van de vereniging is patiënten te steunen zo goed mogelijk met de gevolgen van het CVA verder te leven. Uitgebreidere informatie over zelfmanagement is ook te vinden in de Zorgstandaard Cardiovasculair Risicomanagement293 via De Hart & Vaatgroep en de Zorgstandaard CVA/TIA3 via het Kennisnetwerk CVA.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(12) Zelfmanagement
Het is aannemelijk dat telerevalidatie/-consultatie leidt tot verbetering van de arm-handvaardigheid van de patiënt met een CVA. (niveau 2)
Context en interpretatie
Telerevalidatie bij patiënten met een CVA lijkt veelbelovend doordat deze vorm van revalidatie onder andere inspeelt op zelfmanagement, zelfstandig kunnen oefenen en empowerment van de patiënt (en partner) in de eigen woon- en leefomgeving. Bovendien zijn er aanwijzingen dat telerevalidatie mogelijk kosteneffectief is, doordat de patiënt eerder met ontslag kan en de fysiotherapeut of hulpverlener geen reiskosten maakt. Het is vooralsnog onduidelijk welke vorm van telecommunicatie voor welke subgroepen het meest effectief is.
B.9 Valpreventie
Een valincident kan worden gedefinieerd als ‘een onbedoelde verandering van de lichaamspositie, die resulteert in het neerkomen op de grond of een ander lager niveau’. Valincidenten komen veelvuldig voor bij patiënten met een CVA en kunnen fysieke gevolgen hebben, zoals kleine verwondingen, maar ook een heupfractuur of trauma capitis. Patiënten kunnen ook valangst ontwikkelen als psychologisch gevolg, waardoor vermindering van zelfstandigheid, fysieke activiteit en sociale participatie op de loer liggen. Bij de CVA-populatie is de valincidentie hoger dan bij gezonde leeftijdsgenoten: 15 tot 40% van de patiënten valt gedurende het verblijf in een intramurale setting en tot ruim 70% valt in de eerste zes maanden na het CVA. Ook in de chronische fase komen valincidenten veelvuldig voor.
Risicofactoren voor het doormaken van een valincident zijn onder andere een ernstige parese, een eerder doorgemaakte val, balansproblemen, beperkingen in loopvaardigheid en ADL, de aanwezigheid van depressie en/of cognitieve stoornissen.
Bij thuiswonende ouderen hebben spierkracht- en balanstraining een positieve invloed op valincidenten, evenals multifactoriële interventies (een combinatie van balanstraining, vitamine D-suppletie, aanpassingen van de medicatie of aanpassingen in de woonomgeving, aanpassing van schoeisel of het gaan gebruiken van loophulpmiddelen en/of heupbeschermers). Bij patiënten met een CVA zijn deze trainingen/interventies nog niet op effectiviteit getoetst.
De werkgroep formuleerde de volgende aanbeveling:
(14) Valpreventie
De werkgroep is van mening dat alle patiënten met een CVA dienen te worden gescreend op verhoogd valrisico, op grond waarvan, indien nodig, een bij voorkeur interdisciplinaire, multifactoriële behandelstrategie wordt opgesteld.
Context en interpretatie
Voor de fysiotherapie relevante interventies zijn advisering ten aanzien van schoeisel en het gebruik van loophulpmiddelen, het aanbieden van spierkracht- en balanstraining als onderdeel van een valpreventieprogramma en het vergroten van de self-efficacy. Tevens dient er aandacht te zijn voor contextuele factoren en rekening te worden gehouden met visusstoornissen. De meest optimale inhoud van een multifactorieel programma is onbekend. Ook het signaleren van risicofactoren voor valincidenten die niet binnen het domein van de fysiotherapeut liggen, zoals orthostatische hypotensie en het terugkoppelen hiervan naar de verwijzer behoort tot de taken van de fysiotherapeut.
Een valincident kan worden gedefinieerd als ‘een onbedoelde verandering van de lichaamspositie, die resulteert in het neerkomen op de grond of een ander lager niveau’.304,305Valincidenten komen veelvuldig voor bij patiënten met een CVA en kunnen leiden tot kleine verwondingen, maar ook ernstigere gevolgen met zich meebrengen zoals een heupfractuur of trauma capitis. Een psychologisch gevolg kan zijn het ontstaan van valangst,306 waardoor vermindering van zelfstandigheid, fysieke activiteit en sociale participatie op de loer liggen. Bij de CVA-populatie is de valincidentie hoger dan bij gezonde leeftijdsgenoten: 15 tot 40% valt gedurende intramuraal verblijf307-310 en tot ruim 70% valt in de eerste zes maanden na het CVA.311,312 Ook in de chronische fase komen valincidenten veelvuldig voor. Risicofactoren voor het doormaken van een valincident zijn onder andere een ernstige parese, een eerder doorgemaakte val, balansproblemen, beperkingen in loopvaardigheid en ADL, de aanwezigheid van depressie en/of cognitieve stoornissen.309,313,314
Bij thuiswonende ouderen is aangetoond dat zowel spierkracht- als balanstraining een positief effect hebben op het voorkómen van valincidenten.315,316 Bij patiënten met een CVA ontbreekt echter onderzoek naar het effect van deze trainingsvormen op het vallen.317 Hetzelfde geldt voor multifactoriële interventies.318 Dit zijn interventies die bestaan uit een combinatie van verschillende interventies zoals balanstraining, vitamine D-suppletie, aanpassingen van de medicatie of aanpassingen in de woonomgeving, aanpassing van schoeisel of het gaan gebruiken van loophulpmiddelen en/of heupbeschermers.316 Bij thuiswonende ouderen blijken deze multifactoriële interventies effectief voor het verminderen van het aantal valincidenten,316terwijl ze nog niet op effectiviteit zijn getoetst bij patiënten met een CVA.318
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(14) Valpreventie
De werkgroep is van mening dat alle patiënten met een CVA dienen te worden gescreend op verhoogd valrisico, op grond waarvan, indien nodig, een bij voorkeur interdisciplinaire, multifactoriële behandelstrategie wordt opgesteld. (niveau 4)
Context en interpretatie
Voor de fysiotherapie relevante interventies zijn advisering ten aanzien van schoeisel en het gebruik van loophulpmiddelen, het aanbieden van spierkracht- en balanstraining als onderdeel van een valpreventieprogramma en het vergroten van de self-efficacy. Tevens dient er aandacht te zijn voor contextuele factoren en rekening te worden gehouden met visusstoornissen. De meest optimale inhoud van een multifactorieel programma is onbekend. Ook het signaleren van risicofactoren voor valincidenten die niet binnen het domein van de fysiotherapeut liggen, zoals orthostatische hypotensie en het terugkoppelen hiervan naar de verwijzer behoort tot de taken van de fysiotherapeut.

