Therapeutisch proces
C.1 Voorlichting en (pijn)educatie
De vorm van de voorlichting
- Verwijs naar de patiënteninformatie die is opgesteld op basis van deze richtlijn.
- Verwijs naar thuisarts.nl voor informatie over de huisartsgeneeskundige zorg van lage rugpijn.
- Integreer het geven van voorlichting en educatie als onderdeel van de therapie. De voorlichting vindt zodoende plaats in het voortraject, tijdens de behandeling en in de nazorg.
- Voorzie de patiënt van duidelijke, consistente en gepersonaliseerde informatie en communiceer met empathie in heldere, begrijpelijke taal.
- Vermijd taal die angst voor pijn en catastrofaal denken bevordert, zoals termen als: letsel, degeneratie, of slijtage.
- Gebruik de term ‘lage rugpijn’ en vermijd de term ‘aspecifiek’.
De inhoud van de voorlichting
Geef patiënten met lage rugpijn in behandelprofiel 1, 2 en 3 voorlichting over:
1. De aard en diagnose van de lage rugpijn
- Leg uit dat het vaak niet duidelijk is hoe lage rugpijn precies ontstaat en dat er vaak sprake is van een combinatie van factoren.
- Leg uit dat er bij veruit de meeste mensen met lage rugpijn geen aanwijzingen zijn voor een onderliggende, zeldzame aandoening.
2. Het beloop en de prognose van de lage rugpijn
- Leg uit dat lage rugpijn veel voorkomt en vaak terugkeert, waarbij de mate van de lage rugpijn per keer kan verschillen.
- Leg uit dat na drie maanden ongeveer de helft van de mensen pijnvrij is en het fysiek functioneren is hersteld.
- Leg uit dat actief blijven en bedrust beperken, eigen regie voor het herstel, actieve copingstrategieën, positieve emoties en een gezonde leefstijl factoren zijn die het herstel kunnen bevorderen.
3. Beïnvloedbare etiologische factoren (indien van toepassing)
- Leg uit dat een aantal etiologische factoren mogelijk bijdraagt aan het ontstaan van (de eerste keer of terugkerende) lage rugpijn (zie A.2.4 ‘Etiologische en prognostische factoren’), maar dat die etiologische factoren niet per definitie ook oorzakelijke factoren zijn.
4. Beïnvloedbare prognostische factoren (indien van toepassing)
- Leg uit dat de aanwezigheid van prognostische factoren ervoor kunnen zorgen dat het herstel minder snel verloopt (zie A.2.4 ‘Etiologische en prognostische factoren’).
5. De diagnostiek
- Leg uit dat de diagnostiek van lage rugpijn voornamelijk plaatsvindt in de eerstelijns gezondheidszorg, bij de huisarts en/of fysio- of oefentherapeut.
- Leg aan patiënten die behoefte hebben aan informatie over beeldvormende diagnostiek (röntgenfoto of MRI) uit dat deze vorm van diagnostiek niet wordt aanbevolen bij patiënten met lage rugpijn zonder alarmsymptomen. Verwijs de patiënt naar thuisarts.nl voor meer informatie.
6. De behandelopties
- Leg uit dat de behandeling van lage rugpijn voornamelijk plaatsvindt in de eerstelijns gezondheidszorg, bij de huisarts en/of fysio- of oefentherapeut.
- Leg uit dat de behandeling zich richt op een actieve benadering. Informeer daarbij de patiënt over de adequate manier om met de pijn en de gevolgen van pijn om te gaan.
Overweeg in aanvulling op de voorlichting (pijn)educatie toe te passen bij patiënten in profiel 3, bijvoorbeeld indien er sprake is van irreële pijngerelateerde bewegingsangst en/of catastroferen.
Lumbosacraal radiculair syndroom
Pas de voorlichting voor patiënten met een LRS aan op het gebied van:
1. De aard van de klachten (zie A.2.1 ‘Epidemiologie, pathofysiologie en comorbiditeit’)
- Leg uit dat er bij een LRS sprake is van prikkeling van een zenuwwortel in de rug, meestal doordat een tussenwervelschijf uitpuilt en dat dit tot uitstralende pijn leidt, en soms ook tot gevoelsstoornissen en krachtverlies in het verzorgingsgebied van deze zenuw. Leg ook uit dat de uitpuilende tussenwervelschijf zich in de meeste gevallen vanzelf weer terugtrekt.
2. Het beloop en de prognose van LRS (zie A.2.3 ‘Klinisch beeld en beloop’).
- Leg uit dat een LRS bij de meeste patiënten in belangrijke mate herstelt in de eerste drie maanden, zonder dat hier een operatieve ingreep voor nodig is.
3. De diagnostiek
- Leg patiënten die behoefte hebben aan informatie over beeldvormende diagnostiek (röntgenfoto of MRI) uit dat de overweging of de patiënt hiervoor in aanmerking komt, wordt gemaakt door de huisarts in overleg met de medisch specialist. Leg uit dat een MRI is geïndiceerd indien er aanwijzingen zijn voor een zeldzame oorzaak van de rugklachten (rode vlaggen), of indien de klachten van een LRS dusdanig invaliderend zijn en/of langdurig aanwezig zijn dat een operatie of andere specialistische therapie overwogen wordt. Leg ook uit dat het aantonen van een HNP middels MRI heeft geen meerwaarde bij een conservatief beleid.
4. De behandelopties
- Leg uit dat er bij een LRS over het algemeen een conservatief beleid wordt gevoerd gedurende de eerste drie maanden.
- Adviseer in beweging te blijven en door te gaan met de dagelijkse activiteiten (inclusief werk) voor zover de klachten dit toelaten. Leg uit dat enkele dagen bedrust een optie is als bewegen een belangrijke verergering van de klachten veroorzaakt, maar dat bedrust niet bijdraagt aan een sneller herstel.
- Adviseer te bewegen op geleide van de pijn en adviseer de fysieke activiteit stapsgewijs uit te breiden. Houdt daarbij in gedachten dat bij een hoge reactiviteit toename van pijn hierbij voorkomen dient te worden. Hoge reactiviteit wordt gezien als: een lumbale flexie ROM van 0 tot 30 graden, constante pijn in het been, nachtelijke pijn, ochtendpijn of stijfheid die langer duurt dan 60 minuten en als kortdurend lopen niet leidt tot pijnvermindering. Middelmatige reactiviteit wordt gezien als aan intermitterende middelmatige pijn, waarbij kortdurend pijntoename (gedurende een dagdeel), als acceptabel wordt beschouwd.
- Leg uit dat als de klachten na zes tot acht weken onvoldoende zijn verbeterd, (terug)verwijzing volgt naar de (huis)arts om de behandelopties te bespreken: voortgezette conservatieve behandeling of overgaan tot operatieve behandeling. Had de patiënt een verwijzing via de tweede lijn, dan verwijst de fysiotherapeut de patiënt terug naar deze specialist (zie A.3 ‘Organisatie van zorg’).
Adviseer de patiënt met een LRS in de volgende gevallen direct contact op te nemen met de huisarts:
- bij een doof gevoel in het rijbroekgebied;
- bij ongewild verlies van urine of ontlasting of juist niet kunnen plassen;
- bij toenemend verlies van spierkracht in de benen.
Onderbouwing
Aanleiding
De afgelopen jaren zijn er nieuwe inzichten ontstaan op het gebied van voorlichting en (pijn)educatie, waardoor een herziening van de informatie uit de KNGF-richtlijn uit 2013 (KNGF 2013) gewenst was.
Uitgangsvraag
Welke voorlichting en (pijn)educatie wordt aanbevolen voor patiënten met lage rugpijn?
Methode
Voor de beantwoording van de uitgangsvraag is in overleg met de werkgroep gebruikgemaakt van literatuur die is geïdentificeerd op basis van een systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken. Deze zoekactie is aangevuld met informatie uit nationale richtlijnen voor lage rugpijn. De resultaten zijn op een narratieve wijze geanalyseerd en descriptief verwerkt.
De aanbevelingen zijn tot stand gekomen conform de ‘KNGF Richtlijnenmethodiek 2019’
(KNGF 2019).
Conclusies op basis van de literatuur
Voorlichting
Voorlichting heeft als doel kennis, houding en gedrag van een persoon die naar de voorlichting luistert te beïnvloeden, als ook de patiënten en hun naasten inzicht te geven in de aandoening of ziekte en de behandeling hiervan (Perez 2017). Door deze voorlichting is de patiënt in staat betere afwegingen te maken en beslissingen te nemen ten aanzien van zijn klachten (Perez 2017). Voor alle patiënten met lage rugpijn wordt voorlichting aanbevolen (Almeida 2018; Lin 2019; Oliveira 2018). De voorlichting vindt zowel in het voortraject, tijdens de behandeling als in de nazorg plaats (Nederlandse Vereniging voor Neurologie 2020).
Terugkerende thema’s in de recente literatuur ten aanzien van de inhoud van de voorlichting bij lage rugpijn zijn:
- Het belang van het verstrekken van informatie en het bieden van geruststelling over de aard en de diagnose van de lage rugpijn (Almeida 2018; Lim 2019; NHG-Werkgroep Standaard Aspecifieke lage rugpijn 2017).
- Het belang van het verstrekken van informatie over de behandelopties (Lim 2019; NHG-Werkgroep Standaard Aspecifieke lagerugpijn 2017).
- Het belang van het bieden van zekerheid over de prognose van de lage rugpijn (Almeida 2018; Lim 2019; Lin 2019; Oliveira 2018; Stochkendahl 2018; Van Wambeke 2019).
- Het belang taal te vermijden die angst voor pijn en catastrofaal denken bevordert, zoals de volgende termen: letsel, degeneratie of slijtage (Almeida 2018).
- Het belang van aanmoediging om actief te blijven en het beperken van bedrust (Almeida 2018; Lin 2019; NHG-Werkgroep Standaard Aspecifieke lagerugpijn 2017; Oliveira 2018; Stochkendahl 2018; Van Wambeke 2017).
- Het stimuleren van eigen regie voor het herstel, het belang van actieve copingstrategieën, positieve emoties en een gezonde leefstijl (Almeida 2018; Perez 2017; Van Wambeke 2017).
- Het belang van duidelijke, consistente en gepersonaliseerde informatie (Lim 2019).
- Het belang van ondersteuning van de voorlichting met modellen, filmpjes, folders en/of een keuzehulp (Nederlandse Vereniging voor Neurologie 2020).
(Pijn)educatie
Bij sommige patiënten is voorlichting alleen niet voldoende. (Pijn)educatie gaat verder dan voorlichting. De ‘Zorgstandaard Chronische Pijn’, die is gericht op algemene chronische pijn, schrijft het volgende over (pijn)educatie: ‘Middels (pijn)educatie worden er doelgericht voorwaarden gecreëerd en vindt er een organisatie van activiteiten en leerprocessen met het oog op het vergroten van kennis en inzicht plaats, alsmede het verbeteren van meningsvorming, het teweegbrengen van gedragsveranderingen en het aanleren van vaardigheden’ (Perez 2017). Volgens deze zorgstandaard kan een eenzijdig biomedische benadering van pijnklachten door een zorgprofessional bijdragen aan het in stand houden van de pijn. Op korte of lange termijn kan een eenzijdige benadering leiden tot beperkingen in het dagelijks leven en tot een nadelige beleving van de pijn (bijvoorbeeld het overschatten van ernst en invloed van pijn, het catastroferen (Perez 2017). In de laatste jaren heeft er een verschuiving plaatsgevonden naar biopsychosociale educatie, waarin de functie van de wervelkolom, informatie over actief blijven en informatie over de coping met de pijn centraal staan. De biopsychosociale (pijn)educatie is mogelijk effectief bij de behandeling van lage rugpijn (Hurley 2016).
De uitleg kan variëren van een algemene voorlichting tot intensieve (pijn)educatie en wordt afgestemd op het kennisniveau en problematiek van de patiënt en zijn omgeving (Perez 2017).
Zorgstandaard Chronische Pijn
De ‘Zorgstandaard Chronische Pijn’ beschrijft de volgende aandachtspunten bij (pijn)educatie:
- Gebruik lekentaal.
- Erken de pijn. Benoem de pijn niet als ‘psychisch’ of ‘ingebeeld’.
- Betrek ‘eigen’ verklaringen van de patiënt in de (pijn)educatie.
- Licht de werking van het zenuwstelsel en het pijnsysteem toe.
- Benoem de betekenis van pijn, pijn is niet (alleen) een teken van schade.
- Benoem de gevolgen van langdurige pijn op lichamelijk, psychisch en sociaal vlak.
- Geef uitleg over het biopsychosociaal model van pijn.
- Bespreek de eigen rol en mogelijkheden van de patiënt.
- Benoem de rollen, taken en mogelijkheden van verschillende zorgprofessionals.
- Bespreek de werkwijze en uitgangspunten van de behandeling (Perez 2017).
Conclusies op basis van de overwegingen
Tijdens de knelpuntenanalyse in de focusgroep gaven de aanwezige fysio- en oefentherapeuten aan dat de term aspecifiek geen recht doet aan de klachten van de patiënt en een negatieve associatie kan opwekken. Er is daarom besloten om in de richtlijn een aanbeveling op te nemen over het vermijden van de term aspecifiek.
‘Stel de patiënt gerust’ is een veel voorkomend advies aan de zorgverlener die te maken heeft met patiënten met lage rugpijn. Vanuit de literatuur zijn er echter aanwijzingen dat een geruststellende boodschap die gericht is op het bieden van informatie over een goede prognose van lage rugpijn, vooral toereikend is voor patiënten die weinig stress vertonen en een adaptief pijnresponspatroon hebben. Voor andere patiëntengroepen kan deze boodschap onvoldoende of zelfs contraproductief zijn (Hasenbring 2015). Patiënten met lage rugpijn hebben behoefte aan duidelijke consistente en gepersonaliseerde informatie over de prognose, behandelopties en zelfmanagementstrategieën (Lim 2019; Traeger 2017).
De werkgroep is dan ook van mening dat het van belang is de volgende onderwerpen eerlijk te bespreken.
- De aard van de lage rugpijn: In de meeste gevallen heeft rugpijn een onschuldig karakter.
- De diagnose: Vaak is geen duidelijke oorzaak van de rugpijn aantoonbaar (zie A.2.1 ‘Epidemiologie, pathofysiologie en comorbiditeit’).
- Het beloop van de lage rugpijn: Na een maand is ongeveer een kwart en na drie maanden ongeveer de helft van de mensen volledig hersteld ten aanzien van pijn en fysieke activiteit. Hierna verloopt het herstel langzamer en een deel van de patiënten behoudt pijn en functionele problemen.
- De prognose: Een tot twee op de drie mensen maakt kans op een recidief binnen een jaar na herstel van een eerdere episode. Lage rugpijn is voor veel mensen een dynamische conditie waarbij episoden van weinig tot geen rugpijn worden afgewisseld met episoden van matige tot ernstige rugpijn. De veronderstelling is dat een aantal factoren bijdragen aan het ontstaan van lage rugpijn of het optreden van een nieuwe episode van lage rugpijn en dat een aantal factoren de prognose beïnvloeden (zie A.2.4 ‘Etiologische en prognostische factoren’).
Hoewel er veel systematisch literatuuronderzoek is uitgevoerd naar voorlichting en (pijn)educatie van lage rugpijn blijft er onzekerheid over wanneer voorlichting niet meer voldoende is en er overgegaan moet worden op (pijn)educatie. De werkgroep is van mening dat pijneducatie het beste past bij patiënten met behandelprofiel 3, bijvoorbeeld indien er sprake is van irreële pijngerelateerde bewegingsangst en/of catastroferen.
- Almeida M, Saragiotto B, Richards B, Maher CG. Primary care management of non-specific low back pain: key messages from recent clinical guidelines. Med J Aust. 2018;208(6):272-5.
- Hasenbring MI, Pincus T. Effective reassurance in primary care of low back pain: what messages from clinicians are most beneficial at early stages? Clin J Pain. 2015;31(2):133-6.
- Hurley J, O’Keeffe M, O’Sullivan P, Ryan C, McCreesh K, O’Sullivan K. Effect of education on non-specific neck and low back pain: A meta-analysis of randomized controlled trials. Man Ther. 2016;23:e1-2.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn Lage rugpijn. Amersfoort: KNGF; 2013. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/lage-rugpijn. Geraadpleegd op 27 juni 2019.
- Lim YZ, Chou L, Au RT, Seneviwickrama KMD, Cicuttini FM, Briggs AM, Sullivan K, Urquhart DM, Wluka AE. People with low back pain want clear, consistent and personalised information on prognosis, treatment options and self-management strategies: a systematic review. J Physiother. 2019;65(3):124-35.
- Lin I, Wiles L, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PPB. What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. Br J Sports Med. 2019.
- Nederlandse Vereniging voor Neurologie. Lumbosacraal Radiculair Syndroom (LRS) 2020. Beschikbaar via: https://richtlijnendatabase.nl/richtlijn/lumbosacraal_radiculair_syndroom_lrs/startpagina_-_lrs.html. Geraadpleegd op 23 januari 2021.
- NHG-Werkgroep Standaard Aspecifieke lagerugpijn. NHG-standaard aspecifieke lagerugpijn (tweede herziening). Huisarts Wet. 2017;60(2):78-84.
- Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CC, Chenot JF, van Tulder M, Koes BW. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018;27(11):2791-803.
- Perez RSGM, Dalen-Kok AH, van Giesberts MG, Hout JHC, van den Keizer D, Köke AJA, Nitert L, Schiere S, Smeets RJEM, Thomassen-Hilgersom IL. Zorgstandaard chronische pijn. Leiden: Vereniging Samenwerkingsverband Pijnpatiënten naar één stem; 2017. Beschikbaar via: https://www.zorginzicht.nl/binaries/content/assets/zorginzicht/kwaliteitsinstrumenten/Zorgstandaard+Chronische+Pijn.pdf.
- Stochkendahl MJ, Kjaer P, Hartvigsen J, Kongsted A, Aaboe J, Andersen M, Andersen MO, Fournier G, Hojgaard B, Jensen MB, Jensen LD, Karbo T, Kirkeskov L, Melbye M, Morsel-Carlsen L, Nordsteen J, Palsson TS, Rasti Z, Silbye PF, Steiness MZ, Tarp S, Vaagholt M. National clinical guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy. Eur Spine J. 2018;27(1):60-75.
- Traeger AC, O’Hagan ET, Cashin A, McAuley JH. Reassurance for patients with non-specific conditions – a user’s guide. Braz J Phys Ther. 2017;21(1):1-6.
- Van Wambeke P, Desomer A, Ailliet L, Berquin A, Demoulin C, Depreitere B, Dewachter J, Dolphens M, Forget P, Fraselle V, Hans G, Hoste D, Mahieu G, Michielsen J, Nielens H, Orban T, Parlevliet T, Simons E, Tobbackx Y, Van Schaeybroeck P, Van Zundert J, Vanderstraeten J, Vlaeyen J, Jonckheer P. Low back pain and radicular pain: assessment and management. Brussel: Belgian Health Care Knowledge Centre (KCE); 2017. Beschikbaar via: https://biblio.ugent.be/publication/8520932/file/8520933. Geraadpleegd op 27 juni 2019.
- Van Wambeke P, Desomer A, Jonckheer P, Depreitere B. The Belgian national guideline on low back pain and radicular pain: key roles for rehabilitation, assessment of rehabilitation potential and the PRM specialist. Eur J Phys Rehabil Med. 2019;23
C.2 Oefentherapie
Deze paragraaf betreft:
- Oefentherapeutische interventies (paragraaf C.2.1)
- Type en dosering van de oefentherapie (paragraaf C.2.2)
C.2.1 Oefentherapeutische interventies
Oefentherapie bij patiënten met profiel 1
Overweeg instructies voor zelfstandig uit te voeren oefentherapie bij patiënten met een laag risico op aanhoudende klachten.
Oefentherapie bij patiënten met profiel 2 en 3
Biedt oefentherapie aan bij patiënten met een middelmatig of een hoog risico op aanhoudende lage rugklachten.
Oefentherapie in groepsverband
Overweeg oefentherapie in groepsverband in aansluiting op een of meerdere individuele sessies, indien je als therapeut inschat dat oefentherapie in groepsverband leidt tot een sneller herstel.
Oefentherapie bij patiënten met het lumbosacraal radiculair syndroom
Overweeg oefentherapie bij een hulpvraag die gerelateerd is aan beperkingen in dagelijkse activiteiten en/of maatschappelijke participatie op basis van het bewegend functioneren.
Richt je bij hoge reactiviteit op pijnvermindering. Bij middelmatige reactiviteit is pijntoename die kort duurt (een dagdeel) acceptabel.
Breid bij goede vooruitgang de activiteiten in 6 tot 12 weken uit tot op het oude niveau op basis van de frequentie, intensiteit en tijdsduur van de verschillende typen oefentherapie (zie C.2.2 ‘Type en dosering van de oefentherapie’). Bouw de oefentherapie op, op geleide van de pijn.
Onderbouwing
Aanleiding
Oefentherapie kan bestaan uit verscheidene vormen van fysieke activiteit, met als gemeenschappelijk doel het functioneren van een persoon te verbeteren. De interventie oefentherapie beslaat een grote diversiteit aan oefeningen die zijn gebaseerd op verschillende theoretische modellen. Oefentherapie kan onder supervisie van een therapeut plaatsvinden in de praktijk, of zelfstandig uitgevoerd worden in de thuissituatie of in de buitenlucht, en kan individueel of in groepsverband plaatsvinden.
Uit de knelpuntanalyse bleek dat er behoefte is aan een uitspraak over het nut van verschillende soorten oefentherapie. Uiteindelijk heeft de werkgroep oefentherapie in het algemeen, ‘Motor Control Exercises’ (MCE) en Mechanische Diagnose en Therapie (MDT) volgens McKenzie geprioriteerd. Uit de knelpuntanalyse kwam ook naar voren dat er behoefte is aan een uitspraak over welke vorm van oefentherapie geïndiceerd is voor welke patiënt en waar de oefentherapie aan moet voldoen.
Uitgangsvragen
- Worden oefentherapie in het algemeen, ‘motor control exercises’ en Mechanische Diagnose en Therapie (MDT) volgens McKenzie aanbevolen bij patiënten met lage rugpijn?
- Welke vorm van oefentherapie wordt aanbevolen bij welke patiënt?
Methode
Voor de beantwoording van de uitgangsvragen is in overleg met de werkgroep gebruikgemaakt van literatuur die is geïdentificeerd op basis van een systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken. Deze zoekactie is aangevuld met informatie uit nationale richtlijnen voor lage rugpijn. De resultaten zijn op een narratieve wijze geanalyseerd en descriptief verwerkt.
De aanbevelingen zijn tot stand gekomen op basis van het GRADE Evidence-to-decision framework (Alonso-Coello 2016ab).
Conclusie op basis van de literatuur
Oefentherapie algemeen
Op basis van de zoekactie zijn 15 systematische literatuuronderzoeken geïdentificeerd die de effectiviteit van oefentherapie beschrijven. Bij patiënten met acute en subacute lage rugpijn zijn op pijn en fysiek functioneren geen klinisch-relevante effecten van oefentherapie gevonden in vergelijking met geen oefentherapie, met een lage bewijskracht. Ook wanneer oefentherapie wordt vergeleken met een andere conservatieve behandeling bij patiënten met acute en subacute lage rugpijn worden geen klinisch-relevante verschillen gevonden. Dit geldt voor de korte en lange termijn.
Bij patiënten met chronische lage rugpijn is in het meest recente systematisch literatuuronderzoek van hoge methodologische kwaliteit een klinisch-relevant effect gevonden van oefentherapie in vergelijking met geen oefentherapie op pijn (MD -10,7 op een schaal van 0 tot 100; 95%-BI -14,1 tot -7,4; 2466 deelnemers) en fysiek functioneren (MD -10,2 op een schaal van 0 tot 100; 95%-BI -13,1 tot -7,3; 2366 deelnemers) op korte termijn, met een redelijke bewijskracht (Hayden 2019). Voor oefentherapie in vergelijking met een andere conservatieve behandeling worden conflicterende resultaten gevonden voor pijn en fysiek functioneren op korte termijn; de kleine (niet klinisch-relevante) effecten soms in het voordeel van oefentherapie en soms in het voordeel van de andere conservatieve behandeling. Op lange termijn zijn op deze uitkomstmaten helemaal geen klinisch-relevante effecten gevonden van oefentherapie in vergelijking met geen oefentherapie of een andere vorm van oefentherapie.
Motor Control Exercises (MCE)
De effectiviteit van ‘motor control exercise’ (MCE) in vergelijking met geen behandeling bij patiënten met acute lage rugpijn is onbekend. Over de effecten van MCE bij acute lage rugpijn in vergelijking met een ander vorm van oefentherapie of met manuele therapie is veel onzeker gezien de overwegend lage bewijskracht. Het beschikbare wetenschappelijk bewijs toont geen klinisch-relevante verschillen tussen MCE en een ander vorm van oefentherapie of manueel therapie op pijn op fysiek functioneren op korte en lange termijn.
Bij patiënten met chronische lage rugpijn is er bewijs gevonden voor een klinisch-relevant effect op pijn wanneer MCE wordt vergeleken met een minimale interventie (placebofysiotherapie, educatie of advies en geen behandeling) op korte en lange termijn, maar geen klinisch-relevant effect op fysiek functioneren (bewijskracht laag tot redelijk). Er is echter geen klinisch-relevant verschil aangetoond tussen MCE en een ander vorm van oefentherapie op pijn en fysiek functioneren op korte en lange termijn (lage tot hoge bewijskracht).
Mechanische Diagnose en Therapie (MDT) volgens McKenzie
Over de effecten van de MDT bestaan veel onzekerheden als gevolg van een (zeer) lage bewijskracht van de onderzoeken hiernaar. De effectiviteit van MDT in vergelijking met niets doen/afwachten/placebo/sham (passieve therapie) bij patiënten met acute, subacute of chronische lage rugpijn is onbekend.
Er bestaat conflicterend bewijs voor een kortetermijneffect van MDT op pijn bij patiënten met acute lage rugpijn. In systematische literatuuronderzoeken werden bij vergelijking met een andere interventie wel klinisch-relevante verschillen gevonden, maar bij vergelijking met passieve therapie niet. Op fysiek functioneren is helemaal geen klinisch-relevant kortetermijneffect van de MDT gevonden bij deze patiëntengroep.
Bij patiënten met chronische lage rugpijn leidt MDT in vergelijking met een andere interventie niet tot klinisch-relevante effecten op pijn en fysiek functioneren op korte termijn en het effect van de methode op lange termijn is bij deze patiëntengroep niet bekend. Mogelijk is behandeling volgens deze methode effectiever wanneer meer aandacht wordt besteed aan de classificatie van patiënten en specifieke training van de therapeuten.
Conclusies op basis van de overwegingen
Oefentherapie algemeen
Bij patiënten met chronische lage rugpijn leidt oefentherapie tot een klinisch-relevante vermindering van pijn en verbetering van fysiek functioneren op korte termijn wanneer oefentherapie wordt vergeleken met geen oefentherapie, met een redelijke bewijskracht. Over de effectiviteit van oefentherapie in vergelijking met geen oefentherapie op lange termijn is nog veel onzeker. Ook is nog onzeker of oefentherapie bij patiënten met acute lage rugpijn effectief is. Toch is de werkgroep van mening dat oefentherapie aanbevolen kan worden bij patiënten met lage rugpijn.
De werkgroep is tot dit besluit gekomen op basis van de volgende overwegingen:
- Oefentherapie, indien op de juiste manier uitgevoerd, wordt beoordeeld als veilig.
- Er zijn aanwijzingen uit recente wetenschappelijke literatuur dat oefentherapie voor patiënten met subacute en chronische lage rugpijn kosteneffectief is vergeleken met de gebruikelijke zorg en gepaard gaat met een besparing van de kosten voor de gezondheidszorg.
- De aanbeveling heeft betrekking op patiënten bij wie is vastgesteld dat er sprake is van een indicatie voor fysio- of oefentherapie. Binnen deze groep patiënten is oefentherapie in combinatie met voorlichting en (pijn)educatie de voornaamste interventie op basis waarvan een fysiologisch effect te verwachten valt.
- Oefentherapie bij patiënten met lage rugpijn wordt binnen de gezondheidszorg aanvaard als belangrijke interventie en wordt aanbevolen in (inter)nationale richtlijnen (onder andere de ‘NHG Standaard Aspecifieke lage rugpijn’, de ‘NHG Standaard Lumbosacraal radiculair syndroom’, de ‘Richtlijn Lumbosacraal Radiculair Syndroom (LRS)’ van de Nederlandse Vereniging voor Neurologie, de richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE), de richtlijn van het ‘Belgian Health Care Knowledge Centre’ (KCE), de richtlijn van de ‘Danish Health Authority’ en de richtlijn van het ‘American College of Physicians’).
- Oefentherapie stimuleert een actieve leefstijl en de zelfredzaamheid van de patiënt; dit sluit aan bij de nadruk die binnen de richtlijn gelegd wordt op een actieve aanpak.
De werkgroep is dan ook van mening dat oefentherapie sterk aanbevolen wordt bij patiënten met een indicatie voor fysiotherapie binnen profiel 2 en 3. Voor patiënten met lage rugpijn die zijn ingedeeld in profiel 1 is een conditionele aanbeveling geformuleerd. Instructies voor zelfstandig uit te voeren oefeningen kunnen worden overwogen indien die aansluiten bij de hulpvraag of de zorgbehoefte van de patiënt.
De huidige literatuur geeft geen uitsluitsel over welke vorm van oefentherapie geïndiceerd is bij welke patiënt (zie ook B.2.1 ‘Classificatiesystemen’). Over het algemeen blijkt uit het literatuuronderzoek niet dat de ene vorm van oefentherapie effectiever is dan de andere. De werkgroep is van mening dat de keuze gemaakt wordt op basis van de behoefte, voorkeuren en mogelijkheden van de patiënt en de kennis en vaardigheden van de therapeut.
Op basis van de profielindeling wordt intensievere therapie aanbevolen bij patiënten met een hoger risico op aanhoudende lage rugpijn en minder intensieve therapie bij patiënten met een lager risico daarop (zie B.2 ‘Indicatiestelling en behandelprofielen’). Het beheersbaar houden van de kosten speelt een belangrijke rol bij deze aanbeveling.
Alhoewel er nog onzekerheden bestaan over de kosteneffectiviteit van oefentherapie in groepsverband ten opzichte van individuele therapie, acht de werkgroep het aannemelijk dat oefentherapie in groepsverband tot een kostenbesparing kan leiden.
Oefentherapie in groepsverband leent zich met name voor de langere behandeltrajecten, waarbij herhaalde prikkels (fysiologisch maar ook voorlichting en educatie en lotgenotencontact) kunnen bijdragen aan herstel. Om te kunnen starten met groepsbehandelingen is een traject met een of meerdere individuele zittingen vrijwel altijd voorwaardelijk. Een bijkomend voordeel van groepstherapie is de langere duur per behandelsessie en de bijbehorende ruimte om een adequate trainingsprikkel te leveren. De werkgroep is dan ook van mening dat oefentherapie in groepsverband kan worden overwogen bij patiënten in profiel 2 en 3 in aansluiting op een of meerdere individuele sessies, indien de therapeut inschat dat die benadering leidt tot een sneller herstel.
Motor Control Exercises (MCE) en MDT
De resultaten van het literatuuronderzoek tonen aan dat MCE leidt tot een klinisch-relevant effect op pijn vergeleken met geen oefentherapie bij patiënten met chronische lage rugpijn op korte en lange termijn, maar geen klinisch-relevant effect op fysiek functioneren (bewijskracht laag tot redelijk). Over de effectiviteit van MDT bij patiënten met lage rugpijn bestaan veel onzekerheden. Dit komt met name omdat de effectiviteit van MDT niet afdoende is vergeleken met de effectiviteit van geen oefentherapie. Er zijn geen klinisch-relevante verschillen gevonden tussen de effectiviteit van MDT en een andere interventie of een andere vorm van oefentherapie. Bovendien is het gevonden bewijs overwegend van lage kwaliteit. De werkgroep is van mening dat er geen bezwaren zijn om MCE of MDT te overwegen indien de therapeut over de expertise beschikt om deze methoden toe te passen.
Literatuur
Om de uitgangsvraag te kunnen beantwoorden, is er een systematische literatuuranalyse verricht naar de volgende onderzoeksvraag (PICO):
- Wat zijn de gewenste en ongewenste effecten (O) van oefentherapie (I) versus geen oefentherapie of een ander vorm van oefentherapie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
‘Geen oefentherapie’ wordt onderverdeeld in: 1) niets doen/afwachten, 2) placebo/sham, 3) een andere interventie binnen de richtlijn (inclusief informatie en advies, (pijn)educatie, CGT).
Zoekactie
Voor de beantwoording van de uitgangsvraag over oefentherapie is een overzichtsartikel van systematische literatuuronderzoeken over oefentherapie bij patiënten met chronische lage rugpijn gebruikt (Almeida 2020). De onderzoeken in dit literatuuronderzoek zijn getoetst aan onze vooraf geformuleerde selectiecriteria. Zie de volgende tabel.
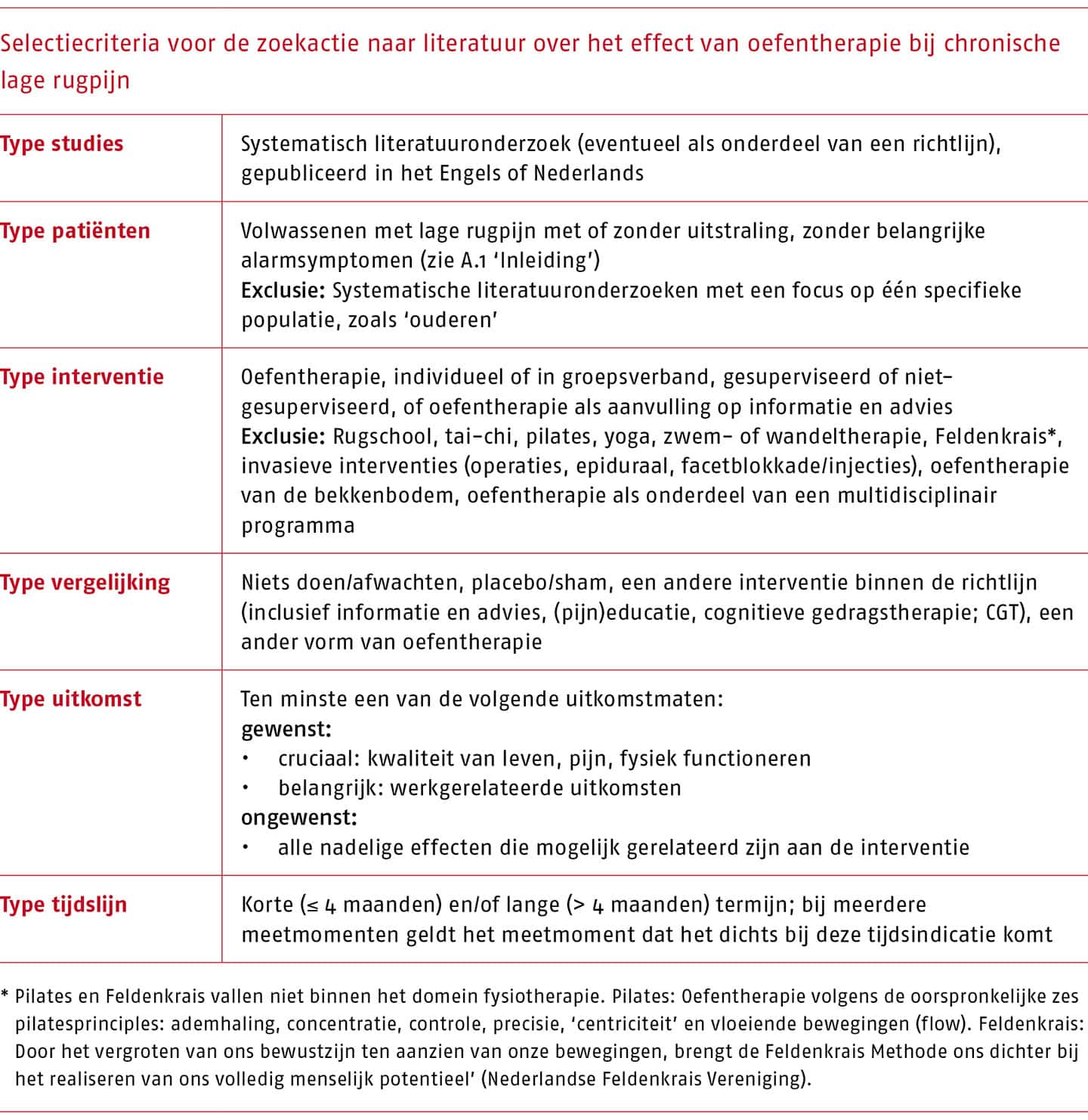
Daarnaast is beoordeeld of de literatuuronderzoeken die door Almeida werden geëxcludeerd op basis van ‘niet chronisch’ mogelijk wel voldeden aan onze inclusiecriteria. Ten slotte hebben we de zoekactie van Almeida geactualiseerd (het stroomdiagram van dit proces is opgenomen in bijlage C.2.1-1 (opent in nieuw tabblad)).
Pijn en fysiek functioneren zijn voor deze uitgangvraag geselecteerd als cruciale uitkomstmaten voor de besluitvorming (Chiarotto 2015; ICHOM Working Group Members for Low Back Pain 2017; Verburg 2019). Daarnaast hebben we de beschikbare literatuur bestudeerd op de weergave van ongewenste effecten van oefentherapie door alle nadelige effecten die mogelijk gerelateerd zijn aan de interventie te beoordelen (bijvoorbeeld een toename van de pijn en/of beperkingen in fysiek functioneren, of pijn en/of beperkingen in fysiek functioneren van andere aard dan waar men in eerste instantie voor kwam, optredend direct na de interventie). De resultaten van de geïdentificeerde systematische literatuuronderzoeken zijn geanalyseerd en beschrijvend samengevat.
Om overlap van resultaten tussen verschillende systematische literatuuronderzoeken te beperken, worden per vorm van oefentherapie de resultaten van de meest recente literatuuronderzoeken met de hoogste methodologische kwaliteit volgens de AMSTAR 2-score (Shea 2017) beschreven. Hierbij is uitgegaan van de AMSTAR 2-score die is vastgesteld door Almeida. Voor de aanvullende systematische literatuuronderzoeken is de AMSTAR 2-score bepaald door NS volgens de criteria van Almeida (zie bijlage C.2.1-4 (opent in nieuw tabblad)).
Gegevens over de bewijskracht en de gerapporteerde effectschattingen zijn geëxtraheerd uit de geïncludeerde systematische literatuuronderzoeken. Zie A.1 ‘Inleiding’ voor een indicatie van de klinische relevantie van het verschil tussen de interventie en controlegroep. Deze waarden zijn in overeenstemming met die in de richtlijn van het de ‘National Institute for Health and Care Excellence’ (De Campos 2017) en de ‘KNGF-richtlijn Reumatoïde artritis’ (KNGF 2018).
Almeida includeerde 38 systematische literatuuronderzoeken, waarvan 20 voldeden aan onze selectiecriteria. Van de 29 door Almeida geëxcludeerde systematische literatuuronderzoeken voldeden twee wel aan onze criteria. Op basis van de geactualiseerde zoekactie hebben we 11 recente literatuuronderzoeken geïncludeerd (zie bijlage C.2.1-1 (opent in nieuw tabblad) voor het stroomdiagram van de geactualiseerde zoekactie). Het totale aantal geanalyseerde literatuuronderzoeken komt daarmee op 33 (algemeen: n = 15; ‘Motor Control Exercise’ (MCE): n = 12; MDT: n = 6).
De effectiviteit en bewijskracht van oefentherapie
De effectiviteit van oefentherapie in het algemeen wordt beschreven in 15 systematische literatuuronderzoeken (Chou 2016; Cuenca-Martinez 2018; De Campos 2017; Dvorak 2011; Gordon 2016; Hayden 2005, 2019; Hettinga 2007; Hilde 1998; Kool 2004; Lewis 2005; Liddle 2004; Merepeza 2014; Searle 2015; Slade 2006), waarvan er, na zorgvuldige selectie, vier zijn beschreven (Chou 2016; De Campos 2017; Hayden 2005, 2019). Het meest recente literatuuronderzoek betreft een meta-analyse van individuele patiëntendata (Hayden 2019) die is uitgevoerd parallel met een update van een Cochrane-review (Hayden 2005). In dit onderzoek is, op basis van de individuele data van gerandomiseerde gecontroleerde onderzoeken met een matig tot laag risico op bias, bij patiënten met chronische lage rugpijn met of zonder uitstraling, de effectiviteit van oefentherapie vergeleken met geen oefentherapie of een andere conservatieve behandeling (Hayden 2019). De AMSTAR 2-score van dit systematische literatuuronderzoek is ‘hoog’ (zie bijlage C.2.1-5 (opent in nieuw tabblad)). Daarnaast zijn twee systematische literatuuronderzoeken geïdentificeerd met een ‘redelijke’ AMSTAR 2-score (Chou 2016; Hayden 2005).
Het meest recente onderzoek met een redelijke methodologische kwaliteit betreft het literatuuronderzoek in het kader van de herziening van de richtlijn voor niet-farmacologische therapieën voor lage rugpijn dat is uitgevoerd in opdracht van het ‘American College of Physicians’ (APC) en de ‘American Pain Society’ (APS) (Chou 2016, 2017). Voor dit onderzoek is gezocht naar systematische literatuuronderzoeken en RCT’s tot februari 2016. De resultaten zijn beschreven op basis van het literatuuronderzoek in het kader van de eerdere richtlijn van de APC/APS (Chou 2007), aangevuld met resultaten van een literatuuronderzoek met striktere inclusiecriteria (Van Middelkoop 2010) en recente RCT’s. Ook het literatuuronderzoek van ‘The Cochrane Collaboration’ over oefentherapie bij patiënten met aspecifieke lage rugpijn (Hayden 2005) kreeg de beoordeling ‘redelijke methodologische kwaliteit’ volgens de AMSTAR 2-score. De onderzoeksprotocollen voor de herziening van dit literatuuronderzoek zijn gepubliceerd (Hayden 2012; IJzelenberg 2011). Ten slotte is op basis van de geactualiseerde zoekactie literatuuronderzoek van lage methodologische kwaliteit geïdentificeerd dat is uitgevoerd in het kader van een richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) over de niet-invasieve behandelingen van lage rugpijn en uitstralende pijn (Eng. sciatica) (De Campos 2017). Het literatuuronderzoek richt zich op patiënten met lage rugpijn met of zonder uitstraling zonder belangrijkste alarmsymptomen en stratificeert niet op basis van chroniciteit. Hiermee sluit de populatie het best aan bij die van onze richtlijn. De meta-analyse van individuele patiëntendata richt zich uitsluitend op chronische lage rugpijn (Hayden 2019) en de studies van redelijke methodologische kwaliteit stratificeren de resultaten op acute, subactue en chronische lage rugpijn (Chou 2016; Hayden 2005).
De in de meta-analyses geïncludeerde onderzoeken beschrijven een verscheidenheid aan oefentherapie (bijvoorbeeld krachttraining, core strengthening, aerobics, Mechanische Diagnose en Therapie (MDT) volgens McKenzie en gecombineerde oefentherapie), van individueel tot groepsverband en van gepersonaliseerde oefentherapie tot gestandaardiseerde oefentherapie (Hayden 2005, 2019) en krachttraining, stretching, range-of-motion-oefeningen, ‘motor control exercises’ (inclusief ‘core stability’ en pilates), MDT en de Feldenkrais-methode (De Campos 2017).
Oefentherapie wordt in de systematische literatuuronderzoeken vergeleken met geen oefentherapie inclusief gebruikelijke zorg (Chou 2016; Hayden 2005, 2019), of met geen oefentherapie en gebruikelijke zorg onafhankelijk van elkaar (De Campos 2017) en met een andere conservatieve behandeling (bijvoorbeeld een samenstelling van informatie en advies, rugschool, manuele therapie en psychologische therapie (Hayden 2005, 2019) of met zelfmanagement, manuele therapie of interferentie (De Campos 2017).
Effectiviteit van oefentherapie bij acute en subacute lage rugpijn
Voor oefentherapie vergeleken met geen oefentherapie bij patiënten met acute lage rugpijn zijn zeer kleine verschillen gevonden in het voordeel van oefentherapie op pijn op korte termijn (MD 0,59 op een schaal van 0 tot 100; 95%-BI -11,51 tot 12,69; 3 RCT’s, 491 deelnemers) en fysiek functioneren op korte termijn (MD -2,82 op een schaal van 0 tot 100; 95%-BI -15,35 tot 9,71; 3 RCT’s) (Chou 2016; Hayden 2005). Middellange en lange termijn laten vergelijkbare resultaten zien (Hayden 2005). De bewijskracht voor pijn en fysiek functioneren bij patiënten met acute lage rugpijn is laag (Chou 2016).
Er was eveneens een klein verschil in pijn op korte termijn in vergelijking met andere conservatieve behandelingen in het voordeel van oefentherapie (MD -0,31 op een schaal van 0 tot 100; 95%-BI: -0,72 tot 0,10; 7 RCT’s, 606 deelnemers) (Hayden 2005).
Voor subacute lage rugpijn waren er ook kleine verschillen tussen oefentherapie en geen oefentherapie ten aanzien van pijn op korte termijn (Hayden 2005 rapporteert een MD van -8,0 op een schaal van 0 tot 100; 95%-BI -17,25 tot 1,25; 1 RCT, 194 deelnemers en Chou 2016 rapporteert een MD van 1,89 op een schaal van 0 tot 100; 95%-BI -1,13 tot 4,91; 5 studies) en fysiek functioneren op korte termijn (Chou 2016 rapporteert een MD van 1,07 op een schaal van 0 tot 100; 95%-BI -3,18 tot 5,32; 4 studies). De bewijskracht van oefentherapie ten aanzien van pijn en fysiek functioneren bij patiënten met subacute lage rugpijn is laag (Chou 2016).
Er was eveneens een zeer klein verschil tussen het effect van oefentherapie op pijn op korte termijn in vergelijking met andere conservatieve behandelingen (MD van -1,21 op een schaal van 0 tot 100; 95%-BI: -4,01 tot 1,59; 4 RCT’s, 414 deelnemers) (Hayden 2005). Dit gold ook ten aanzien van fysiek functioneren op korte termijn bij patiënten met subacute lage rugpijn (Hayden 2005). Op de middellange en lange termijn zijn de resultaten vergelijkbaar (Hayden 2005). Aangezien de Cochrane-review van Hayden uit 2012 is gepubliceerd voordat de GRADE-methodiek is ingevoerd, is er geen beoordeling gemaakt van de bewijskracht per uitkomstmaat. Op basis van de risk-of-bias (RoB) wordt geconcludeerd dat de kwaliteit van de geïncludeerde studies laag is als gevolg van heterogeniteit van de uitkomstmaten, inconsistentie en mogelijke publicatiebias.
Effectiviteit van oefentherapie bij chronische lage rugpijn
Op basis van een meta-analyse met individuele patiëntendata bij patiënten met chronische lage rugpijn met of zonder uitstraling is vastgesteld dat er een klinisch-relevant verschil is tussen oefentherapie en geen behandeling of gebruikelijke zorg op pijn op korte termijn (MD -10,7 op een schaal van 0 tot 100; 95%-BI -14,1 tot -7,4; 26 studies, 2466 deelnemers) in het voordeel van oefentherapie (Hayden 2019). De resultaten van oefentherapie vergeleken met geen oefentherapie op pijn op korte termijn van het literatuuronderzoek van Chou sluiten aan bij de resultaten van het onderzoek van Hayden uit 2019; oefentherapie is geassocieerd met meer pijnverlichting vergeleken met geen oefentherapie (MD 10 op een schaal van 0 tot 100; 95%-BI 1,31 tot 19,09; 19 studies) (Chou 2016). De onderzoeken naar oefentherapie in vergelijking met geen behandeling of gebruikelijke zorg op pijn op korte termijn vertonen al een decennium lang een gelijkblijvend beeld: voor patiënten met chronische lage rugpijn laat de meta-analyse van Hayen uit 2012 ook al een positief effect zien van oefentherapie, met een vergelijkbare effectschatting, op pijn op korte termijn (MD -10,20 op een schaal van 0 tot 100; 95%-BI -19,09 tot -1,31; 8 RCT’s, 370 deelnemers). Over de effectiviteit van oefentherapie in vergelijking met geen oefentherapie op lange termijn zijn minder gegevens bekend. Er werd een klein verschil gevonden in het voordeel van oefentherapie vergeleken met geen behandeling/sham/placebo op pijn op lange termijn (MD -3,93 op een schaal van 0 tot 100; 95%-BI -9,89 tot 2,02; 5 RCT’s; 126 deelnemers). De effectschattingen van oefentherapie vergeleken met geen behandeling op fysiek functioneren op korte termijn variëren van een redelijke omvang in de meest recente meta-analyse (MD -10,2 op een schaal van 0 tot 100; 95%-BI -13,1 tot -7,3; 25 studies, 2366 deelnemers) van Hayden uit 2019 (Hayden 2019) tot een kleine omvang (MD 3,00 op een schaal van 0 tot 100; 95%-BI -0,53 tot 6,48; 17 studies) in de Conchrane-review van Hayden uit 2005 (Hayden 2005). Uit dat laatste onderzoek blijkt dat de resultaten op lange termijn vergelijkbaar zijn (Hayden 2005). Noch in het onderzoek uit 2005, noch in dat uit 2019 wordt een uitspraak gedaan over de bewijskracht volgens GRADE. In de meta-analyse uit 2019 zijn alleen RCT’s geïncludeerd met een laag risico op bias. Wel is er sprake van een grote heterogeniteit; de puntschattingen en betrouwbaarheidsintervallen variëren aanzienlijk (I2 91%; p < 0,00001), wat bij GRADE-beoordeling zou leiden tot het afwaarderen van de bewijskracht op grond van inconsistentie. Gezien de grote steekproef en het niet al te brede betrouwbaarheidsinterval lijkt er geen reden te zijn om af te waarderen voor imprecisie. Ook is er geen aanleiding om af te waarderen voor indirectheid. De beoordeling van de bewijskracht zou daarmee op redelijk uitkomen, wat in overeenstemming is met de beoordeling van de bewijskracht in ander literatuuronderzoek (Chou 2016).
Voor de effectiviteit van oefentherapie in vergelijking met een andere conservatieve behandeling worden conflicterende resultaten gevonden op pijn en fysiek functioneren op korte termijn. Het literatuuronderzoek van Hayden uit 2005 laat een klein verschil zien in het voordeel van oefentherapie (MD voor pijn -5,93 op een schaal van 0 tot 100; 95%-BI -9,65 tot -2,21; 15 RCT’s, 1327 deelnemers en MD voor fysiek functioneren -2,37 op een schaal van 0 tot 100; 95%-BI -2,00 tot -0,74; 13 RCT’s, 1373 deelnemers), terwijl het literatuuronderzoek van Hayden uit 2019 een klein verschil laat zien in het voordeel van de andere conservatieve behandelingen (MD voor pijn 3,7 op een schaal van 0 tot 100; 95%-BI 1,3 to 6,0; 26 RCT’s, 2850 deelnemers en MD voor fysiek functioneren 1,9 op een schaal van 0 tot 100; 95%-BI 0,03 tot 3,8; 25 RCT’s, 2778 deelnemers).
Er werd een klein verschil gevonden in het voordeel van oefentherapie vergeleken met een andere conservatieve behandeling op pijn op lange termijn (MD -7,62 op een schaal van 0 tot 100; 95%-BI -14,45 tot -0,79; 9 RCT’s; 906 deelnemers) en op fysiek functioneren op lange termijn (MD -4,34 op een schaal van 0 tot 100; 95%-BI -6,00 tot -0,69; 9 RCT’s; 1026 deelnemers).
Effectiviteit van oefentherapie bij acute, subacute en chronische lage rugpijn (geen stratificatie op basis van chroniciteit)
Het literatuuronderzoek dat is uitgevoerd in het kader van de NICE-richtlijn richt zich op patiënten met lage rugpijn met of zonder uitstraling zonder belangrijke alarmsymptomen en stratificeert niet op basis van chroniciteit (De Campos 2017). Binnen het literatuuronderzoek wordt gesproken over biomechanische oefentherapie, die spierversterking, stretching, oefeningen ter verbetering van de motorische controle en overige vormen van oefentherapie, zoals MDT en Feldenkrais omvat.
Er werd een klein verschil gevonden in het voordeel van individuele biomechanische oefentherapie vergeleken met de gebruikelijke zorg op pijn op korte termijn (MD 0,74 op een schaal van 0 tot 10; 95%-BI -1,12 tot -0,36; 5 onderzoeken; 317 deelnemers; redelijke bewijskracht) en een zeer klein verschil op pijn op lange termijn (MD 0,08 op een schaal van 0 tot 10; 95%-BI -1,53 tot 1,37; 1 RCT, 99 deelnemers, lage bewijskracht) (De Campos 2017). Er werd geen klinisch voordeel gevonden voor individuele biomechanische oefentherapie vergeleken met de gebruikelijke zorg op fysiek functioneren op korte (gem. score in de controlegroep was 17,74 op de schaal van 100, gem. score in de interventiegroep was 1,31 SD’s lager; 95%-BI -2,75 tot -0,15; 5 RCT’s, 253 deelnemers, lage bewijskracht) en lange termijn (gem. score in de controlegroep was 18,78 op de schaal van 100, gem. score in de interventiegroep was 0,32 SD’s lager; 95%-BI -0,66 tot 0,01; 2 RCT’s, 159 deelnemers; lage bewijskracht) (De Campos 2017).
Ten aanzien van individuele biomechanische oefentherapie in vergelijking met een andere conservatieve behandeling vermeldt het literatuuronderzoek: “Er is bewijs gevonden voor individuele biomechanische oefeningen in vergelijking met zelfmanagement, manipulatie van de wervelkolom en interferentietherapie, meestal uit kleine individuele onderzoeken van lage of zeer lage kwaliteit. Het bewijs toonde alleen een klinisch voordeel aan voor biomechanische oefentherapie op pijn in de benen op lange termijn (1 studie; lage kwaliteit; n = 71) en fysiek functioneren op lange termijn (1 studie; zeer lage kwaliteit; n = 71) in vergelijking met zelfmanagement” (De Campos 2017). (vert. redactie)
De effectiviteit en bewijskracht van motor control exercise (MCE)
De effectiviteit van MCE wordt beschreven in 12 systematische literatuuronderzoeken (Brumitt 2013; Bystrom 2013; Chang 2015; Elbayomy 2018; Gomes-Neto 2017; Luomajoki 2018; Macedo 2016; Niederer
2020; Rackwitz 2006; Saragiotto 2016; Slade 2006; Wang 2012), waarvan er in het kader van deze beschrijving twee zijn geselecteerd (Macedo 2016; Saragiotto 2016). Er zijn geen systematische literatuuronderzoeken gevonden over MCE bij patiënten met lage rugpijn van hoge of redelijke methodologische kwaliteit volgens de AMSTAR 2-score. De methodologische kwaliteit van de vier geselecteerde systematische literatuuronderzoeken is beoordeeld als laag. In 2016 zijn twee literatuuronderzoek gepubliceerd van The Cochrane Collaboration naar de effectiviteit van oefentherapie voor patiënten met acute (Macedo 2016) en chronische (Saragiotto 2016) aspecifieke lage rugpijn.
MCE past principes van motorisch leren toe om controle en coördinatie van de wervelkolomspieren te integreren bij functionele activiteiten. Hieronder valt ook specifieke stabilisatietraining van de wervelkolom door bijvoorbeeld kracht- of coördinatietraining van de musuculus (m.) multifidus en de m. transversus abdominis (Macedo 2016; Saragiotto 2016).
Effectiviteit en bewijskracht van MCE bij acute en subacute lage rugpijn
Over de effectiviteit van MCE bij acute lage rugpijn met of zonder uitstraling zijn slechts drie kleine RCT’s geïdentificeerd, die verschillende vergelijkingen evalueerden (Macedo 2016). Er zijn geen RCT’s gevonden die MCE vergeleken met geen behandeling.
Vergeleken met andere vormen oefentherapie is er een klein verschil gevonden in effectiviteit van MCE op pijn op korte termijn (MD 5,74 op een schaal van 0 tot 100; 95%-BI -3,34 tot 14,82; 2 RCT’s, 89 deelnemers, redelijke bewijskracht) en op middellange termijn (MD -1,20 op een schaal van 0 tot 100, 95%-BI -18,24 tot 15,84; 1 RCT, 33 deelnemers, lage bewijskracht). Er zijn eveneens kleine verschillen gevonden op fysiek functioneren op korte termijn (MD -0,84 op een schaal van 0 tot 100, 95%-BI -8,72 tot 7,04; 2 RCT’s; 116 deelnemers, redelijke bewijskracht), op middellange termijn (MD -6,70 op een schaal van 0 tot 100; 95%-BI -22,80 tot 9,40; 1 RCT; 33 deelnemers, lage bewijskracht) en op lange termijn (MD 5,70 op een schaal van 0 tot 100; 95%-BI -1,38 tot 12,78; 1 RCT, 83 deelnemers, lage bewijskracht).
Vergeleken met manupulatie is er bij acute lage rugpijn op korte termijn een klein verschil gevonden in effectiviteit van MCE op pijn (MD 9,00 op een schaal van 0 tot 100; 95%-BI -1,56 tot 19,56; 1 RCT, 58 deelnemers), en op fysiek functioneren (MD 4,00 op een schaal van 0 tot 100; 95%-BI -3,38 tot 11,38; 1 RCT, 95 deelnemers). Dit kleine verschil was er ook voor fysiek functioneren op lange termijn (MD 3,70 op een schaal van 0 tot 100; 95%-BI -4,10 tot 11,50; 1 RCT, 95 deelnemers). In alle gevallen was de bewijskracht laag.
MCE in combinatie met medisch management (advies om bedrust te nemen en om niet te werken en dagelijkse activiteiten te hervatten indien mogelijk, in combinatie met pijnmedicatie) leidt op korte termijn tot kleine effecten op pijn (MD -9,30 op een schaal van 0 tot 100; 95%-BI -20,41 tot 1,81; 1 RCT, 42 deelnemers) en fysiek functioneren (MD -0,90 op een schaal van 0 tot 100, 95%-BI -4,77 tot 2,97; 1 RCT; 41 deelnemers). De bewijskracht is echter zeer laag.
Effectiviteit en bewijskracht van MCE bij chronische lage rugpijn
Eén systematisch literatuuronderzoek rapporteerde over de effectiviteit van MCE bij patiënten met chronische lage rugpijn (Saragiotto 2016). Vergeleken met minimale interventie (placebofysiotherapie, educatie of advies en geen behandeling) is er op pijn een klinisch-relevant verschil in gevonden in het voordeel van MCE op korte termijn (MD -10,01 op een schaal van 0 tot 100; 95%-BI -15,67 tot -4,35; 4 RCT’s, 291 deelnemers, redelijke bewijskracht), op middellange termijn (MD -12,61 op een schaal van 0 tot 100; 95%-BI -20,53 tot -4,69; 4 RCT’s, 348 deelnemers, lage bewijskracht) en op lange termijn (MD -12,97 op een schaal van 0 tot 100; 95%-BI -18,51 tot -7,42, 3 RCT’s, 279 deelnemers, redelijke bewijskracht (Saragiotto 2016). Dit geldt ook voor fysiek functioneren: op korte termijn (MD -8,63 op een schaal van 0 tot 100; 95%-BI -14,78 tot -2,47; 5 RCT’s, 332 deelnemers, lage bewijskracht), op middellange termijn (MD -5,47 op een schaal van 0 tot 100; 95%-BI -9,17 tot -1,77; 4 RCT’s, 348 deelnemers, redelijke bewijskracht) en lange termijn (MD -5,96 op een schaal van 0 tot 100; 95%-BI -9,81 tot -2,11; 3 RCT’s, 279 deelnemers, redelijke bewijskracht) (Saragiotto 2016).
In vergelijking met andere vormen van oefentherapie is er ook een klein verschil in het voordeel van MCE op pijn gevonden, zowel op korte termijn (MD -7,53 op een schaal van 0 tot 100; 95%-BI -10,54 tot -4,52; 13 RCT’s, 872 deelnemers, lage bewijskracht), middellange termijn (MD -2,98 op een schaal van 0 tot 100; 95%-BI -6,96 tot 0,99; 6 RCT’s, 588 deelnemers, hoge bewijskracht) als lange termijn (MD -2,69 op een schaal van 0 tot 100; 95%-BI -6,90 tot 1,53; 5 RCT’s, 643 deelnemers, hoge bewijskracht). Dit geldt ook voor de uitkomstmaat fysiek functioneren: korte termijn (MD -4,82 op een schaal van 0 tot 100; 95%-BI -6,95 tot -2,68; 11 RCT’s, 794 deelnemers, lage bewijskracht), op middellange (MD -2,88 op een schaal van 0 tot 100; 95%-BI -6,92 tot 1,15; 10 RCT’s, 588 deelnemers, hoge bewijskracht) en op lange termijn (MD -0,71 op een schaal van 0 tot 100; 95%-BI -4,87 tot 3,45; 4 RCT’s, 570 deelnemers, hoge bewijskracht) (Saragiotto 2016).
In vergelijking met manuele therapie is er een klein verschil in het voordeel van MCE op pijn op korte termijn (MD -4,36 op een schaal van 0 tot 100; 95%-BI -9,52 tot 0,81; 3 RCT’s, 282 deelnemers redelijke bewijskracht) op middellange termijn (MD -7,05 op een schaal van 0 tot 100; 95%-BI -14,20 tot 0,11; 4 RCT’s, 485 deelnemers, redelijke bewijskracht) en op lange termijn (MD -3,67 op een schaal van 0 tot 100; 95%-BI -9,28 tot 1,94; 4 RCT’s, 406 deelnemers, hoge bewijskracht). Dit geldt ook voor de uitkomstmaat fysiek functioneren: op korte termijn (MD -2,79 op een schaal van 0 tot 100; 95%-BI -6,60 tot 1,02, 3 RCT’s, 282 deelnemers, redelijke bewijskracht), middellange termijn (MD -3,28 op een schaal van 0 tot 100; 95%-BI -6,97 tot 0,40; 4 RCT’s, 485 deelnemers, hoge bewijskracht) en lange termijn (MD -3,40 op een schaal van 0 tot 100; 95%-BI -7,87 tot 1,07; 4 RCT’s, 406 deelnemers, hoge bewijskracht) (Saragiotto 2016).
Ongewenste effecten van MCE zijn, indien gerapporteerd, minimaal (Saragiotto 2016).
De effectiviteit en bewijskracht van Mechanische Diagnose en Therapie (MDT) volgens McKenzie
Effectiviteit van MDT bij acute en subacute lage rugpijn
De effectiviteit van MDT wordt beschreven in zes systematische literatuuronderzoeken (Alhakami 2019; Czajka 2018; Dunsford 2011; Lam 2018; Machado 2006; Namnaqani 2019), die alle van zeer lage methodologische kwaliteit zijn (zie bijlage (opent in nieuw tabblad) C.2-5). Op basis van de actualiteit en de aansluiting met de uitgangsvraag worden in deze richtlijn de resultaten van twee literatuuronderzoeken hier nader beschreven (Lam 2018; Machado 2006). Het literatuuronderzoek van de ‘Cochrane Collaboration’ over MDT voor aspecifieke lage rugpijn (Machado 2006) wordt momenteel herzien (Machado 2012a, b).
De resultaten van de nu geldende Cochrane-review laten bij patiënten met acute lage rugpijn een klein positief verschil zien van MDT op pijn (MD -4,16 op een schaal van 0 tot 100; 95%-BI -7,12 tot -1,20; 2 RCT’s, 375 deelnemers) en fysiek functioneren (MD -5,22 op een schaal van 0 tot 100; 95%-BI -8,28 tot -2,16; 2 RCT’s, 375 deelnemers) op korte termijn vergeleken met passieve therapie (informatiefolders, bedrust, cooling en massage) voor patiënten met acute lage rugpijn (Machado 2006). Wanneer MDT wordt vergeleken met het advies om actief te blijven, wordt een voordeel gevonden voor het advies om actief te blijven op pijn (MD 5,02 op een schaal van 0 tot 100; 95%-BI -1,19 tot 11,22; 2 RCT’s, 178 deelnemers) en fysiek functioneren (MD 3,85 op een schaal van 0 tot 100; 95%-BI 0,30 tot 7,39; 2 RCT’s, 178 deelnemers) op korte termijn (Machado 2006).
De resultaten van de Cochrane-review beperken zich tot patiënten met acute lage rugpijn. Als gevolg van heterogeniteit zijn de resultaten bij patiënten met chronische lage rugpijn niet gepooled. Er zijn geen RCT’s gevonden die de vergelijking met afwachten/niets doen/placebo/sham hebben gemaakt (Machado 2006).
Aangezien de Cochrane-review is gepubliceerd voordat de GRADE-methodiek is ingevoerd, is er geen beoordeling gemaakt van de bewijskracht per uitkomstmaat. Op basis van de risk-of-bias-beoordeling en de resultaten is onze inschatting dat de bewijskracht ten minste afgewaardeerd zal worden als gevolg van beperkingen in de studieopzet en uitvoering en imprecisie, resulterend in een lage bewijskracht.
Wat pleit tegen de resultaten is dat in veel onderzoeken een generieke toepassing van MDT is onderzocht, zonder rekening te houden met de classificatie van patiënten. Om die reden was het doel van het systematisch literatuuronderzoek van Lam om te bepalen of er verschil was tussen de effectiviteit van MDT op pijn en fysiek functioneren als deze werd gegeven door getrainde therapeuten, en de effectiviteit van verschillende andere soorten interventies bij patiënten met acute en chronische lage rugpijn. Daarom includeerde Lam alleen onderzoeken met therapeuten die een MDT-training hadden ontvangen (Lam 2018).
Uit de resultaten blijkt dat bij patiënten met acute lage rugpijn oefentherapie volgens MDT een leidt tot een klinisch-relevant verschil op pijn op korte termijn (SMD -0,45; 95%-BI -0,99 tot 0,10; 3 RCT’s, 194 deelnemers) vergeleken met een andere interventie (manuele therapie en eerstelijsbehandeling bestaande uit informatie en advies en pijnmedicatie), met een redelijke bewijskracht. Tevens was er een zeer klein positief verschil met MDT bij patiënten met acute lage rugpijn op fysiek functioneren op korte termijn (SMD -0,07; 95%-BI -0,34 tot 0,20; 4 RCT’s, 457 deelnemers), met een hoge bewijskracht (Lam 2018).
Effectiviteit en bewijskracht van MDT bij chronische lage rugpijn
Bij patiënten met chronische lage rugpijn leidt MDT tot een klinisch-relevant positief verschil op pijn op korte termijn (SMD -0,33; 95%-BI -0,63 tot -0,03; 6 RCT’s, 714 deelnemers) vergeleken met een andere interventie (manuele therapie in combinatie met oefentherapie), met een redelijke bewijskracht. Ten slotte leidt oefentherapie volgens MDT tot een klein verschil op fysiek functioneren op korte termijn (SMD -0,28; 95%-BI -0,44 tot -0,12; 7 RCT’s, 859 deelnemers) vergeleken met een andere interventie (manuele therapie in combinatie met oefentherapie), met een hoge bewijskracht (Lam 2018). De bewijskracht in het systematische literatuuronderzoek van Lam is volgens GRADE beoordeeld als redelijk en hoog. Bij de beoordeling van de bewijskracht is echter niet afgewaardeerd voor risk of bias en imprecisie, terwijl hier wel aanleiding toe is (een afkapwaarde van 5/10 op de PEDro-score is gehanteerd als criterium voor afwaardering op risk of bias, bij lage patiëntenaantallen en wijde betrouwbaarheidsintervallen). De langetermijnresultaten van MDT zijn grotendeels onbekend.
Overwegingen
Er bestaat een groot aantal internationale richtlijnen voor patiënten met lage rugpijn. Oefentherapie wordt aanbevolen in 10 van de 14 richtlijnen voor patiënten met chronische aspecifieke lage rugpijn in de eerste lijn (Oliveira 2018). De methodologische kwaliteit van de richtlijnen laat echter dikwijls te wensen over (Lin 2018). In de richtlijnen van hoge methodologische kwaliteit wordt oefentherapie in alle gevallen aanbevolen (Almeida 2018; Lin 2019; Malfliet 2019), namelijk:
- de richtlijn van het ‘National Institute for Health and Care Excellence (NICE)’ (De Campos 2017);
- de richtlijn van het ‘Belgian Health Care Knowledge Centre (KCE)’ (Van Wambeke 2017);
- de richtlijn van de ‘Danish Health Authority’ (Stochkendahl 2018);
- de richtlijn van het ‘American College of Physicians’ (Qaseem 2017b);
- de Canadese richtlijn van het OPTIMa-samenwerkingsverband (Wong 2017);
- de Canadese richtlijn voor Chiropractie (Globe 2016).
Voor de beantwoording van de uitgangsvraag worden in het proces van literatuur naar aanbeveling behalve de literatuur ook andere overwegingen meegenomen. Samen bepalen zij de richting en sterkte van de aanbeveling. De beoordeling van overwegingen en de toelichting worden weergegeven in bijlage C.2.1-3 (opent in nieuw tabblad).
- Alhakami AM, Davis S, Qasheesh M, Shaphe A, Chahal A. Effects of McKenzie and stabilization exercises in reducing pain intensity and functional disability in individuals with nonspecific chronic low back pain: a systematic review. J Phys Ther Sci. 2019;31(7):590-7.
- Almeida M, Saragiotto B, Richards B, Maher CG. Primary care management of non-specific low back pain: key messages from recent clinical guidelines. Med J Aust. 2018;208(6):272-5.
- Almeida MO, Yamato TP, Parreira P, Costa LOP, Kamper S, Saragiotto BT. Overall confidence in the results of systematic reviews on exercise therapy for chronic low back pain: a cross-sectional analysis using the Assessing the Methodological Quality of Systematic Reviews (AMSTAR) 2 tool. Braz J Phys Ther. 2020;24(2):103-17.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schunemann HJ, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016a;353:i2089.
- Alonso-Coello P, Schunemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016b;353:i2016.
- Andronis L, Kinghorn P, Qiao S, Whitehurst DG, Durrell S, McLeod H. Cost-effectiveness of non-invasive and non-pharmacological interventions for low back pain: a systematic literature review. Appl Health Econ Health Policy. 2017;15(2):173-201.
- Brumitt J, Matheson JW, Meira EP. Core stabilization exercise prescription, part 2: a systematic review of motor control and general (global) exercise rehabilitation approaches for patients with low back pain. Sports Health. 2013;5(6):510-3.
- Bystrom MG, Rasmussen-Barr E, Grooten WJ. Motor control exercises reduces pain and disability in chronic and recurrent low back pain: a meta-analysis. Spine. 2013;38(6):E350-8.
- Chang WD, Lin HY, Lai PT. Core strength training for patients with chronic low back pain. J Phys Ther Sci. 2015;27(3):619-22.
- Chiarotto A, Deyo RA, Terwee CB, Boers M, Buchbinder R, Corbin TP, Costa LO, Foster NE, Grotle M, Koes BW, Kovacs FM, Lin CW, Maher CG, Pearson AM, Peul WC, Schoene ML, Turk DC, van Tulder MW, Ostelo RW. Core outcome domains for clinical trials in non-specific low back pain. Eur Spine J. 2015;24(6):1127-42.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt E. Noninvasive Treatments for Low Back Pain. Comparative effectiveness review no. 169. (prepared by the pacific northwest evidence-based practice center under contract No. 290-2012-00014-I.). AHRQ Publication No. 16-EHC004-EF. Rockville, MD: Agency for Healthcare Research and Quality; 2016.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt ED. nonpharmacologic therapies for low back pain: a systematic review for an American College of Physicians clinical practice guideline. Ann Intern Med. 2017;166(7):493-505.
- Chou R, Huffman LH, American Pain S, American College of P. Nonpharmacologic therapies for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline. Ann Intern Med. 2007;147(7):492-504.
- Cuenca-Martinez F, Cortes-Amador S, Espi-Lopez GV. Effectiveness of classic physical therapy proposals for chronic non-specific low back pain: a literature review. Physical therapy research. 2018;21(1):16-22.
- Czajka M, Truszczynska-Baszak A, Kowalczyk M. The effectiveness of McKenzie Method in diagnosis and treatment of low back pain – a literature review. Postepy Rehabilitacji. 2018;32(1):5-11.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- Dunsford A, Kumar S, Clarke S. Integrating evidence into practice: use of McKenzie-based treatment for mechanical low back pain. J Multidiscip Healthc. 2011;4:393-402.
- Dvorak H, Kujat C, Brumitt J. Effect of therapeutic exercise versus manual therapy on athletes with chronic low back pain. J Sport Rehabil. 2011;20(4):494-504.
- Elbayomy MA, Zaki LA, Koura G. Core strengthening for chronic nonspecific low back pain: systematic review. Biosci Res. 2018;15(4):4506-19.
- Geneen LJ, Moore RA, Clarke C, Martin D, Colvin LA, Smith BH. Physical activity and exercise for chronic pain in adults: an overview of Cochrane Reviews. The Cochrane database of systematic reviews. 2017;4:Cd011279.
- Globe G, Farabaugh RJ, Hawk C, Morris CE, Baker G, Whalen WM, Walters S, Kaeser M, Dehen M, Augat T. Clinical practice guideline: chiropractic care for low back pain. J Manipulative Physiol Ther. 2016;39(1):1-22.
- Gomes-Neto M, Lopes JM, Conceicao CS, Araujo A, Brasileiro A, Sousa C, Carvalho VO, Arcanjo FL. Stabilization exercise compared to general exercises or manual therapy for the management of low back pain: A systematic review and meta-analysis. Phys Ther Sport. 2017;23:136-42.
- Gordon R, Bloxham S. A Systematic review of the effects of exercise and physical activity on non-specific chronic low back pain. Healthcare (Basel, Switzerland). 2016;4(2).
- Hayden JA, Cartwright J, van Tulder MW, Malmivaara A. Exercise therapy for chronic low back pain. Cochrane Dat Syst Rev. 2012(4).
- Hayden JA, van Tulder MW, Malmivaara A, Koes BW. Exercise therapy for treatment of non-specific low back pain. The Cochrane database of systematic reviews. 2005(3):CD000335.
- Hayden JA, Wilson MN, Stewart S, Cartwright JL, Smith AO, Riley RD, van Tulder M, Bendix T, Cecchi F, Costa LOP, Dufour N, Ferreira ML, Foster NE, Gudavalli MR, Hartvigsen J, Helmhout P, Kool J, Koumantakis GA, Kovacs FM, Kuukkanen T, Long A, Macedo LG, Machado LAC, Maher CG, Mehling W, Morone G, Peterson T, Rasmussen-Barr E, Ryan CG, Sjogren T, Smeets R, Staal JB, Unsgaard-Tondel M, Wajswelner H, Yeung EW. Exercise treatment effect modifiers in persistent low back pain: an individual participant data meta-analysis of 3514 participants from 27 randomised controlled trials. Br J Sports Med. 2019.
- Hendrick P, Te Wake AM, Tikkisetty AS, Wulff L, Yap C, Milosavljevic S. The effectiveness of walking as an intervention for low back pain: a systematic review. Eur Spine J. 2010;19(10):1613-20.
- Hettinga DM, Jackson A, Moffett JK, May S, Mercer C, Woby SR. A systematic review and synthesis of higher quality evidence of the effectiveness of exercise interventions for non-specific low back pain of at least 6 weeks’ duration. Physical Therapy Reviews. 2007;12(3):221-32.
- Hilde G, Bo K. Effect of exercise in the treatment of chronic low back pain: a systematic review, emphasising type and dose of exercise. Physical Therapy Reviews. 1998;3(2):107-17.
- Hill C. Is yoga an effective treatment in the management of patients with chronic low back pain compared with other care modalities – a systematic review. J Complement Integr Med. 2013;10.
- ICHOM Working Group Members for Low Back Pain. The ICHOM standard set for low back pain. Boston, USA: International Consortium For Health Outcomes Measurements; 2017 [updated August 24th, 2017]. Version 2.0.3. Beschikbaar via: https://www.ichom.org/portfolio/low-back-pain/. Geraadpleegd op 26 mei 2020.
- Ijzelenberg W, Rubinstein SM, Hayden J, Koes BW, van Tulder MW. Exercise therapy for acute non-specific low-back pain. Cochrane Dat Syst Rev. 2011(10).
- Kalin S, Rausch-Osthoff AK, Bauer CM. What is the effect of sensory discrimination training on chronic low back pain? A systematic review. BMC Musculoskelet Disord. 2016;17:143.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn Reumatoide artritis. Amersfoort: KNGF; 2018. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/reumatoide-artritis. Geraadpleegd op 26 mei 2020.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn Lage rugpijn. Amersfoort: KNGF; 2013.
- Kool J, de Bie R, Oesch P, Knusel O, van den Brandt P, Bachmann S. Exercise reduces sick leave in patients with non-acute non-specific low back pain: a meta-analysis. J Rehabil Med. 2004;36(2):49-62.
- La Touche R, Escalante K, Linares MT. Treating non-specific chronic low back pain through the Pilates Method. J Bodyw Mov Ther. 2008;12(4):364-70.
- Laird RA, Kent P, Keating JL. Modifying patterns of movement in people with low back pain -does it help? A systematic review. BMC Musculoskelet Disord. 2012;13:169.
- Lam OT, Strenger DM, Chan-Fee M, Pham PT, Preuss RA, Robbins SM. Effectiveness of the McKenzie method of mechanical diagnosis and therapy for treating low back pain: literature review with meta-analysis. J Orthop Sports Phys Ther. 2018;48(6):476-90.
- Lawford BJ, Walters J, Ferrar K. Does walking improve disability status, function, or quality of life in adults with chronic low back pain? A systematic review. Clin Rehabil. 2016;30(6):523-36.
- Lemieux J, Abdollah V, Powelske B, Kawchuk G. Comparing the effectiveness of group-based exercise to other non-pharmacological interventions for chronic low back pain: A systematic review. PLoS One. 2020;15(12):e0244588.
- Lewis JS, Hewitt JS, Billington L, Cole S, Byng J, Karayiannis S. A randomized clinical trial comparing two physiotherapy interventions for chronic low back pain. Spine. 2005;30(7):711-21.
- Liddle SD, Baxter GD, Gracey JH. Exercise and chronic low back pain: what works? Pain. 2004;107(1-2):176-90.
- Lim EC, Poh RL, Low AY, Wong WP. Effects of Pilates-based exercises on pain and disability in individuals with persistent nonspecific low back pain: a systematic review with meta-analysis. J Orthop Sports Phys Ther. 2011;41(2):70-80.
- Lin HT, Hung WC, Hung JL, Wu PS, Liaw LJ, Chang JH. Effects of pilates on patients with chronic non-specific low back pain: a systematic review. J Phys Ther Sci. 2016;28(10):2961-9.
- Lin I, Wiles L, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PPB. What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. Br J Sports Med. 2019.
- Lin I, Wiles LK, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PPB. Poor overall quality of clinical practice guidelines for musculoskeletal pain: a systematic review. Br J Sports Med. 2018;52(5):337-43.
- Luomajoki HA, Bonet Beltran MB, Careddu S, Bauer CM. Effectiveness of movement control exercise on patients with non-specific low back pain and movement control impairment: A systematic review and meta-analysis. Musculoskeletal science & practice. 2018;36:1-11.
- Macedo LG, Saragiotto BT, Yamato TP, Costa LO, Menezes Costa LC, Ostelo RW, Maher CG. Motor control exercise for acute non-specific low back pain. The Cochrane database of systematic reviews. 2016;2:Cd012085.
- Macedo LG, Smeets RJ, Maher CG, Latimer J, McAuley JH. Graded activity and graded exposure for persistent nonspecific low back pain: a systematic review. Phys Ther. 2010;90(6):860-79.
- Machado L, Lin CWC, Clare H, van Tulder MW. The McKenzie method for (sub)acute non-specific low-back pain. Cochrane Dat Syst Rev. 2012a(3).
- Machado L, van Tulder MW, Lin CWC, Clare H, Hayden JA. The McKenzie method for chronic non-specific low-back pain. Cochrane Dat Syst Rev. 2012b(3).
- Machado LA, de Souza M, Ferreira PH, Ferreira ML. The McKenzie method for low back pain: a systematic review of the literature with a meta-analysis approach. Spine. 2006;31(9):E254-62.
- Malfliet A, Ickmans K, Huysmans E, Coppieters I, Willaert W, Bogaert WV, Rheel E, Bilterys T, Wilgen PV, Nijs J. Best evidence rehabilitation for chronic pain part 3: Low back pain. JCM. 2019;8(7).
- McCaskey MA, Schuster-Amft C, Wirth B, Suica Z, de Bruin ED. Effects of proprioceptive exercises on pain and function in chronic neck- and low back pain rehabilitation: a systematic literature review. BMC Musculoskelet Disord. 2014;15:382.
- Merepeza A. Effects of spinal manipulation versus therapeutic exercise on adults with chronic low back pain: a literature review. J Can Chiropr Assoc. 2014;58(4):456-66.
- Miyamoto GC, Costa LO, Cabral CM. Efficacy of the Pilates method for pain and disability in patients with chronic nonspecific low back pain: a systematic review with meta-analysis. Braz J Phys Ther. 2013;17(6):517-32.
- Miyamoto GC, Lin CC, Cabral CMN, van Dongen JM, van Tulder MW. Cost-effectiveness of exercise therapy in the treatment of non-specific neck pain and low back pain: a systematic review with meta-analysis. Br J Sports Med. 2019;53(3):172-81.
- Namnaqani FI, Mashabi AS, Yaseen KM, Alshehri MA. The effectiveness of McKenzie method compared to manual therapy for treating chronic low back pain: a systematic review. J Musculoskelet Neuronal Interact. 2019;19(4):492-9.
- Niederer D, Mueller J. Sustainability effects of motor control stabilisation exercises on pain and function in chronic nonspecific low back pain patients: A systematic review with meta-analysis and meta-regression. PLoS One. 2020;15(1):e0227423.
- O’Keeffe M, Hayes A, McCreesh K, Purtill H, O’Sullivan K. Are group-based and individual physiotherapy exercise programmes equally effective for musculoskeletal conditions? A systematic review and meta-analysis. Br J Sports Med. 2017;51(2):126-32.
- Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CC, Chenot JF, van Tulder M, Koes BW. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018;27(11):2791-803.
- Patti A, Bianco A, Paoli A, Messina G, Montalto MA, Bellafiore M, Battaglia G, Iovane A, Palma A. Effects of Pilates exercise programs in people with chronic low back pain: a systematic review. Medicine (Baltimore). 2015;94(4):e383.
- Pereira LM, Obara K, Dias JM, Menacho MO, Guariglia DA, Schiavoni D, Pereira HM, Cardoso JR. Comparing the Pilates method with no exercise or lumbar stabilization for pain and functionality in patients with chronic low back pain: systematic review and meta-analysis. Clin Rehabil. 2012;26(1):10-20.
- Qaseem A, Wilt TJ, McLean RM, Forciea MA, Clinical Guidelines Committee of the American College of Physicians. noninvasive treatments for acute, subacute, and chronic low back pain: a clinical practice guideline from the American College of Physicians. Ann Intern Med. 2017;166(7):514-30.
- Rackwitz B, de Bie R, Limm H, von Garnier K, Ewert T, Stucki G. Segmental stabilizing exercises and low back pain. What is the evidence? A systematic review of randomized controlled trials. Clin Rehabil. 2006;20(7):553-67.
- Saragiotto BT, Maher CG, Yamato TP, Costa LO, Menezes Costa LC, Ostelo RW, Macedo LG. Motor control exercise for chronic non-specific low-back pain. The Cochrane database of systematic reviews. 2016(1):Cd012004.
- Schaafsma FG, Whelan K, van der Beek AJ, van der Es-Lambeek LC, Ojajarvi A, Verbeek JH. Physical conditioning as part of a return to work strategy to reduce sickness absence for workers with back pain. The Cochrane database of systematic reviews. 2013(8):CD001822.
- Searle A, Spink M, Ho A, Chuter V. Exercise interventions for the treatment of chronic low back pain: a systematic review and meta-analysis of randomised controlled trials. Clin Rehabil. 2015;29(12):1155-67.
- Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J, Moher D, Tugwell P, Welch V, Kristjansson E, Henry DA. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ. 2017;358:j4008.
- Slade SC, Keating JL. Trunk-strengthening exercises for chronic low back pain: a systematic review. J Manipulative Physiol Ther. 2006;29(2):163-73.
- Stochkendahl MJ, Kjaer P, Hartvigsen J, Kongsted A, Aaboe J, Andersen M, Andersen MO, Fournier G, Hojgaard B, Jensen MB, Jensen LD, Karbo T, Kirkeskov L, Melbye M, Morsel-Carlsen L, Nordsteen J, Palsson TS, Rasti Z, Silbye PF, Steiness MZ, Tarp S, Vaagholt M. National Clinical Guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy. Eur Spine J. 2018;27(1):60-75.
- Surkitt LD, Ford JJ, Hahne AJ, Pizzari T, McMeeken JM. Efficacy of directional preference management for low back pain: a systematic review. Phys Ther. 2012;92(5):652-65.
- van der Giessen RN, Speksnijder CM, Helders PJ. The effectiveness of graded activity in patients with non-specific low-back pain: a systematic review. Disabil Rehabil. 2012;34(13):1070-6.
- van der Roer N, van Tulder M, van Mechelen W, de Vet H. Economic evaluation of an intensive group training protocol compared with usual care physiotherapy in patients with chronic low back pain. Spine. 2008;33(4):445-51.
- van Middelkoop M, Rubinstein SM, Verhagen AP, Ostelo RW, Koes BW, van Tulder MW. Exercise therapy for chronic nonspecific low-back pain. Best Pract Res Clin Rheumatol. 2010;24(2):193-204.
- Van Wambeke P, Desomer A, Ailliet L, Berquin A, Demoulin C, Depreitere B, Dewachter J, Dolphens M, Forget P, Fraselle V, Hans G, Hoste D, Mahieu G, Michielsen J, Nielens H, Orban T, Parlevliet T, Simons E, Tobbackx Y, Van Schaeybroeck P, Van Zundert J, Vanderstraeten J, Vlaeyen J, Jonckheer P. Low back pain and radicular pain: assessment and management. Brussel: Belgian Health Care Knowledge Centre (KCE); 2017. Beschikbaar via: https://biblio.ugent.be/publication/8520932/file/8520933. Geraadpleegd op 26 mei 2020.
- Verburg AC, van Dulmen SA, Kiers H, Nijhuis-van der Sanden MWG, van der Wees PJ. Development of a standard set of outcome measures for non-specific low back pain in Dutch primary care physiotherapy practices: a Delphi study. Eur Spine J. 2019.
- Wang XQ, Zheng JJ, Yu ZW, Bi X, Lou SJ, Liu J, Cai B, Hua YH, Wu M, Wei ML, Shen HM, Chen Y, Pan YJ, Xu GH, Chen PJ. A meta-analysis of core stability exercise versus general exercise for chronic low back pain. PLoS One. 2012;7(12):e52082.
- Wieland LS, Skoetz N, Pilkington K, Vempati R, D’Adamo CR, Berman BM. Yoga treatment for chronic non-specific low back pain. The Cochrane database of systematic reviews. 2017;1:Cd010671.
- Wong JJ, Cote P, Sutton DA, Randhawa K, Yu H, Varatharajan S, Goldgrub R, Nordin M, Gross DP, Shearer HM, Carroll LJ, Stern PJ, Ameis A, Southerst D, Mior S, Stupar M, Varatharajan T, Taylor-Vaisey A. Clinical practice guidelines for the noninvasive management of low back pain: a systematic review by the Ontario Protocol for Traffic Injury Management (OPTIMa) Collaboration. Eur J Pain. 2017;21(2):201-16.
- Yamato TP, Maher CG, Saragiotto BT, Hancock MJ, Ostelo RW, Cabral CM, Menezes Costa LC, Costa LO. Pilates for low back pain. The Cochrane database of systematic reviews. 2015(7):CD010265.
C.2.2 Type en dosering van de oefentherapie
Type
Stimuleer het hervatten of uitbreiden van activiteiten bij voorkeur stapsgewijs en tijdcontingent.
Richt de oefentherapie op de behoeften, voorkeuren en mogelijkheden van de patiënt zoals vastgesteld tijdens de anamnese en het lichamelijk onderzoek.
Integreer principes van gedragsverandering in de oefentherapie indien je hier tijdens het diagnostisch proces aanleiding toe vindt (zie C.3 ‘Gedragsgeoriënteerde behandeling’).
Overweeg functionele training door (onderdelen van) activiteiten waarin de patiënt beperkt is in de oefentherapie te integreren.
Overweeg oefentherapie ter verbetering van de spierkracht, het aerobe uithoudingsvermogen, de flexibiliteit en/of de neuromotorische controle van de wervelkolom alleen als je als therapeut een vermoeden hebt dat er een verband is tussen de vastgestelde functiestoornis en de klachten.
Pas de oefentherapie aan indien comorbiditeit het fysiek functioneren belemmert.
Dosering van de oefentherapie
Streef bij de uitvoering van de spierkrachttraining, oefentherapie ter verbetering van het aerobe uithoudingsvermogen en oefentherapie ter verbetering van de flexibiliteit naar de frequentie, intensiteit en tijdsduur zoals beschreven in de volgende tabel.
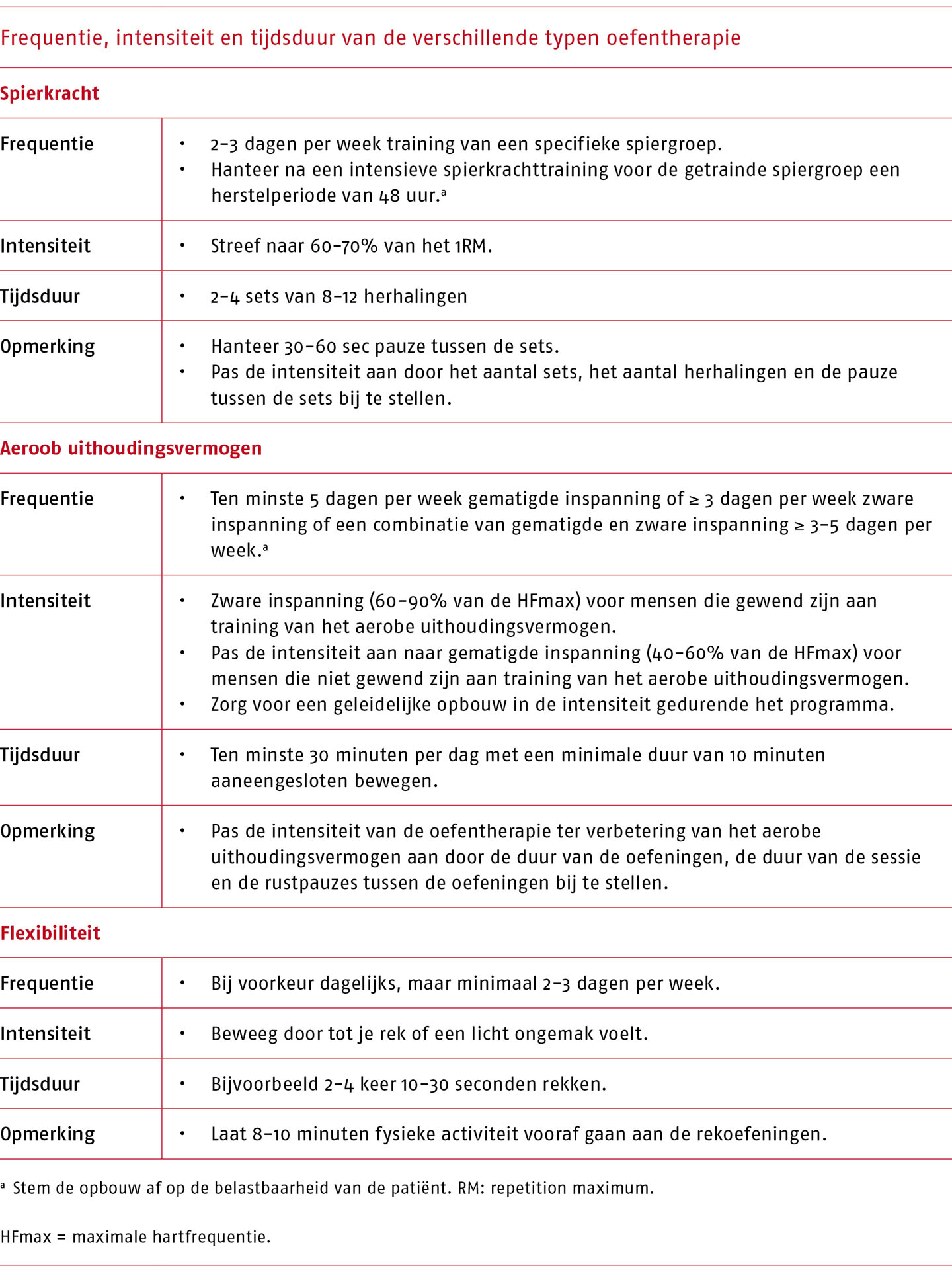
Omdat er onvoldoende kennis is over de optimale frequentie, tijdsduur en intensiteit van oefentherapie ter verbetering van de neuromotorische controle wordt aanbevolen deze factoren af te stemmen op de mogelijkheden van de patiënt, waarbij het accent ligt op de kwaliteit van bewegen zonder pijntoename.
Bouw, indien toelaatbaar, de begeleiding gedurende de behandelperiode af. Doe dit in overleg met de patiënt. Hierbij is het van belang dat de frequentie en de intensiteit van het oefenen niet afnemen; het accent verschuift naar zelfstandig oefenen en bewegen.
Houd bij de keuze voor de frequentie, intensiteit en tijdsduur van de oefentherapie rekening met een dosering die dusdanig haalbaar is voor de patiënt dat de oefentherapie kan worden volgehouden.
Informeer de patiënt over mogelijke reacties op de oefentherapie. Er is sprake van een acceptabele (gewenste) reactie bij draaglijke pijn, vermoeidheid of functieproblemen, die maximaal 24 uur aanhoudt na de oefentherapie en vervolgens afneemt. Er is sprake van een ongewenste reactie indien (nachtelijke) pijn, vermoeidheid en functieverlies na 24 uur toenemen.
Stel de duur van de oefentherapie voor aanvang van de behandeling vast in overleg met de patiënt, waarbij de hulpvraag en de behandeldoelen leidend zijn. Houdt hierbij onder andere rekening met de ernst en de duur van de klachten, comorbiditeit, de aanwezigheid van prognostische factoren en de mogelijkheid tot zelfmanagement van de patiënt.
Overweeg e-health (digitale zorg) om de patiënt te ondersteunen in het zelfstandig (blijven) uitvoeren van oefeningen en/of om de mate van begeleiding te verminderen.
Onderbouwing
Aanleiding
Oefentherapie wordt aanbevolen voor patiënten met lage rugpijn. De dosering, in combinatie met de duur van de volledige interventie en de therapietrouw, kunnen bijdragen aan de daadwerkelijke werkzaamheid van de oefentherapie (Geneen 2017). Hierbij is het van belang de gewenste fysiologische reactie op te wekken op basis van de juiste trainingsprikkel (dosis-responsreactie). Onder de dosering van een interventie wordt de hoeveelheid fysieke activiteit verstaan die voor een bepaalde taak wordt geleverd. Dosering wordt gerapporteerd in termen van frequentie, duur (van een individuele sessie) en intensiteit (bestede tijd en/of weerstand of inspanning gedurende een bepaalde periode) (Gallois 2017). De dosering van de oefentherapie wordt in de dagelijkse praktijk afgestemd op de behandeldoelen en is afhankelijk van de aangrijpingspunten voor therapie die zijn vastgesteld tijdens het diagnostisch proces. De American College of Sports Medicine maakt onderscheid tussen oefentherapie ter verbetering van de spierkracht, het aerobe uithoudingsvermogen, de flexibiliteit en de neuromotorische controle (Garber 2011). Onder neuromotorische oefentherapie vallen onder andere balans, coördinatie en proprioceptietraining (Garber 2011). Om de werkzaamheid van oefentherapie in de dagelijkse praktijk te optimaliseren, wordt in deze module ingegaan op de dosering die nodig is om de gewenste fysiologische trainingsprikkel te kunnen leveren.
Uitgangsvraag
Welke frequentie, intensiteit, type en tijdsduur van oefentherapie wordt aanbevolen voor patiënten met lage rugpijn?
Methode
Voor de beantwoording van de uitgangsvraag is in overleg met de werkgroep gebruikgemaakt van literatuur die is geïdentificeerd op basis van een systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken. Deze zoekactie is aangevuld met informatie uit nationale richtlijnen voor lage rugpijn. De resultaten zijn op een narratieve wijze geanalyseerd en descriptief verwerkt. De informatie is aangevuld met de aanbevelingen voor het meten en voorschrijven van oefentherapie van de ‘American College of Sports Medicine’ (ACSM) (American College of Sports Medicine 2017; Garber 2011).
De aanbevelingen zijn tot stand gekomen conform de ‘KNGF Richtlijnenmethodiek 2019’ (KNGF 2019).
Conclusies op basis van de literatuur
Oefentherapie wordt aanbevolen in de meeste (inter)nationale richtlijnen van hoge methodologische kwaliteit. Er worden echter in geen enkele richtlijn specifieke aanbevelingen gedaan over de frequentie, de intensiteit en het type oefentherapie of de tijdsduur van de oefentherapie. Op basis van consensus in richtlijnwerkgroepen wordt beschreven dat de inrichting van de oefentherapie van belang lijkt voor de bevordering van therapietrouw en stimulering van het zelfmanagement. Bijvoorbeeld door de oefentherapie af te stemmen op de behoeften, mogelijkheden en voorkeuren van de patiënt, en door rekening te houden met een dosering waarmee de patiënt de oefentherapie vol kan houden.
Binnen de ACSM-richtlijnen worden vier componenten beschreven die van belang zijn bij het voorschrijven van oefentherapie: Frequentie, Intensiteit, Tijd en Type (FITT). De ACSM heeft de eerste drie componenten verwerkt in zijn aanbevelingen voor oefentherapie voor patiënten met lage rugpijn ter verbetering van de spierkracht, het aerobe uithoudingsvermogen en de flexibiliteit. Daarnaast heeft de ACSM een aantal aanvullende aanbevelingen geformuleerd voor de oefentherapie bij deze patiëntengroep. De ACSM heeft geen aanbevelingen opgenomen die zijn gericht op neuromotorische oefentherapie bij lage rugpijn. Hun aanbevelingen over deze vorm van neuromotorische oefentherapie betreffen gezonde deelnemers.
Conclusies op basis van de overwegingen
De wetenschappelijke literatuur geeft geen uitsluitsel over welke oefentherapie wordt aanbevolen bij welke patiënt. Op basis van de overige overwegingen acht de werkgroep het van belang ten behoeve van de haalbaarheid en om therapietrouw te stimuleren, de oefentherapie te richten op de behoeften, voorkeuren en mogelijkheden van de patiënt zoals vastgesteld tijdens de anamnese en het lichamelijk onderzoek. De werkgroep volgt de type-indeling van de ACSM-richtlijnen in oefentherapie ter verbetering van de spierkracht, het aerobe uithoudingsvermogen, de flexibiliteit en de neuromotorische controle. Dit geldt ook voor de uitvoering, waarmee frequentie, intensiteit en tijdsduur van de oefentherapie wordt bedoeld. De werkgroep acht het daarnaast van belang dat bij de keuze voor de dosering van de oefentherapie rekening wordt gehouden met de haalbaarheid voor de patiënt. Zo wordt de oefentherapie afgestemd op comorbiditeit die het fysiek functioneren belemmert. Bij het bepalen van de duur van de oefentherapie zijn de hulpvraag en de behandeldoelen leidend. Wel acht de werkgroep het van belang de duur van de oefentherapie voor aanvang van de behandeling vast te leggen en de begeleiding zo snel mogelijk af te bouwen, waarbij de zelfredzaamheid van de patiënt zo veel mogelijk gestimuleerd wordt.
Literatuur
Er bestaat een groot aantal (inter)nationale richtlijnen over lage rugpijn. Deze richtlijnen worden beschreven in een aantal overzichtsartikelen, inclusief een beoordeling van de methodologische kwaliteit (Almeida 2018; Krenn 2020; Lin 2019; Malfliet 2019). De aanbevelingen van richtlijnen van hoge methodologische kwaliteit over frequentie, intensiteit, type en tijdsduur van de oefentherapie, wordt hierna weergegeven.
De richtlijn van het ‘National Institute for Health and Care Excellence (NICE)’ (De Campos 2017) beveelt oefentherapie in het algemeen aan. Het bewijs tussen specifieke soorten oefentherapie varieerde, maar de auteurs van deze richtlijn vonden het bewijs niet voldoende om een aanbeveling te formuleren voor het optimale type, de optimale dosis of de optimale duur van de oefentherapie. De NICE-richtlijn beschrijft dat het belangrijk lijkt de interventie zo in te richten dat het waarschijnlijk is dat de patiënt met rugpijn er aan deel zal nemen en dat de interventie zelfmanagement bevordert. Het wordt belangrijk bevonden dat de oefentherapie op de patiënt wordt afgestemd, waarbij ook rekening wordt gehouden met een haalbare dosering, zodat de patiënt de oefentherapie kan volhouden. Ook in de richtlijn van het ‘Belgian Health Care Knowledge Centre’ (KCE) (Van Wambeke 2017) wordt oefentherapie aanbevolen, maar wordt geen specifieke aanbeveling gegeven over de dosering daarvan. Voor het type oefentherapie wordt aanbevolen de behoeften, mogelijkheden en voorkeuren van de patiënt bepalend te laten zijn. De richtlijnen van de ‘Danish Health Authority’ (Stochkendahl 2018) en de ‘Canadese richtlijn voor Chiropractie’ (Globe 2016) doen geen uitspraak over het type en de dosering van de oefentherapie (Globe 2016; Stochkendahl 2018). Ten slotte worden in de richtlijn van de ‘American College of Physicians’ (Qaseem 2017) oefentherapie in het algemeen en motor control exercises aanbevolen, maar ook in deze richtlijn wordt geen uitspraak gedaan over de dosering ervan. De richtlijn van de ‘North American Spine Society’ (North American Spine Society (NASS) 2020) heeft een systematisch literatuuronderzoek uitgevoerd naar de optimale timing, frequentie en duur van de oefentherapie, maar dit leverde geen studies op waarmee deze vraag adequaat beantwoord kon worden.
De richtlijn van het ‘American College of Sports Medicine’ (ACSM) voor oefentherapie
In de huidige (10e) editie van de ‘ACSM Guidelines for Exercise Testing and Prescription’ worden vijf componenten beschreven die van belang zijn bij het voorschrijven van oefentherapie: Frequentie, Intensiteit, Tijd en Type (FITT) (American College of Sports Medicine 2017). De aanbevelingen van de werkgroep voor oefentherapie bij patiënten met lage rugpijn per type oefentherapie zijn gebaseerd op deze richtlijn (American College of Sports Medicine 2017, 2018). Wetenschappelijk onderzoek over de afgelopen 40 jaar heeft aangetoond dat fysieke activiteit en oefentherapie in combinatie met andere leefstijlgerelateerde onderwerpen een belangrijke rol spelen bij de preventie, behandeling en revalidatie van diverse aandoeningen.
Er zijn verschillende domeinen van gezondheid te definiëren: emotionele gezondheid, sociale gezondheid, fysieke gezondheid, mentale gezondheid en spirituele gezondheid. Fysieke activiteit en oefentherapie hebben betrekking op het fysieke domein, maar interacties tussen de verschillende componenten van de domeinen zijn onmiskenbaar. Oefentherapie is slechts één element dat bijdraagt aan de algehele gezondheid van een persoon. Ook andere domeinen zijn van belang voor het bepalen van een behandelbeleid (American College of Sports Medicine 2018). De basis voor het opstellen van een goed oefentherapieprogramma wordt gevormd door de kennis die de professional heeft van de indicaties en de contra-indicaties voor oefentherapie in een bepaalde populatie, en van het juiste gebruik van de FITT-principes.
De richtlijnen voor de FITT-principes voor patiënten met lage rugpijn lijken op de voorschriften voor gezonde mensen (American College of Sports Medicine 2018). Trainingsreacties worden doorgaans beïnvloed door de ernst en locatie van de pijn, fysieke fitheid en kracht, en lichaamshoudingen die vereist zijn tijdens de inspanning. Sommige personen met lage rugpijn tolereren specifieke bewegingen niet, zoals rompflexie of -extensie. Daarnaast kunnen sommige houdingen, zoals langdurig staan en zitten, ongemak veroorzaken, waardoor de patiënt niet optimaal kan trainen.
De aanbevelingen van de ACSM voor de FITT-principes bij patiënten met lage rugpijn luiden als volgt (American College of Sports Medicine 2018):
- Frequentie (hoe vaak?): ≥ 5 d * wk-1 gematigde inspanning of ≥ 3 d * wk-1 zware inspanning, of een combinatie van gematigde en zware inspanning op ≥ 3 tot 5 d * wk-1.
- Intensiteit (hoe intensief?): gematigde tot zware inspanning.
- Tijd: ≥ 30 min d * wk-1 aaneengesloten bewegen met een minimale duur van 10 minuten.
- Type (primair): oefentherapie ter verbetering van het aerobe uithoudingsvermogen in lichaamshoudingen die het best worden verdragen.
- Krachttraining: 2 tot 3 d * wk-1 (niet aaneengesloten); 2 tot 4 sets van 8 tot 12 herhalingen met 60 tot 70% van 1RM voor de meeste volwassenen; 10 tot 15 herhalingen met 40 tot 50% van 1RM voor mensen die geen ervaring hebben met krachttaining en voor ouderen.
- Flexibiliteit: 2 tot 3 d * wk-1; bewegen tot je rek of een licht ongemak voelt gedurende 10 tot 30 sec voor de meeste volwassenen en 30 tot 60 sec voor ouderen; 2 tot 4 herhalingen van iedere rekoefening, binnen de mogelijkheden van de patiënt.
- Specifieke overwegingen: een geïndividualiseerd oefenprogramma gericht op alle gezondheidsgerelateerde fitnessvariabelen, comorbiditeit (indien aanwezig) en voorkeurshoudingen kan de naleving van het programma, de effectiviteit en de gezondheidsgerelateerde kwaliteit van leven verbeteren en bijdragen aan een meer lichamelijk actieve levensstijl.
De overige overwegingen voor de oefentherapie bij patiënten met lage rugpijn zijn in de ACSM-richtlijn als volgt samengevat (American College of Sports Medicine 2018):
- het oefenprogramma moet worden geïndividualiseerd en de doelen moeten gericht zijn op alle gezondheids- en fitnessbehoeften van personen met lage rugpijn;
- er kan sprake zijn van comorbiditeit die richting geeft aan de vormgeving van de oefenprogramma’s
- indien aanwezig, kunnen voorkeurshoudingen of bewegingsbeperkingen de posities bepalen waarin kracht- en flexibiliteitstraining wordt uitgevoerd;
- oefeningen die pijn veroorzaken tijdens of na trainingssessies moeten worden geëlimineerd en vervangen door alternatieve activiteiten;
- nieuwe of verslechterende symptomen rechtvaardigen beëindiging van de training en communicatie met een arts en/of zorgverlener (zie voor toepassing van deze aanbeveling binnen de huidige richtlijn C.5 ‘Afsluiting van de behandeling’);
- oefeningen of activiteiten met een grote impact (bijvoorbeeld hardlopen) moeten worden vermeden of geleidelijk met de nodige voorzichtigheid worden opgebouwd;
- personen met lage rugpijn moeten fundamentele bewegingspatronen leren, zoals hurken en iets optillen vanaf de grond, en moeten langdurig zitten vermijden.
In de ACSM-richtlijn wordt bij de aanbevelingen voor de FITT-principes voor patiënten met lage rugpijn neuromotorische oefentherapie buiten beschouwing gelaten. Neuromotorische oefentherapie is wel een onderdeel van de FITT-principes voor gezonde deelnemers (American College of Sports Medicine 2017), alhoewel in de richtlijn staat dat de effectiviteit van deze oefentherapie bij volwassenen nog niet is aangetoond (Garber 2011). De ACSM-richtlijn specificeert neuromotorische training van gezonde deelnemers (American College of Sports Medicine 2017): “Neuromotorische training waarbij evenwicht, behendigheid, coördinatie en ganganalyse worden betrokken, wordt aanbevolen gedurende ten minste twee tot drie dagen per week voor gezonde ouderen en is waarschijnlijk ook gunstig voor volwassenen in het algemeen.”
De optimale duur of het optimale aantal herhalingen van neuromotorische training is nog grotendeels onbekend, maar neuromotorische oefeningen van minstens 20 tot 30 minuten en in totaal 60 minuten per week zijn mogelijk effectief (Garber 2011). Neuromotorische training staat in de internationale literatuur ook bekend als functionele training en kan overlap vertonen met andere gevestigde oefenvormen, zoals krachtraining.
Overwegingen
Type oefentherapie
Oefentherapie wordt aanbevolen bij patiënten met lage rugpijn (zie C.2.1 ‘Oefentherapieutische interventies’). Zo heeft onderzoek onder andere aangetoond dat een algemeen oefenprogramma ter verbetering van de spierkracht, flexibiliteit en het aerobe uithoudingsvermogen een gunstig effect heeft op het herstel van de lage rugpijn (Gordon 2016) en dat training ter verbetering van het aerobe uithoudingsvermogen de pijnintensiteit kan verminderen en het fysiek en psychologisch functioneren van patiënten met chronische lage rugpijn kan verbeteren (Meng 2015). Binnen de internationale richtlijnen wordt echter niet consistent een bepaald type oefentherapie aanbevolen (Almeida 2018; Lin 2019; Malfliet 2019; Oliveira 2018). De huidige literatuur geeft ook geen uitsluitsel over welke vorm van oefentherapie geïndiceerd is bij welke patiënt. De werkgroep acht het daarom van belang de oefentherapie te richten op de behoeften, voorkeuren en mogelijkheden van de patiënt, zoals vastgesteld tijdens de anamnese en het lichamelijk onderzoek. Tevens acht de werkgroep het van belang dat de therapeut op basis van klinische expertise beoordeelt of de functiestoornissen die tijdens het diagnostisch proces geconstateerd worden, verband houden met de klachten en dat de keuze voor het type oefentherapie (spierkracht, aeroob uithoudingsvermogen flexibiliteit of een combinatie daarvan) gebaseerd wordt op een logisch theoretisch construct.
Oefentherapie ter verbetering van spierkracht, aerobe uithoudingsvermogen en flexibiliteit
In de dagelijkse praktijk worden de aangrijpingspunten voor behandeling van de individuele patiënt tijdens de anamnese en het lichamelijk onderzoek in kaart gebracht. De aspecten die van belang zijn, zijn vastgesteld op basis van de ICF ‘core set’ voor mensen met lage rugpijn (Cieza 2004) (zie B.1.1 ‘Anamnese’ en B.1.2 ‘Lichamelijk onderzoek’. De geïdentificeerde gezondheidsproblemen betreffen functiestoornissen op het gebied van: spierkracht, mobiliteit van gewrichten, inspanningstolerantie, spieruithoudingsvermogen, spiertonus en stabiliteit van gewrichten. Zo heeft cross-sectioneel onderzoek aangetoond dat bij personen met chronische lage rugpijn de spierkracht van de heupabductoren (Arab 2010; Cooper 2016; De Sousa 2019; Kendall 2010), lumbale extensoren (Kankaanpaa 1998) en van de flexoren van de lumbale wervelkolom vaak verminderd is vergeleken met gezonde deelnemers. Ook verminderde lengte van de hamstrings is in de wetenschappelijke literatuur in verband gebracht met lage rugpijn (Hori 2019; Sadler 2017). Oefentherapie is dan ook vaak gericht op het verbeteren van deze parameters.
Oefentherapie ter verbetering van neuromotorische controle
Cross-sectionele laboratoriumstudies hebben aangetoond dat personen met lage rugpijn een verminderde controle hebben over de diepe rompspieren (bijvoorbeeld de musculi (m.) transversus abdominus en de m. multifidus), die mede verantwoordelijk zijn voor het handhaven van de stabiliteit van de wervelkolom (Hodges 1996). Ook zijn er aanwijzingen dat patiënten met lage rugpijn de lumbopelvische regio eerder bewegen tijdens functionele handelingen en met een grotere bewegingsuitslag dan mensen zonder lage rupijn (Marich 2017; Scholtes 2009; Sorensen 2016). Dit kan ook een uiting zijn van verminderde stabiliteit van de lage rug. Behalve de gevestigde oefenvormen, wordt daarom vaak ook aandacht besteed aan oefentherapie ter verbetering van de neuromotorische controle. Onder neuromotorische oefentherapie valt in de ACSM-richtlijnen onder andere balans-, coördinatie- en proprioceptietraining. Binnen de recente wetenschappelijke literatuur over lage rugpijn is in toenemende mate aandacht voor MCE (Macedo 2016; Saragiotto 2016). MCE kan gezien worden als een vorm van neuromotorische oefentherapie. De oefenvorm past principes van motorisch leren toe om controle en coördinatie van de wervelkolomspieren te integreren in functionele activiteiten. Hieronder valt ook specifieke stabilisatietraining van de wervelkolom door bijvoorbeeld kracht- of coördinatietraining van de m. transversus abdominus en de m. multifidus. In C.2.1 ‘Oefentherapeutische interventies’ wordt nader ingegaan op de effectiviteit van MCE. De werkgroep is van mening dat neuromotorische oefentherapie overwogen kan worden indien er sprake is van een verstoorde neuromotorische controle, balans en/of stabiliteit van de lumbale wervelkolom en als de therapeut beoordeelt dat er een verband bestaat tussen deze verstoring en de klachten. De werkgroep herkent de bevinding van de ACSM met betrekking tot het gebrek aan wetenschappelijke onderbouwing van de optimale duur of het optimale aantal herhalingen van neuromotorische training. De werkgroep ondersteunt niet de frequentie (ten minste 2-3 dagen per week) en tijdsduur (minstens 20-30 minuten en in totaal 60 minuten per week) die de ACSM beschrijft. In plaats van een vast omschreven oefenregime, acht de werkgroep het meer van belang de uitvoering en opbouw van het programma af te stemmen op de mogelijkheden van de patiënt, waarbij het accent ligt op de kwaliteit van bewegen zonder pijntoename. Dit sluit aan bij de ontwikkelingen in de wetenschappelijke literatuur, waarin bij mensen die dit type training ontvingen betere korte- en langetermijneffecten zijn geconstateerd ten aanzien van fysiek functioneren dan bij reguliere training (Van Dillen 2020).
Functionele training
Binnen de ACSM-richtlijnen voor oefentherapie bij patiënten met lage rugpijn (American College of Sports Medicine 2018) is een specifieke aanbeveling opgenomen over het aanleren van fundamentele bewegingspatronen, zoals hurken en iets optillen vanaf de grond, en het vermijden van langdurig zitten. Met het advies om langdurig zitten te vermijden, sluit de werkgroep aan op de ‘Beweegrichtlijnen van de Gezondheidsraad’.

De werkgroep is van mening dat het aanleren van fundamentele bewegingspatronen alleen geïndiceerd is indien de patiënt hier stoornissen in ervaart, die stoornissen worden vastgesteld door de therapeut en/of de hulpvraag op deze stoornissen is gericht. Wel acht de werkgroep het van belang functionele training, namelijk (onderdelen van) activiteiten waarin de patiënt beperkt is, te integreren in de oefentherapie, onder meer ten behoeve van de therapietrouw.
De invloed van comorbiditeit op oefentherapie
Zie voor veel voorkomende comorbiditeit bij lage rugpijn A.2.1 ‘Epidemiologie, pathofysiologie en comorbiditeit’. De werkgroep erkent de bevinding van de ACSM dat er sprake kan zijn van comorbiditeit die richting geeft aan de vormgeving van de oefenprogramma’s (American College of Sports Medicine 2018). De werkgroep is van mening dat de oefentherapie aangepast dient worden indien de comorbiditeit het fysiek functioneren belemmert.
Frequentie en intensiteit van de oefentherapie
Binnen systematisch literatuuronderzoek over oefentherapie bij volwassenen met chronische pijn is de meest voorkomende frequentie ten minste twee keer per week en de meest voorkomende duur van een sessie 45 tot 60 minuten (Geneen 2017), zonder onderscheid te maken tussen de verschillende typen oefentherapie. De intensiteit van de sessies wordt in de meeste gevallen niet gekwantificeerd (Geneen 2017) en als dat wel is gedaan, wordt niet beschreven wat de rationale achter die keuze is (Gallois 2017). In recent systematisch literatuuronderzoek wordt de noodzaak benadrukt om verder onderzoek te doen naar de dosering van oefentherapie bij verschillende subgroepen van patiënten met lage rugpijn (Ojha 2020).
De werkgroep is van mening dat bij de uitvoering van de oefentherapie gestreefd moet worden naar de frequentie, intensiteit en tijdsduur zoals opgesteld door de ACSM. De werkgroep acht het daarnaast van belang dat bij de keuze voor de dosering van de oefentherapie rekening wordt gehouden met wat haalbaar is voor de patiënt. Ten behoeve van de therapietrouw is het van belang dat de patiënt in staat is de oefentherapie vol te houden.
De ACSM-richtlijnen voor de opbouw van oefentherapie bij gezonde deelnemers beveelt een geleidelijke verzwaring van de oefentherapie aan ter verbetering van het aerobe uithoudingsvermogen, door de duur, de frequentie of de intensiteit van het oefenprogramma te vergroten, of alledrie (American College of Sports Medicine 2018; American College of Sports Medicine 2017). De mate van verzwaring die wordt aanbevolen is afhankelijk van de gezondheidstoestand en de fysieke fitheid van de patiënt, de reactie van de patiënt op de training en de doelstellingen van het trainingsprogramma. De werkgroep sluit zich aan bij de ACSM-richtlijn.
Tijdens de beginfase van het trainingsprogramma is het verstandig om het principe ‘start low and go slow’ toe te passen om de risico’s op cardiovasculaire events en musculoskeletaal letsel te verminderen en om de acceptatie en therapietrouw te bevorderen. Het wordt aanbevolen om te beginnen met een lichte tot matige intensiteit bij inactieve personen en vervolgens de trainingstijd en -duur te verlengen binnen de tolerantie van de patiënt (American College of Sports Medicine 2018).
De werkgroep acht het daarnaast van belang een gemodificeerde versie van de ‘24-uursregel’ te hanteren (Egmond 2019), en de patiënt te informeren over de gewenste en ongewenste trainingsreacties. Na een oefen- of trainingssessie is er sprake van een acceptabele (gewenste) reactie bij:
- geen enkele reactie, of
- een reactie (draaglijke pijn, vermoeidheid of functioneringsproblemen) die maximaal 24 uur duurt en vervolgens afneemt.
Er is sprake van een ongewenste reactie bij:
- (nachtelijke) pijn, vermoeidheid en functieverlies die toenemen na 24 uur.
Duur van de oefentherapie
In de ACSM-richtlijn is geen specifieke informatie opgenomen over de gewenste duur van de oefentherapeutische interventie. De ACSM-richtlijn beschrijft wel de aanbevolen kwaliteit en kwantiteit van de uitvoering, met als uiteindelijke doel deze te behalen en te behouden. Bij de aanbevelingen voor de opbouw van de oefentherapie voor de gemiddelde gezonde proefpersoon wordt uitgegaan van vier tot zes weken en van vier tot acht maanden voor ouderen of ernstig gedeconditioneerde personen (American College of Sports Medicine 2017, 2018).
Systematisch literatuuronderzoek beschrijft een duur van vier tot zes weken van de onderzochte neuromotorische oefentherapeutische interventies voor patiënten met acute lage rugpijn (Macedo 2016) en een duur van 20 dagen tot 12 weken voor patiënten met chronische lage rugpijn (Saragiotto 2016). Echter, in de geïncludeerde RCT’s wordt veelal uitgegaan van een ‘one-size-fits-all’-benadering, met een afgebakend traject waarbij de hulpvraag van de patiënt geen (of een ondergeschikte) rol speelt. Een recent artikel waarin een tool wordt ontwikkeld om de kwaliteit van oefentherapieprogramma’s die zijn toegepast in RCT’s te beoordelen, onderstreept onder andere het belang van gerichte oefentherapie, waarbij discrepantie tussen de klachten of beperkingen van de patiëntenpopulatie en het doel van de oefentherapie kan leiden tot suboptimale effecten (Hoogeboom 2020). In een reeks artikelen over evidence-based management van chronische lage rugpijn wordt uitgegaan van minimaal 10 tot 12 weken krachttraining om een fysiologische aanpassing in de musculatuur te bereiken (Mayer 2008). Functionele voordelen in de vroege stadia (0 tot 6 weken) van een spierkrachttraining zijn voornamelijk het resultaat van neurologische aanpassingen zoals de inter- en intramusculaire coördinatie. In de latere stadia (6-12 weken) van de spierkrachttraining zijn de functionele voordelen het resultaat van fysiologische veranderingen en na 12 weken spreekt met over hypertrofie. De werkgroep stelt vast dat in de dagelijkse praktijk de hulpvraag van de patiënt en de behandeldoelen leidend zijn als het gaat om de duur van de oefentherapie. Om de behandeldoelen te behalen en de hulpvraag van de patiënt te beantwoorden, is niet altijd een fysiologische aanpassing noodzakelijk. Bovendien is het niet altijd bekend of de fysiologische aanpassing verband houdt met een afname van de klachten. Ten aanzien van de oefentherapie ter verbetering van het aerobe uithoudingsvermogen acht de werkgroep het van belang ten minste te streven naar een niveau dat overeenkomt met de ‘Beweegrichtlijnen van de Gezondheidsraad’ (Gezondheidsraad 2017). Deze algemene aanbevelingen gelden als de basis waar ieder individu aan zou moeten voldoen. Indien tijdens het diagnostisch proces blijkt dat de patiënt met lage rugpijn niet voldoet aan de Beweegrichtlijnen van de Gezondheidsraad wordt hier voorlichting en advies over gegeven, ter bevordering van de algehele lichamelijke activiteit (zie C.1 ‘Voorlichting en (pijn)educatie’).
De werkgroep concludeert dat de duur van de oefentherapie van patiënt tot patiënt zal verschillen en acht het van belang om deze duur voor aanvang van de behandeling vast te stellen op basis van overleg tussen de therapeut en de patiënt. Dit zal therapietrouw bevorderen en onnodig doorbehandelen voorkomen. Hierbij kan rekening gehouden worden met de ernst en de duur van de klachten, comorbiditeit, aanwezigheid (psychosociale) prognostische factoren en de mogelijkheid tot zelfmanagement van de patiënt. De behandeling wordt iedere drie weken geëvalueerd op basis van de hulpvraag en de behandeldoelen en bijgesteld dan wel beëindigd indien van toepassing (zie C.5 ‘Afsluiting van de behandeling’).
Tevens vindt de werkgroep het van belang dat de therapeut de patiënt stimuleert ook na de behandelperiode zelfstandig te blijven oefenen en bewegen. Hiervoor kan de therapeut bijvoorbeeld een of enkele follow-upsessies in plannen. Deze hebben als doel de therapietrouw te bevorderen en kunnen worden ingepland op het moment dat de omvang van de begeleide oefentherapie is afgenomen en het zelfstandig oefenen en bewegen de boventoon voeren.
Begeleide oefentherapie
De geselecteerde literatuur geeft geen uitsluitsel over begeleiding van de oefentherapie. De werkgroep is van mening dat oefentherapie geïndiceerd kan zijn indien er sprake is van functiestoornissen in spierkracht, aeroob uithoudingsvermogen, flexibiliteit of neuromotorische controle waarbij er een verband lijkt te zijn met het ontstaan of het in stand houden van klachten. Wanneer een patiënt niet in staat is de oefentherapie zelfstandig uit te voeren, kan tijdelijke begeleiding door een fysio- of oefentherapeut uitkomst bieden. De begeleiding neemt, indien toelaatbaar en in overleg met de patiënt, gedurende de behandelperiode af. Hierbij is het van belang dat de frequentie en intensiteit van oefenen niet afneemt, maar dat het accent verschuift naar zelfstandig oefenen en bewegen.
- Almeida M, Saragiotto B, Richards B, Maher CG. Primary care management of non-specific low back pain: key messages from recent clinical guidelines. Med J Aust. 2018;208(6):272-5.
- American College of Sports Medicine. Exercise Testing and Prescription. Philadelphia: Wolters Kluwer; 2018.
- American College of Sports Medicine. Guidelines for exercise testing and prescription. Lippincott: William and Wilkins; 2017.
- Arab AM, Nourbakhsh MR. The relationship between hip abductor muscle strength and iliotibial band tightness in individuals with low back pain. Chiropr Osteopat. 2010;18:1.
- Cieza A, Stucki G, Weigl M, Disler P, Jackel W, van der Linden S, Kostanjsek N, de Bie R. ICF Core sets for low back pain. J Rehabil Med. 2004(44 Suppl):69-74.
- Cooper NA, Scavo KM, Strickland KJ, Tipayamongkol N, Nicholson JD, Bewyer DC, Sluka KA. Prevalence of gluteus medius weakness in people with chronic low back pain compared to healthy controls. Eur Spine J. 2016;25(4):1258-65.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- de Sousa CS, de Jesus FLA, Machado MB, Ferreira G, Ayres IGT, de Aquino LM, Fukuda TY, Gomes-Neto M. Lower limb muscle strength in patients with low back pain: a systematic review and meta-analysis. J Musculoskelet Neuronal Interact. 2019;19(1):69-78.
- Egmond DL, Schuitemaker R. Extremiteiten, manuele therapie in enge en ruime zin. Houten: Bohn Stafleu van Loghum; 2019.
- Gallois M, Davergne T, Ledinot P, Ravaud P, Regnaux JP. Dosage of preventive or therapeutic exercise interventions: review of published randomized controlled trials and survey of authors. Arch Phys Med Rehabil. 2017;98(12):2558-65 e10.
- Garber CE, Blissmer B, Deschenes MR, Franklin BA, Lamonte MJ, Lee IM, Nieman DC, Swain DP. American College of Sports Medicine position stand. Quantity and quality of exercise for developing and maintaining cardiorespiratory, musculoskeletal, and neuromotor fitness in apparently healthy adults: guidance for prescribing exercise. Med Sci Sports Exerc. 2011;43(7):1334-59.
- Geneen LJ, Moore RA, Clarke C, Martin D, Colvin LA, Smith BH. Physical activity and exercise for chronic pain in adults: an overview of Cochrane Reviews. The Cochrane database of systematic reviews. 2017;4:Cd011279.
- Gezondheidsraad. Beweegrichtlijnen 2017. Den Haag: Gezondheidsraad; 2017. Beschikbaar via: https://www.gezondheidsraad.nl/documenten/adviezen/2017/08/22/beweegrichtlijnen-2017. Geraadpleegd op 26 mei 2020.
- Globe G, Farabaugh RJ, Hawk C, Morris CE, Baker G, Whalen WM, Walters S, Kaeser M, Dehen M, Augat T. Clinical practice guideline: chiropractic care for low back pain. J Manipulative Physiol Ther. 2016;39(1):1-22.
- Gordon R, Bloxham S. A systematic review of the effects of exercise and physical activity on non-specific chronic low back pain. Healthcare (Basel, Switzerland). 2016;4(2).
- Hartvigsen J, Hancock MJ, Kongsted A, Louw Q, Ferreira ML, Genevay S, Hoy D, Karppinen J, Pransky G, Sieper J, Smeets RJ, Underwood M, Lancet Low Back Pain Series Working G. What low back pain is and why we need to pay attention. Lancet (London, England). 2018;391(10137):2356-67.
- Hodges PW, Richardson CA. Inefficient muscular stabilization of the lumbar spine associated with low back pain. A motor control evaluation of transversus abdominis. Spine. 1996;21(22):2640-50.
- Hoogeboom TJ, Kousemaker MC, van Meeteren NL, Howe T, Bo K, Tugwell P, Ferreira M, de Bie RA, van den Ende CH, Stevens-Lapsley JE. i-CONTENT tool for assessing therapeutic quality of exercise programs employed in randomised clinical trials. Br J Sports Med. 2020.
- Hori M, Hasegawa H, Takasaki H. Comparisons of hamstring flexibility between individuals with and without low back pain: systematic review with meta-analysis. Physiother Theory Pract. 2019:1-24.
- Kankaanpaa M, Taimela S, Laaksonen D, Hanninen O, Airaksinen O. Back and hip extensor fatigability in chronic low back pain patients and controls. Arch Phys Med Rehabil. 1998;79(4):412-7.
- Kendall KD, Schmidt C, Ferber R. The relationship between hip-abductor strength and the magnitude of pelvic drop in patients with low back pain. J Sport Rehabil. 2010;19(4):422-35.
- Krenn C, Horvath K, Jeitler K, Zipp C, Siebenhofer-Kroitzsch A, Semlitsch T. Management of non-specific low back pain in primary care – A systematic overview of recommendations from international evidence-based guidelines. Prim Health Care Res Dev. 2020;21:e64.
- Lin I, Wiles L, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PPB. What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. Br J Sports Med. 2019.
- Macedo LG, Saragiotto BT, Yamato TP, Costa LO, Menezes Costa LC, Ostelo RW, Maher CG. Motor control exercise for acute non-specific low back pain. The Cochrane database of systematic reviews. 2016;2:Cd012085.
- Malfliet A, Ickmans K, Huysmans E, Coppieters I, Willaert W, Bogaert WV, Rheel E, Bilterys T, Wilgen PV, Nijs J. Best evidence rehabilitation for chronic pain part 3: low back pain. JCM. 2019;8(7).
- Marich AV, Hwang CT, Salsich GB, Lang CE, van Dillen LR. Consistency of a lumbar movement pattern across functional activities in people with low back pain. Clin Biomech (Bristol, Avon). 2017;44:45-51.
- Mayer J, Mooney V, Dagenais S. Evidence-informed management of chronic low back pain with lumbar extensor strengthening exercises. Spine. 2008;8(1):96-113.
- Meng XG, Yue SW. Efficacy of aerobic exercise for treatment of chronic low back pain: a meta-analysis. Am J Phys Med Rehabil. 2015;94(5):358-65.
- North American Spine Society (NASS). Diagnosis and treatment of low back pain [Online]. 2020. Beschikbaar via: https://www.spine.org/Research-Clinical-Care/Quality-Improvement/Clinical-Guidelines. Geraadpleegd op 26 mei 2020.
- Ojha H, Masaracchio M, Johnston M, Howard RJ, Egan WE, Kirker K, Davenport TE. Minimal physical therapy utilization compared with higher physical therapy utilization for patients with low back pain: a systematic review. Physiother Theory Pract. 2020;36(11):1179-200.
- Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CC, Chenot JF, van Tulder M, Koes BW. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018;27(11):2791-803.
- Qaseem A, Wilt TJ, McLean RM, Forciea MA, Clinical Guidelines Committee of the American College of Physicians. Noninvasive treatments for acute, subacute, and chronic low back pain: a clinical practice guideline from the American College of Physicians. Ann Intern Med. 2017;166(7):514-30.
- Sadler SG, Spink MJ, Ho A, de Jonge XJ, Chuter VH. Restriction in lateral bending range of motion, lumbar lordosis, and hamstring flexibility predicts the development of low back pain: a systematic review of prospective cohort studies. BMC Musculoskelet Disord. 2017;18(1):179.
- Saragiotto BT, Maher CG, Yamato TP, Costa LO, Menezes Costa LC, Ostelo RW, Macedo LG. Motor control exercise for chronic non-specific low-back pain. The Cochrane database of systematic reviews. 2016(1):Cd012004.
- Scholtes SA, Gombatto SP, van Dillen LR. Differences in lumbopelvic motion between people with and people without low back pain during two lower limb movement tests. Clin Biomech (Bristol, Avon). 2009;24(1):7-12.
- Sorensen CJ, Johnson MB, Norton BJ, Callaghan JP, van Dillen LR. Asymmetry of lumbopelvic movement patterns during active hip abduction is a risk factor for low back pain development during standing. Hum Mov Sci. 2016;50:38-46.
- Stochkendahl MJ, Kjaer P, Hartvigsen J, Kongsted A, Aaboe J, Andersen M, Andersen MO, Fournier G, Hojgaard B, Jensen MB, Jensen LD, Karbo T, Kirkeskov L, Melbye M, Morsel-Carlsen L, Nordsteen J, Palsson TS, Rasti Z, Silbye PF, Steiness MZ, Tarp S, Vaagholt M. National Clinical Guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy. Eur Spine J. 2018;27(1):60-75.
- van Dillen LR, Lanier VM, Steger-May K, Wallendorf M, Norton BJ, Civello JM, Czuppon SL, Francois SJ, Roles K, Lang CE. Effect of motor skill training in functional activities vs strength and flexibility exercise on function in people with chronic low back pain: a randomized clinical trial. JAMA Neurol. 2020.
- van Wambeke P, Desomer A, Ailliet L, Berquin A, Demoulin C, Depreitere B, Dewachter J, Dolphens M, Forget P, Fraselle V, Hans G, Hoste D, Mahieu G, Michielsen J, Nielens H, Orban T, Parlevliet T, Simons E, Tobbackx Y, van Schaeybroeck P, van Zundert J, Vanderstraeten J, Vlaeyen J, Jonckheer P. Low back pain and radicular pain: assessment and management. Brussel: Belgian Health Care Knowledge Centre (KCE); 2017. Beschikbaar via: https://biblio.ugent.be/publication/8520932/file/8520933. Geraadpleegd op 26 mei 2020.
C.3 Gedragsgeoriënteerde behandeling
Overweeg gedragsgeoriënteerde behandeling om de fysieke activiteit en participatie te optimaliseren bij patiënten met dominante (psychosociale) prognostische factoren (zie A.2.4 ‘Etiologische en prognostische factoren’). Onder gedragsgeoriënteerde behandeling wordt verstaan operante conditionering (bijvoorbeeld ‘graded activity’), cognitieve gedragstherapie (bijvoorbeeld ‘exposure in vivo’) en respondente technieken (bijvoorbeeld ontspanningsoefeningen). Onder gedragstherapeutische behandeling worden in deze richtlijn ook technieken geschaard die voortkomen uit de gedragstherapie of hiermee samenhangen. Denk aan technieken die aangrijpen op de relatie tussen cognities, emoties en gedrag, die tot doel hebben de coping met pijn te veranderen, ‘Acceptance and Commitment Therapy’ (ACT), mindfulness en gesprekstechnieken, zoals ‘motivational interviewing’. Pijneducatie is een basaal onderdeel van ‘graded activity en exposure in vivo’ en is beschreven in C.1 ‘Voorlichting en (pijn)educatie’. Richt je gedragsgeoriënteerde behandeling op het bevorderen van beweeggedrag met, of ondanks pijn.
Overweeg de gedragsgeoriënteerde behandeling te personaliseren door deze specifiek te richten op de psychosociale prognostische factoren, zoals beschreven in de volgende tabel.
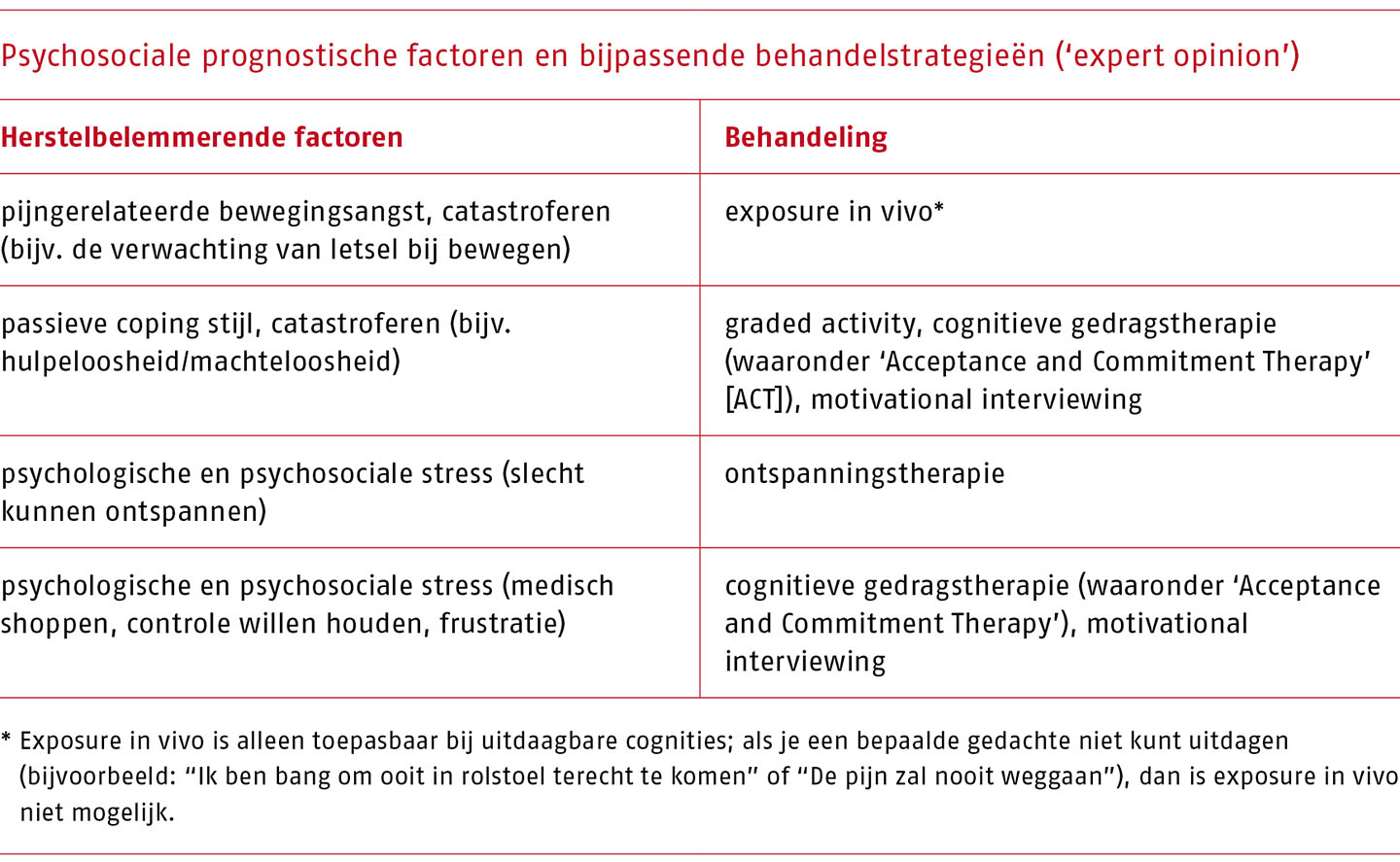
Bespreek de keuze van gedragsgeoriënteerde behandeling met de patiënt en sluit aan bij de behoeften, voorkeuren en mogelijkheden van de patiënt en bij de kennis en vaardigheden van jou als therapeut.
Voer alleen die vormen van gedragsgeoriënteerde behandeling uit waartoe je bekwaam en bevoegd bent. [De psychosomatisch fysio- en oefentherapeut heeft (onder andere) expertise in het toepassen van interventies bij patiënten met disfunctionele opvattingen over ziekte en/of ziektegedragingen en psychische stoornissen (zoals een depressie of angststoornis) met een negatieve invloed op het bewegend functioneren.]
Onderbouwing
Aanleiding
In de knelpuntanalyse werd aangegeven dat er behoefte is aan uitspraken over het nut van verschillende vormen van gedragsgeoriënteerde behandeling bij patiënten met lage rugpijn. In deze noot wordt een overzicht gegeven van de effectiviteit van gedragsgeoriënteerde behandelvormen en worden de overige overwegingen in kaart gebracht. De uiteindelijke aanbevelingen zijn tot stand gekomen op basis van de gegevens over de effectiviteit van de verschillende behandelvormen in combinatie met overige overwegingen.
Uitgangsvragen
- Worden gedragsgeoriënteerde behandelingen die worden uitgevoerd door een oefen- of fysiotherapeut aanbevolen?
- Welke vorm van gedragsgeoriënteerde behandeling wordt aanbevolen bij welke patiënt?
Onderzoek heeft aangetoond dat factoren als psychologische distress, pijngerelateerde bewegingsangst, depressieve gevoelens, passieve coping en negatieve verwachtingen over herstel of catastroferen invloed hebben op pijnbeleving en pijngewaarwording, verminderd fysiek functioneren en kwaliteit van leven (Lee 2015; Linton 2000; Wertli 2014). In de loop der jaren is het traditionele biomedische paradigma vervangen door het biopsychosociale paradigma waarin meer aandacht is voor de rol van psychologische en sociale factoren bij het ontstaan en voortduren van lage rugpijn. Deze paradigmashift in de benadering van patiënten met pijnklachten heeft ervoor gezorgd dat programma’s voor patiënten met chronische pijn zich meer en meer zijn gaan richten op het veranderen van gedachten en gedrag van de patiënt omtrent de pijn, met als doel fysieke activiteit en participatie te optimaliseren in plaats van pijn te verminderen.
Behandelvormen die zich richten op een andere manier van omgaan met pijnklachten worden aangeduid met gedragsgeoriënteerde interventies. Deze behandelvormen maken gebruik van operante (bijvoorbeeld ‘graded activity’), cognitieve (‘exposure in vivo’) en respondente leerprocessen (bijvoorbeeld ontspanningsoefeningen, mindfulness en elektromyografie biofeedbacktraining [EMG biofeedback]) (KNGF 2013). Onder gedragsgeoriënteerde behandelinterventies vallen ook interventies als ‘Acceptance and Commitment Therapy’ (ACT) en gesprekstechnieken (bijvoorbeeld ‘motivational interviewing’) (McCracken 2014). Pijneducatie, waaronder het anders leren omgaan met pijn en angst, zijn basale onderdelen van ‘graded activity’ en ‘exposure’ in vivo en is beschreven in C.1 ‘Voorlichting en (pijn)educatie’.
Methode
Voor de beantwoording van de uitgangsvraag is in overleg met de werkgroep gebruikgemaakt van literatuur die is geïdentificeerd op basis van een systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken. Deze zoekactie is aangevuld met informatie uit nationale richtlijnen voor lage rugpijn. De resultaten zijn op een narratieve wijze geanalyseerd en descriptief verwerkt. De aanbevelingen zijn tot stand gekomen op basis van het ‘GRADE Evidence-to-decision framework’ (Alonso-Coello 2016ab).
Conclusies op basis van de literatuur
Conclusies op basis van evidence-based richtlijnen van hoge methodologische kwaliteit
De multidisciplinaire richtlijnen van het ‘National Institute for Health and Care Excellence’ (NICE) en het ‘Belgian Health Care Knowledge Centre’ concluderen dat gedragsgeoriënteerde behandeling meerwaarde heeft in aanvulling op fysiotherapeutische of oefentherapeutische behandeling bij patiënten met lage rugpijn (De Campos 2017; Van Wambeke 2019). Er is geen bewijs voor de effectiviteit van geïsoleerde vormen van gedragsgeoriënteerde behandeling. Gedragsgeoriënteerde behandeling in combinatie met oefentherapie is mogelijk kosteneffectief ten opzichte van interventies zonder aandacht voor psychosociale factoren. Cognitieve gedragstherapie dient overwogen te worden voor personen met lage rugpijn, met of zonder radiculaire pijn, maar enkel als onderdeel van een multimodale behandeling met een begeleid oefenprogramma.
De richtlijn van de ‘American College of Physicians’ (ACP) beveelt voor mensen met chronische lage rugpijn (klachtenduur > 12 weken) (Qaseem 2017a) het volgende aan: op stressreductie gerichte mindfulness (redelijke bewijskracht), progressieve ontspanningstherapie, EMG-feedback, operante therapie en cognitieve gedragstherapie (lage bewijskracht).
Conclusies op basis van recente systematische literatuuronderzoeken
Een zoekstrategie (periode 2015-2020) naar systematische literatuuronderzoeken waarin de effectiviteit van gedragsgeoriënteerde behandelingen bij patiënten met lage rugpijn werd onderzocht én waarbij behandelingen geheel of in belangrijke mate waren uitgevoerd door fysiotherapeuten of andere paramedici leverde acht literatuuronderzoeken op (Baez 2018; Barbari 2019; Bostick 2017; Hajihasani 2019; Hall 2018; Mariano 2018; Van Erp 2019; Zhang 2019). In drie literatuuronderzoeken (Hall 2018; Van Erp 2019; Zhang 2019) waren alle gedragsgeoriënteerde behandelingen uitgevoerd door fysiotherapeuten en in de overige vijf literatuuronderzoeken waren deze geheel of in een belangrijke mate uitgevoerd door paramedici. Twee literatuuronderzoeken poolden de resultaten (Hall 2018; Zhang 2019), en de overige zes presenteerden een narratieve synthese van de geïncludeerde studies.
De literatuuronderzoeken vonden over het algemeen positieve effecten van gedragsgeoriënteerde behandeling (wel of niet in aanvulling op fysiotherapie) ten opzichte van diverse soorten controlebehandelingen, op pijn en/of fysiek functioneren op de korte en/of lange termijn. De effecten varieerden van klein en niet klinisch-relevant tot redelijk en klinisch relevant. De positieve effecten op pijn en fysiek functioneren leken minder duidelijk of inconsistent indien de gedragsgeoriënteerde behandeling werd vergeleken met een fysiek actieve behandeling. De effectiviteit van gedragsgeoriënteerde behandeling was gunstiger indien deze werd afgestemd op de patiënt. Meerdere onderzoekers gaven aan dat het belangrijk is dat fysiotherapeuten getraind zijn in het uitvoeren van gedragsgeoriënteerde behandelingen. Drie literatuuronderzoeken (Barbari 2019; Van Erp 2019; Zhang 2019) evalueerden de ongewenste effecten van gedragsgeoriënteerde behandeling. Zij concludeerden dat deze behandelingen niet vaak waren onderzocht, maar dat de kans op ongewenste effecten waarschijnlijk niet groot is en deze zelden of nooit ernstig zijn.
In twee literatuuronderzoeken (Hall 2018; Van Erp 2019) waarin de bewijskracht volgens de GRADE-methodiek werd onderzocht, concludeerden de onderzoekers dat de bewijskracht voor de effectiviteit van gedragsgeoriënteerde behandelingen redelijk tot hoog is. De werkgroep constateert echter dat er nog veel onzekerheden zijn. Zo zijn er weinig (grote) studies beschikbaar en is er onzekerheid in hoeverre resultaten van studies met elkaar vergeleken kunnen worden. Zo bevatten RCT’s een grote verscheidenheid aan behandelaars, behandelwijzen, en behandeluren en is het vaak onmogelijk valide meta-analyses uit te voeren. De resultaten van de acht literatuuronderzoeken dienen bovendien met enige terughoudendheid te worden beoordeeld, omdat ze alle een ‘critically low’ kwaliteit scoren volgens de AMSTAR 2-methode (Shea 2017).
Conclusies op basis van de overwegingen
Er is mogelijk een positief effect van gedragsgeoriënteerde behandeling op pijn en fysiek functioneren in aanvulling op oefentherapie bij patiënten met lage rugpijn met of zonder uitstraling in geval er dominante psychologisch herstelbelemmerende factoren aanwezig zijn. Doordat de bewijskracht overwegend laag is en de effecten variëren, acht de werkgroep een conditionele aanbeveling (‘overweeg’) voor het toepassen van gedragsgeoriënteerde behandeling op zijn plaats.
De praktijk
Fysio- en oefentherapeuten beïnvloeden dagelijks de gedachten en het gedrag van hun patiënten. Hierbij worden technieken en methoden gebruikt zoals educatie, ‘motivational interviewing’, het pijn-gevolgenmodel (Van Erp 2018), gedragslenzen (Elbers 2018), maar ook begrijpend luisteren, het inventariseren van de hulpvraag, geruststellen en het inspelen op iemands behoeften, of aan de patiënt laten zien en die laten ervaren wat mogelijk is. De mate van complexiteit bepaalt welke gedragsgeoriënteerde technieken of interventies geïndiceerd zijn. Bij profiel 1 en 2 volstaat een gedegen uitleg en focus op het biopsychosociaal model. Bij profiel 3 wordt in dit opzicht meer van de therapeut verwacht. Bij het inzetten van gedragsgeoriënteerde interventies zijn goede communicatieve vaardigheden cruciaal (Stewart 2018). Vanuit wederzijds vertrouwen kan de patiënt worden gemotiveerd tot bewegen en therapietrouw, en kan er worden toegewerkt naar het goed kunnen omgaan met de lage rugpijn en de gevolgen ervan (zelfmanagement), en naar het verwerven van het vermogen het leven te leiden zoals men dat zou willen in fysiek, sociaal en psychisch opzicht (eigen regie) (Du 2017; Oliveira 2012).
De werkgroep benadrukt het belang van het gebruik van vragenlijsten voor het in kaart brengen van de psychosociale factoren (zie B.3 ‘Meetinstrumenten’), om te voorkomen dat belangrijke herstelbelemmerende of -bevorderende factoren onderbelicht blijven, met negatieve gevolgen voor het klinisch redeneerproces en de behandelresultaten. Bovendien kunnen de vragenlijsten als ondersteuning worden gebruikt om het gesprek aan te gaan met de patiënt en het proces van bewustwording te bevorderen.
Tijdcontingent oefenprogramma
Bij het hervatten of uitbreiden van activiteiten wordt aanbevolen stapsgewijs fysiek functioneren en participatie te verbeteren met een tijdcontingent programma. Door het aanbieden van een gestructureerd programma waarin afspraken worden gemaakt over wat (welke activiteit), hoe (op welke manier precies), wanneer (op welke dagen en tijdstippen) en waar (op welke locatie) wordt gedaan, wordt de wijze en snelheid van opbouw niet (meer) gedicteerd door de mate van pijn die iemand ervaart. Door het loskoppelen van activiteiten en pijn leert de patiënt dat bewegen kan en positieve effecten sorteert. Dit kan ertoe leiden dat de patiënt vertrouwen in eigen kunnen opbouwt en plezier in bewegen (her)wint. Meer kennis, meer vaardigheden en een groter zelfvertrouwen ten aanzien van het omgaan met rugpijn motiveert de patiënt om op een andere wijze om te gaan met zijn klachten (zelfmanagement) en verantwoordelijkheid te nemen voor het verbeteren van het functioneren op de verschillende domeinen van ervaren gezondheid (Huber 2016) en kwaliteit van leven (eigen regie) (Köke 2014). Om te komen tot een succesvol stapsgewijs tijdcontingent programma is het van belang dat de patiënt actief participeert en betekenisvolle doelen formuleert en dat therapeut goed op de hoogte is van de motieven die de patiënt heeft als deze aan de behandeling begint (Veenhof 2006).
Het diagnostisch en behandelproces waarbij verandering van beweeggedrag centraal staat met een biopsychosociale insteek is beschreven in het ‘Oefentherapeutisch Diagnostiek en Interventie Model’ (ODIM) (VvOCM 2015). In de eerste lijn is er nog weinig onderzoek uitgevoerd naar de effectiviteit van gestructureerde stapsgewijze tijdcontingente oefenprogramma’s waarbij behandeldoelen zijn geformuleerd door de patiënt (Gardner 2019).
Welke behandelvorm bij welke patiënt?
Gedragsgeoriënteerde behandelingen binnen het domein van de fysio- en oefentherapeut bestaan uit een uitgebreid scala aan behandelmogelijkheden en theoretische concepten. De besproken drie richtlijnen en acht literatuuronderzoeken geven geen uitsluitsel over welke behandelvorm bij welke patiënt geïndiceerd is of over de gewenste behandelintensiteit. De indruk dat verschillende soorten gedragsgeoriënteerde behandelingen weinig of niet verschillen in effectiviteit bij patiënten met lage rugpijn wordt bevestigd in diverse andere systematische literatuuronderzoeken (Bunzli 2011; Chou 2017; Henschke 2010; Holden 2014; Lopez-de-Uralde-Villanueva 2016; Macedo 2008, Pardos-Gascón 2021; Richards 2013; Toomey 2016; Van der Giessen 2012).
Om de psychologische herstelbelemmerende factoren te inventariseren, exploreert de therapeut samen met de patiënt de samenhang tussen klachten, cognities, emoties en gedrag en sociale aspecten. De onderzoeksbevindingen, de behoefte, voorkeuren en mogelijkheden van de patiënt, in combinatie met de kennis en vaardigheden van de therapeut, zijn bepalend voor de uiteindelijke keuze. Hierbij moet men zich realiseren dat lage rugpijn een multifactorieel biopsychosociaal pijnsyndroom is en diverse processen kunnen leiden tot klachtenvermindering, gedragsverandering en toename van interne zelfregulatie. Hoe hoger het niveau van complexiteit, des te noodzakelijker is het verwijzen naar en samenwerken met andere hulpverleners zoals huisarts, psychosomatisch fysio- en oefentherapeut en psycholoog.
Literatuur
Om de uitgangsvraag te kunnen beantwoorden, is de volgende onderzoeksvraag geformuleerd:
- Worden gedragsgeoriënteerde behandelingen uitgevoerd door een oefen- of fysiotherapeut eventueel in aanvulling op een actieve behandeling aanbevolen bij patiënten met lage rugklachten met of zonder uitstraling ter vermindering van pijn, en verbetering van fysiek functioneren en kwaliteit van leven?
Onder gedragsgeoriënteerde behandelingen worden verstaan operante conditionering (bijvoorbeeld ‘graded activity’), cognitieve gedragstherapie (bijvoorbeeld exposureoefeningen) en respondente technieken (bijvoorbeeld ontspanningsoefeningen). Onder gedragstherapeutische behandeling worden in deze richtlijn ook technieken geschaard die voortkomen uit de gedragstherapie of hiermee samenhangen. Bijvoorbeeld technieken die aangrijpen op de relatie tussen cognities, emoties en gedrag en tot doel hebben de coping met pijn te veranderen zoals, ‘Acceptance and Commitment Therapy’ (ACT), gesprekstechnieken(bijvoorbeeld ‘motivational interviewing’) en vormen van pijneducatie. Pijneducatie is beschreven in C.1 ‘Voorlichting en (pijn)educatie’.
Voor de uitwerking van deze uitgangsvraag is in overleg met werk- en klankbordgroep gebruikgemaakt van evidence-based richtlijnen van hoge methodologische kwaliteit die een uitspraak doen met betrekking tot gedragsgeoriënteerde en/of cognitief-gedragsmatige benaderingen, namelijk:
- de Britse (multidisciplinaire) richtlijn ‘Low back pain and sciatica in over 16s: assessment and management’ die is gepubliceerd door het ‘National Institute for Health and Care Excellence’ (NICE) (De Campos 2017);
- de richtlijn van het ‘Belgian Health Care Knowledge Centre’ (het Federaal Kenniscentrum voor de Gezondheidszorg; KCE) (Van Wambeke 2019) die in het Vlaams, Frans en Engels is verschenen;
- de richtlijn van het ‘American College of Physicians’ (Qaseem 2017).
De informatie uit deze richtlijnen is aangevuld met informatie uit systematische reviews die soms ook ten grondslag lagen aan die richtlijnen, en met bronnen uit referentielijsten van deze richtlijnen en bronnen van deze reviews. Bovendien is een systematische zoekactie uitgevoerd naar recente systematische literatuuronderzoeken (zie A.1 ‘Inleiding’).
De systematische zoekactie is uitgevoerd op 14 april 2020 door een informatiespecialist (drs. J.W. Schoones, Leids Universitair Medisch Centrum) in PubMed, MEDLINE, Embase, Emcare, Web of Science en de Cochrane Library voor de periode 1 januari 2015 tot 14 april 2020. Om uitspraken te kunnen doen over de effectiviteit van gedragsgeoriënteerde behandelingen die worden uitgevoerd door een oefen- of fysiotherapeut zijn reviews geselecteerd die zich specifiek richten op RCT’s en waarbij de behandeling met name (≥ 50%) was uitgevoerd door een oefen- of fysiotherapeut of een andere paramedicus (evt. in teamverband). Alleen RCT’s die voor een groot deel (≥ 50%) waren uitgevoerd in de eerste lijn of op de poliklinische afdeling van een ziekenhuis kwamen in aanmerking voor inclusie. Ook moesten zij gegevens bevatten over een of meer van de volgende uitkomstvariabelen; pijnintensiteit, fysiek functioneren, kwaliteit van leven, cognitief-gedragsmatige variabelen (bijvoorbeeld bewegingsangst, catastroferen, modificeren van maladaptief gedrag), werkgerelateerde uitkomsten of ongewenste effecten. Reviews waren niet geschikt indien de behandeling in de experimentele groep bestond uit voorlichting en pijneducatie, omdat deze interventie apart besproken is in C.1 ‘Voorlichting en (pijn)educatie’.
Resultaten uit de richtlijnen
De Britse (multidisciplinaire) richtlijn ‘Low back pain and sciatica in over 16s: assessment and management’ is gepubliceerd door het ‘National Institute for Health and Care Excellence’ (NICE) en richt zich op lage rugpijn met of zonder uitstraling (De Campos 2017). De richtlijn onderzocht de kosteneffectiviteit van gedragsgeoriënteerde behandelingen, met als cruciale uitkomstmaten pijn, fysieke activiteit, kwaliteit van leven en psychologische distress. Belangrijke uitkomsten waren > 30 verbetering op pijn of fysieke activiteit, ongewenste effecten en zorgkosten. De richtlijn includeerde 21 RCT’s. De NICE-richtlijn onderzocht ‘mindfulness’ (3 RCT’s), gedragsmatige behandeling (2 RCT’s EMG-biofeedback, 3 RCT’s operante benadering), cognitieve therapie (3 RCT’s), cognitief-gedragsmatige behandeling (10 RCT’s) en ‘Acceptance and Commitment Therapy’ (0 RCT’s). Drie RCT’s onderzochten oefentherapie in combinatie met cognitief-gedragsmatige behandeling (2 RCT’s) of gedragstherapie (1 RCT). Drie RCT’s onderzochten de kosteneffectiviteit van cognitief-gedragsmatige behandeling.
De behandelingen werden gegeven door psychologen of professionals in de gezondheidzorg, zoals huisartsen en fysiotherapeuten die hiervoor een aanvullende scholing hadden gevolgd. De gedragsgeoriënteerde behandelingen in de RCT’s werden zelden als monotherapie onderzocht, maar waren over het algemeen onderdeel van een samengestelde behandeling met verschillende elementen. Bijna alle studies includeerden zowel patiënten met zonder uitstraling. De lengte van behandelingen varieerde van drie weken tot een jaar. Controlebehandelingen bestonden uit sham gedragsgeoriënteerde behandelingen, ‘usual care’ of wachtlijst. Overtuigend bewijs voor het aanbieden van een specifieke gedragsgeoriënteerde behandeling is er niet, zo stelt de richtlijn. Wel zijn er aanwijzingen dat deze behandelingen meerwaarde hebben indien ze gecombineerd worden met andere behandelvormen, zoals oefentherapie.
Verder is het aannemelijk dat cognitieve gedragstherapie kosteneffectief is als onderdeel van een multidisciplinair programma of in combinatie met oefentherapie. Voor deze laatste conclusie is weinig bewijs, maar hierbij is meegewogen dat onderbehandeling van patiënten met chronische pijn en psychosociale stress mogelijk leiden tot een groter zorggebruik en hogere kosten. De NICE-richtlijn geeft aan dat gedragsgeoriënteerde behandelingen door fysio- en oefentherapeuten (‘psychologically informed physiotherapy’) zich met name moeten richten op patiënten met chronische pijn en psychosociale stress en niet op patiënten met psychische stoornissen.
De Belgische ‘Klinische richtlijn rond lage rugpijn en radiculaire pijn’ beschrijft een multidisciplinair zorgpad voor mensen met lage rugpijn met of zonder radiculaire pijn (Van Wambeke 2019). De richtlijn baseert aanbevelingen grotendeels op de richtlijn die het NICE heeft gepubliceerd, maar de ontwikkelaars van de richtlijn voerden ook zelf literatuuronderzoek uit naar bestaande zorgpaden en systematische reviews. De richtlijn beveelt aan om cognitieve gedragstherapie te overwegen ter behandeling van lage rugpijn (met of zonder radiculaire pijn), maar enkel als onderdeel van een multimodale behandeling met een begeleid oefenprogramma. De sterkte van de aanbeveling werd aangeduid als zwak en het niveau van bewijs matig tot zeer laag.
De richtlijn van de ‘American College of Physicians’ (ACP) is bedoeld voor mensen met lage rugpijn met of zonder radiculaire pijn en symptomatische spinale stenose (Qaseem 2017). De richtlijn onderzocht de effectiviteit van onder andere EMG-feedback, gedragstherapie en cognitieve gedragstherapie, oplossingsgerichte therapie, copingtechnieken, verbeelding, ontspanningstherapie en mindfulnesstherapie die op een systematische wijze waren gepubliceerd in gerandomiseerde studies en systematische reviews. Voor mensen met chronische lage rugpijn (klachtenduur > 12 weken) worden de volgende behandelingen aanbevolen: mindfulness gericht op stressreductie (redelijke bewijskracht), progressieve ontspanningstherapie, EMG-feedback, operante therapie en cognitieve gedragstherapie therapie (lage bewijskracht). Voor mensen met een klachtenduur van minder dan 12 weken werden geen aanbevelingen geformuleerd.
Een overzicht van de kenmerken van de geselecteerde richtlijnen is opgenomen in de volgende tabel.
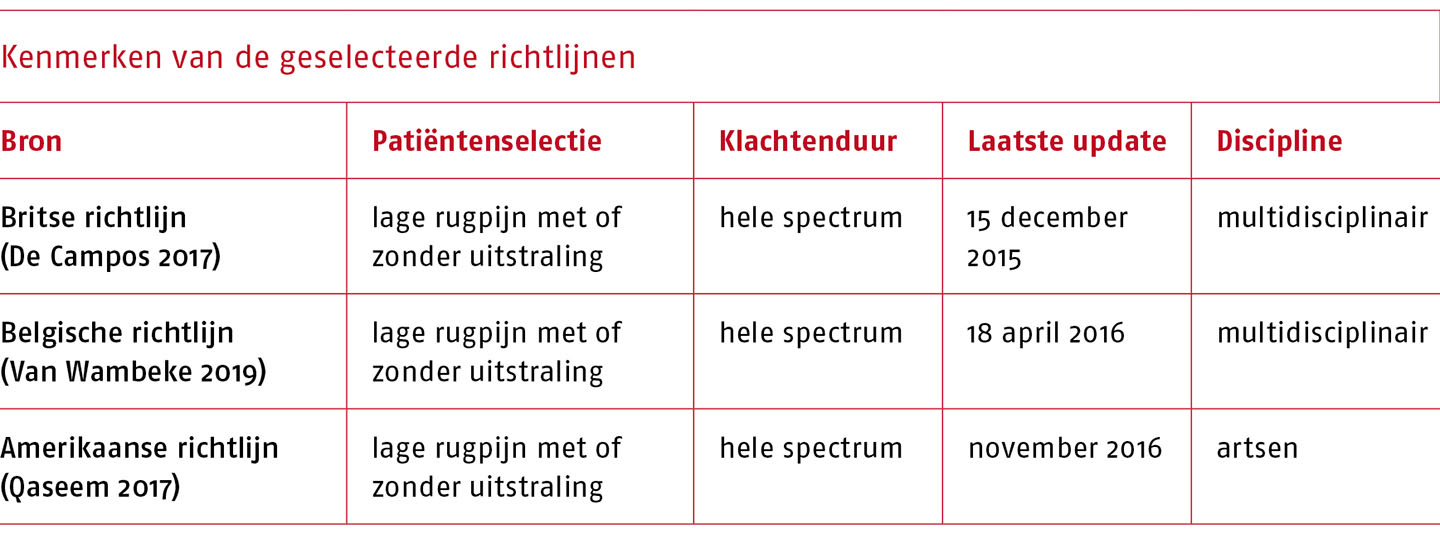
Resultaten uit de reviews
De door de werkgroep uitgevoerde systematische zoekactie over de periode 1 januari 2015 tot 14 april 2021 leverde 2439 unieke treffers op. Na een selectie op titel en abstract op trefwoorden (bijlage C.3-2 (opent in nieuw tabblad)) bleven er 444 reviews over. Na bestudering van de titels en samenvattingen bleven er 33 reviews over en na de volledige bestudering van de reviews acht (Baez 2018; Barbari 2019; Bostick 2017; Hajihasani 2019; Hall 2018; Mariano 2018; Van Erp 2019; Zhang 2019) (zie bijlage C.3-1 en C.3-3 (opent in nieuw tabblad) voor het stroomdiagram en de exclusietabel van dit proces).
De referenties van de geselecteerde reviews werden gescreend op potentiële reviews die niet waren geïdentificeerd met de systematische zoekactie. Dit leverde geen aanvullende reviews op. Drie reviews hadden alleen RCT’s geselecteerd waarbij de gedragsgeoriënteerde behandelingen waren uitgevoerd door een fysiotherapeut, één review ging alleen over gedragsgeoriënteerde behandelingen die niet mochten zijn uitgevoerd door een psycholoog, en vier reviews waarbij verschillende hulpverleners betrokken waren. Zie bijlage C.3-7 en bijlage C.3-8 (opent in nieuw tabblad) voor de kenmerken van de geïncludeerde studies en een overzicht van de bewijskracht en effectiviteit per uitkomstmaat.
Systematische reviews waarbij de fysiotherapeut de gedragsgeoriënteerde behandeling uitvoerde
Hall (2018) includeerde vijf studies waarin de effectiviteit van cognitieve gedragstherapie werd onderzocht bij patiënten met acute, subacute en chronische lage rugpijn. In alle studies werd de experimentele behandeling vergeleken met een andere behandelvorm (fysiotherapie, educatie, of advisering over zelfmanagement en oefeningen). Behandelingen werden uitgevoerd in groepsverband (2 RCT’s), individueel (2 RCT’s) of individueel in combinatie met groepsbehandeling (1 RCT); alle behandelingen vonden plaats in de eerste lijn. Vier studies kwamen in aanmerking voor een meta-analyse. De beoordeling van bewijskracht werd uitgevoerd volgens de GRADE-methodiek. Het bleek dat cognitieve gedragstherapie effectiever is dan controlebehandelingen op pijn (SMD -0,21 [95%BI -0,33 tot -0,09]) en op fysiek functioneren (SMD -0,19 [95%BI -0,32 tot -0,07]) op de lange termijn (> 12 maanden) met een hoge bewijskracht. De effecten waren echter klein en niet klinisch-relevant. Voor kwaliteit van leven was er geen verschil met controlebehandelingen (SMD -0,06 [95%BI -0,18 tot 0,07]) op lange termijn met een redelijke bewijskracht.
Van Erp (2019) includeerde zeven studies waarin de effectiviteit van een biopsychosociale benadering werd onderzocht bij patiënten met chronische lage rugpijn. In alle studies werd de experimentele behandeling vergeleken met een andere behandelvorm (fysiotherapie, educatie en advisering of manuele therapie plus oefeningen). Behandelingen werden individueel uitgevoerd (5 RCT’s) of individueel in combinatie met groepsbehandeling (2 RCT’s); alle behandelingen vonden plaats in de eerste lijn (7 RCT’s). Er werd geen meta-analyse uitgevoerd. De beoordeling van bewijskracht werd uitgevoerd volgens de GRADE-methodiek. De auteurs concludeerden dat een biopsychosociale benadering effectiever is dan alleen educatie/advisering op pijn en fysiek functioneren op korte (< 3 maanden), middellange (3-12 maanden) en lange termijn (> 12 maanden) met een redelijke bewijskracht (n = 3). Een biopsychosociale benadering bleek niet effectiever dan fysiek actieve behandelingen op pijn en fysiek functioneren op korte, middellange en lange termijn met een lage bewijskracht (n = 4).
Zhang (2019) includeerde 13 studies waarin de effectiviteit werd onderzocht van een gedragsgeoriënteerde psychologische benadering die fysiotherapeuten in groepsverband gaven aan patiënten met chronische LRP. Behandelingen werden uitgevoerd in de eerste lijn (9 RCT’s) en in de tweede lijn (4 RCT’s). De experimentele behandeling werd vergeleken met usual care of wachtlijst (4 RCT’s) en met een actieve behandelvorm (9 RCT’s). In een meta-analyse waarbij de experimentele behandeling werd vergeleken met usual care of wachtlijst (4 RCT’s) was de experimentele behandeling klinisch-relevant effectiever op pijn op korte (< 6 maanden, SMD -0,33 [95%BI -0,50 tot -0,15]), middellange (6-12 maanden, SMD -0,33 [95%BI -0,48 tot -0,18]) en lange termijn (> 12 maanden, SMD -0,34 [95%BI -0,52 tot -0,16]). In een tweede meta-analyse, waarin de experimentele behandeling werd vergeleken met een actieve behandeling (9 RCT’s), was de experimentele behandeling alleen significant (maar niet klinisch-relevant) effectiever op pijn op lange termijn (> 12 maanden, SMD -0,18 [95%BI -0,35 tot -0,01]).
Systematische reviews waarbij in een groot deel van de studies (≥ 50%) een fysiotherapeut of een andere paramedicus de gedragsgeoriënteerde behandeling uitvoerde
Bostick (2017) includeerde 11 studies waarin de effectiviteit werd onderzocht van psychologisch georiënteerde behandelingen die ‘niet-psychologen’ gaven aan patiënten met acute, subacute en chronische LRP. De onderzoekers concludeerden dat psychologische behandelingen die ‘niet-psychologen’ gaven een licht positief effect hebben op lage rugpijn en fysiek functioneren.
Baez (2018) includeerde vijf studies waarin de effectiviteit van cognitief-functionele of -gedragsmatige behandeling en/of psycho-educatie en/of ‘fear-avoidance based’ technieken werd onderzocht op het verminderen van ‘fear-avoidance beliefs’ en bewegingsangst bij patiënten met acute, subacute en chronische LRP. ‘Fear-avoidance beliefs’ zijn disfunctionele gedachten over pijn en angst voor pijn, en kinesiofobie is een irrationele angst voor bewegingen of angst om opnieuw letsel op te lopen. Cognitief-functionele behandeling richt zich op het trainen en integreren van functionele activiteiten die een patiënt vermijdt in het dagelijks leven. In twee van de vijf RCT’s vonden de onderzoekers significante en klinisch-relevante verbeteringen op ‘fear-avoidance beliefs’ ten gunste van cognitief-gedragsmatige behandelingen en/of psycho-educatie. De onderzoekers concludeerden dat er weinig en inconsistent bewijs is voor de effectiviteit van patiëntgeoriënteerde cognitief-gedragsmatige behandeling en/of psychoeducatie door revalidatiespecialisten voor het behandelen van fear-avoidance beliefs.
Barbari (2019) includeerde 24 studies waarin de effectiviteit van communicatieve en educatieve strategieën werd onderzocht bij patiënten met chronische LRP. De onderzoekers concludeerden dat cognitief-gedragsmatige behandeling, pijneducatie en ‘graded exposure’ de effectiefste behandelingen zijn voor het veranderen van (maladaptief) gedrag en de naleving van oefeningen. ‘Mindfulness-based stress reduction’, ‘graded activity’ en behandelingen die zijn gericht op zelfmanagement en coaching zijn kortdurend of helemaal niet effectief.
Hajihasani (2019) includeerde 10 studies waarin de effectiviteit van operante, respondente en cognitieve behandelstrategieën plus fysiotherapie versus fysiotherapie werd onderzocht bij patiënten met chronische LRP. De onderzoekers concludeerden dat operante, respondente en cognitieve behandelstrategieën in aanvulling op fysiotherapie mogelijk leiden tot vermindering van pijn en verbetering van fysiek functioneren en kwaliteit van leven, maar er waren geen aanwijzingen dat deze benaderingen leidden tot vermindering van depressie.
Mariano (2018) includeerde zes studies waarin de effectiviteit van cognitief-gedragstherapeutische behandelingen werd onderzocht bij patiënten met subacute LRP (klachtenduur 7-12 weken). De onderzoekers vonden een grote verscheidenheid aan behandelaars, behandelwijzen, en behandelduur en concludeerden dat de effectiviteit van cognitief-gedragsmatige behandelingen nog niet adequaat is onderzocht bij patiënten met SALRP.
De resultaten van de acht reviews dienen met enige terughoudendheid te worden beoordeeld, omdat ze allen een cruciaal lage kwaliteit scoren op AMSTAR 2 (Shea 2017) (zie bijlage C.3-5 en C.3-6 (opent in nieuw tabblad) voor de kenmerken van de geïncludeerde studies en een overzicht van de bewijskracht en effectiviteit per uitkomstmaat).
Overwegingen
Voor de beantwoording van de uitgangsvraag worden in het proces van literatuur naar aanbeveling behalve de literatuur ook andere overwegingen meegenomen. Samen bepalen zij de richting en sterkte van de aanbeveling.
De beoordeling van overwegingen en de toelichting daarop worden weergegeven in bijlage C.3-4 (opent in nieuw tabblad).
Uitkomstmaten
De effectiviteit van gedragsgeoriënteerde behandelingen wordt in RCT’s en systematische reviews in belangrijke mate beoordeeld op het verminderen van pijn en het verbeteren van fysiek functioneren. Echter, bij een eenzijdige focus op pijn en fysiek functioneren wordt de effectiviteit van deze behandelvorm mogelijk onderschat en blijven de onderlinge verschillen tussen de behandelmethoden onder de oppervlakte. Bij gedragsgeoriënteerde behandelingen geven patiënten vaak aan dat ze niet minder pijn ervaren of beter fysiek functioneren, maar dat ze bijvoorbeeld beter met de pijn om kunnen gaan, er acceptatie van de situatie is ontstaan, en er meer ruimte is ontstaan voor helpende gedachten en het ondernemen van waardevolle acties. Deze veranderingen in cognities en gedrag kunnen vervolgens leiden tot meer bewegen en een grotere therapietrouw, doordat barrières om te bewegen zijn verminderd of weggenomen.
De keuze van de behandelvorm
Meer kennis of een psychologische factor een mediërende of modererende variabele kan helpen om de vraag ‘Welke vorm van gedragsgeoriënteerde behandeling wordt aanbevolen bij welke patiënt?’ beter te kunnen beantwoorden (Lee 2015). Een mediatorvariabele heeft invloed op de causale relatie tussen de behandeling en het resultaat. Dit betekent dat een verandering van de mediatorvariabele gedurende een behandeling het resultaat beïnvloedt, waarbij de variabele wel of niet interacteert met de gegeven behandeling (Pincus 2011). Hoewel meer onderzoek nodig is, zijn er aanwijzingen dat variabelen als zelfeffectiviteit, catastroferen, bewegingsangst, psychologische distress en gedachten over pijn belangrijke mediatorvariabelen zijn (Lee 2015, 2016). Resultaten van therapie worden dan mede bepaald door de mate van verandering van deze variabelen tijdens de behandeling. Zo kan oefentherapie effectief zijn ter vermindering van pijn bij mensen bij wie tegelijkertijd de psychologische distress daalt, maar heeft dezelfde behandeling minder of geen effect bij mensen bij wie dit niet het geval is. Deze bevindingen onderbouwen de theorie dat verschillende soorten gedragsgeoriënteerde behandelingen via eenzelfde set van mediatorvariabelen tot dezelfde resultaten leiden en niet verschillen in effectiviteit. Het is ook een verklaring voor het feit dat er diverse modellen ontwikkeld zijn voor de manier waarop psychologische factoren met elkaar verbonden zijn en elkaar beïnvloeden. Een van de modellen is het ‘fear-avoidance model’, dat verklaart hoe catastroferen kan leiden tot ‘fear-avoidance beliefs’, fysiek disfunctioneren, depressie en een verlaagde belastbaarheid (Vlaeyen 2000).
Een psychologische factor kan ook een modererende variabele zijn. Een moderatorvariabele specificeert voor welke patiënt en onder welke condities de behandeling effectief is. De moderatorvariabele wordt gemeten op baseline en hangt specifiek samen met de gegeven behandeling (Pincus 2011). Resultaten van een systematisch review suggereren dat bewegingsangst een moderatorvariabele is (Wertli 2014). Zo is er bij patiënten met kortdurende klachten (< 6 maanden) redelijke bewijskracht dat behandelingen ter vermindering van bewegingsangst bij patiënten met bewegingsangst op baseline effectiever zijn dan behandelingen die hier geen specifieke aandacht aan besteden (Wertli 2014). Dezelfde auteurs vonden voor patiënten met langdurende klachten (> 6 maanden) minder consistente resultaten met een lage bewijskracht. De auteurs verklaren dit verschil doordat zij verwachten dat cognities en gedrag bij patiënten met langer durende klachten minder makkelijk te veranderen zijn dan bij patiënten met kortdurende klachten. De auteurs suggereren dat bij patiënten zonder bewegingsangst of met lage scores op bewegingsangst trainingsprogramma’s met specifieke aandacht voor bewegingsangst overbodig zijn.
Implementatie
Implementatie van gedragsgeoriënteerde behandelingen wordt mogelijk gehinderd door een gebrek aan kennis over de mogelijkheden van gedragsgeoriënteerde programma’s bij een deel van de clinici (Kunstler 2018), het gebrek aan vaardigheden om deze behandelmethoden toe te passen en het gebrek aan de volledige acceptatie en integratie van het biopsychosociale model in het therapeutisch handelen (Kunstler 2018; Louw 2021). In de basisopleiding van fysio- en oefentherapie worden de principes van tijdcontingente benadering, ‘motivational interviewing’ en coachen op gedragsverandering onderwezen. Toch ervaart de gemiddelde fysio- en oefentherapeut een gebrek aan vaardigheden en vertrouwen als drempel voor het succesvol aanbieden van gedragsgeoriënteerde behandelingen en wordt er aangegeven dat aanvullende scholing noodzakelijk is (Hutting 2020; Synnott 2015). Keefe (2018) geeft aan dat het onduidelijk is op welke wijze therapeuten geschoold dienen te worden in gedragsgeoriënteerde benaderingen en over welke competenties een psychosomatisch therapeut moet beschikken.
Voor de Nederlandse psychosomatische fysio- en oefentherapeuten bestaan er zeer uitgebreide beroepsprofielen. Praktisch is het echter niet mogelijk om alle fysio- en oefentherapeuten op te leiden tot psychosomatisch therapeut. De noodzaak van aanvullende scholing is ook afhankelijk van de setting waarin de therapeut werkt. In de tweede en derde lijn is er vaak ondersteuning vanuit psychosomatische therapeuten, maatschappelijk werkers en psychologen die een belangrijk deel van de gedragsgeoriënteerde behandelingen kunnen uitvoeren, en therapeuten kunnen ondersteunen en coachen. Deze ondersteuning ontbreekt veelal in de eerste lijn. Ook zijn er bepaalde vormen van gedragsgeoriënteerde behandeling die beduidend meer scholing vergen (bijvoorbeeld cognitief-gedragsmatige therapie) of juist minder (bijvoorbeeld progressieve spierontspanning volgens Jacobson).
Implementatie van gedragsgeoriënteerde behandeling kan ook verhinderd worden als de verwachtingen van de patiënt niet overeenkomen met de wijze waarop de therapeut de klachten benadert. De patiënt kan ervan overtuigd zijn dat de rugklachten uitsluitend verklaarbaar zijn vanuit een biomechanisch model en/of sterk geloven in de kwetsbaarheid van de rug en dat deze beschermd moet worden. Hoewel dergelijke gedachten een goede reden kunnen zijn voor pijneducatie en gedragsgeoriënteerde behandeling kunnen ze zeer dominant zijn en de ingang naar een biopsychosociale insteek tegenhouden. De behandelaar moet er rekening mee houden dat patiënten negatief en incidenteel zelfs agressief kunnen reageren op het voorstel de klachten te verklaren vanuit het biopsychosociale model en te behandelen middels gedragsgeoriënteerde behandeling. Bij dergelijke afwerende reacties is het belangrijk open te staan voor de emoties en gedachten van de patiënt en deze te erkennen. Door empathisch te luisteren en door vragen te stellen, kan men het vertrouwen van de patiënt winnen en kan een behandelplan worden ontwikkeld waarin beide partijen zich kunnen vinden (Holt 2018).
Samenhang tussen pijn en de verschillende biologische, psychologische en sociale factoren
De mate van complexiteit en dominantie van psychosociale factoren bepalen, samen met pijn, algehele gezondheid en context, de mate waarin cognitief gedragstherapie wordt toegepast. Hiertoe dient de therapeut te onderzoeken in hoeverre psychologische factoren samenhangen met andere mogelijke oorzaken van pijn. Tousignant-Laflamme (2017) en Walton (2018) maken onderscheid tussen vijf oorzaken (‘drivers’) van pijn:
- cognitief-emotioneel (bijvoorbeeld ‘painavoidant’ of ‘painpersistent’);
- nociceptief (actieve of dreigende weefselschade bijvoorbeeld als gevolg van een zeer lage belastbaarheid of een verstoorde motorische controle);
- verstoringen in het zenuwstelsel (bijvoorbeeld neuropathische pijn en pijn als gevolg van centrale sensitisatie);
- comorbiditeit en
- contextueel (bijvoorbeeld beperkte financiële middelen en lage werksatisfactie).
- Ainpradub K, Sitthipornvorakul E, Janwantanakul P, van der Beek AJ. Effect of education on non-specific neck and low back pain: A meta-analysis of randomized controlled trials. Man Ther. 2016;22:31-41.
- Almeida MO, Yamato TP, Parreira P, Costa LOP, Kamper S, Saragiotto BT. Overall confidence in the results of systematic reviews on exercise therapy for chronic low back pain: a cross-sectional analysis using the Assessing the Methodological Quality of Systematic Reviews (AMSTAR) 2 tool. Braz J Phys Ther. 2020;24(2):103-17.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schunemann HJ, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016a;353:i2089.
- Alonso-Coello P, Schunemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016b;353:i2016.
- Anheyer D, Haller H, Barth J, Lauche R, Dobos G, Cramer H. Mindfulness-based stress reduction for treating low back pain: a systematic review and meta-analysis. Ann Intern Med. 2017;166(11):799-807.
- Baez S, Hoch MC, Hoch JM. Evaluation of cognitive behavioral interventions and psychoeducation implemented by rehabilitation specialists to treat fear-avoidance beliefs in patients with low back pain: a systematic review. Arch Phys Med Rehabil. 2018;99(11):2287-98.
- Barbari V, Storari L, Ciuro A, Testa M. Effectiveness of communicative and educative strategies in chronic low back pain patients: a systematic review. Patient Educ Couns. 2019.
- Bostick GP. Effectiveness of psychological interventions delivered by non-psychologists on low back pain and disability: a qualitative systematic review. Spine. 2017;17(11):1722-8.
- Bunzli S, Gillham D, Esterman A. Physiotherapy-provided operant conditioning in the management of low back pain disability: A systematic review. [review]. Phys Res Int. 2011;16(1):4-19.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt ED. Nonpharmacologic therapies for low back pain: a systematic review for an American College of Physicians clinical practice guideline. Ann Intern Med. 2017;166(7):493-505.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- Du S, Hu L, Dong J, Xu G, Chen X, Jin S, Zhang H, Yin H. Self-management program for chronic low back pain: A systematic review and meta-analysis. Patient Educ Couns. 2017;100(1):37-49.
- Elbers S, Hermsen S, Bloemen M, Renes R, Wittink H. Gedragslenzen: theorie en toepassing. Een nieuw perspectief op gedragsverandering in de fysiotherapie. FysioPraxis. 2018;27(1):6.
- Gardner T, Refshauge K, McAuley J, Hubscher M, Goodall S, Smith L. Combined education and patient-led goal setting intervention reduced chronic low back pain disability and intensity at 12 months: a randomised controlled trial. Br J Sports Med. 2019;53(22):1424-31.
- Garg S, Garg D, Turin TC, Chowdhury MF. Web-based interventions for chronic back pain: a systematic review. J Med Int Res. 2016;18(7):e139.
- Garland L, Jones G. Effectiveness of graded exercise & graded exposure for chronic nonspecific low back pain: A rapid review. Pain Rehabil. 2019;2020(48):30-6.
- Hajihasani A, Rouhani M, Salavati M, Hedayati R, Kahlaee AH. The influence of cognitive behavioral therapy on pain, quality of life, and depression in patients receiving physical therapy for chronic low back pain: a systematic review. PM R. 2019;11(2):167-76.
- Hall A, Richmond H, Copsey B, Hansen Z, Williamson E, Jones G, Fordham B, Cooper Z, Lamb S. Physiotherapist-delivered cognitive-behavioural interventions are effective for low back pain, but can they be replicated in clinical practice? A systematic review. Disabil Rehabil. 2018;40(1):1-9.
- Hasenbring MI, Pincus T. Effective reassurance in primary care of low back pain: what messages from clinicians are most beneficial at early stages? Clin J Pain. 2015;31(2):133-6.
- Hazlett-Stevens H, Singer J, Chong A. Mindfulness-based stress reduction and mindfulness-based cognitive therapy with older adults: a qualitative review of randomized controlled outcome research. Clinical Gerontologist. 2019;42(4):347-58.
- Henschke N, Ostelo RW, van Tulder MW, Vlaeyen JW, Morley S, Assendelft WJ, Main CJ. Behavioural treatment for chronic low-back pain. Cochrane database of systematic reviews (Online). 2010;7(pp CD002014), 2010. Date of Publication: 2010.).
- Holden J, Davidson M, O’Halloran PD. Health coaching for low back pain: a systematic review of the literature. Int J Clin Pract. 2014;68(8):950-62.
- Holt N, Mansell G, Hill JC, Pincus T. Testing a model of consultation-based reassurance and back pain outcomes with psychological risk as moderator: a prospective cohort study. Clin J Pain. 2018;34(4):339-48.
- Huber M, van Vliet M, Giezenberg M, Winkens B, Heerkens Y, Dagnelie PC, Knottnerus JA. Towards a ‘patient-centred’ operationalisation of the new dynamic concept of health: a mixed methods study. BMJ Open. 2016;6(1):e010091.
- Hutting N, Oswald W, Staal JB, Heerkens YF. Self-management support for people with non-specific low back pain: A qualitative survey among physiotherapists and exercise therapists. Musculoskelet Sci Pract. 2020;50:102269.
- Keefe FJ, Main CJ, George SZ. Advancing psychologically informed practice for patients with persistent musculoskeletal pain: promise, pitfalls, and solutions. Phys Ther. 2018;98(5):398-407.
- Keogh A, Tully MA, Matthews J, Hurley DA. A review of behaviour change theories and techniques used in group based self-management programmes for chronic low back pain and arthritis. Man Ther. 2015;20(6):727-35.
- Köke AJA, Hilberdink S, Hilberdink WKHA, Reneman MF, Schoffelen T, van Heeringen-de Groot D, Wittink H. KNGF-standaard Beweeginterventie chronische pijn. 2014.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn lage rugpijn. Amersfoort: KNGF; 2013.
- Kunstler BE, Cook JL, Freene N, Finch CF, Kemp JL, O’Halloran PD, Gaida JE. Physiotherapists use a small number of behaviour change techniques when promoting physical activity: A systematic review comparing experimental and observational studies. J Sci Med Sport. 2018;21(6):609-15.
- Lee H, Hubscher M, Moseley GL, Kamper SJ, Traeger AC, Mansell G, McAuley JH. How does pain lead to disability? A systematic review and meta-analysis of mediation studies in people with back and neck pain. Pain. 2015;156(6):988-97.
- Lee H, Mansell G, McAuley JH, Kamper SJ, Hubscher M, Moseley GL, Wolfenden L, Hodder RK, Williams CM. Causal mechanisms in the clinical course and treatment of back pain. Baillieres Best Pract Res Clin Rheumatol. 2016;30(6):1074-83.
- Lin YC, Wan L, Jamison RN. Using integrative medicine in pain management: an evaluation of current evidence. Anesth Analg. 2017;125(6):2081-93.
- Linton SJ. A review of psychological risk factors in back and neck pain. Spine. 2000;25(9):1148-56.
- Lopez-de-Uralde-Villanueva I, Munoz-Garcia D, Gil-Martinez A, Pardo-Montero J, Munoz-Plata R, Angulo-Diaz-Parreno S, Gomez-Martinez M, La Touche R. A Systematic review and meta-analysis on the effectiveness of graded activity and graded exposure for chronic nonspecific low back pain. Pain Med. 2016;17(1):172-88.
- Lorenc A, Feder G, MacPherson H, Little P, Mercer SW, Sharp D. Scoping review of systematic reviews of complementary medicine for musculoskeletal and mental health conditions. BMJ Open. 2018;8(10):e020222.
- Louw A, Sluka KA, Nijs J, Courtney CA, Zimney K. Revisiting the provision of pain neuroscience education: an adjunct intervention for patients but a primary focus of clinician education. J Orthop Sports Phys Ther. 2021;51(2):57-9.
- Macedo LG, Latimer J, Maher CG, Hodges PW, Nicholas M, Tonkin L, McAuley JH, Stafford R. Motor control or graded activity exercises for chronic low back pain? A randomised controlled trial. BMC Musculoskeletal Disorders. 2008;9:65, 2008.
- Mariano TY, Urman RD, Hutchison CA, Jamison RN, Edwards RR. Cognitive behavioral therapy (CBT) for subacute low back pain: a systematic review. Cur Pain Head Rep. 2018;22(3):15.
- Martinez-Calderon J, Flores-Cortes M, Morales-Asencio JM, Luque-Suarez A. Conservative interventions reduce fear in individuals with chronic low back pain: a systematic review. Arch Phys Med Rehabil. 2020;101(2):329-58.
- Matheve T, Brumagne S, Timmermans AAA. The effectiveness of technology-supported exercise therapy for low back pain: a systematic review. Am J Phys Med Rehabil. 2017;96(5):347-56.
- McCracken LM, Vowles KE. Acceptance and commitment therapy and mindfulness for chronic pain: model, process, and progress. Am Psychol. 2014;69(2):178-87.
- Moisset X, Bouhassira D, Avez Couturier J, Alchaar H, Conradi S, Delmotte MH, Lanteri-Minet M, Lefaucheur JP, Mick G, Piano V, Pickering G, Piquet E, Regis C, Salvat E, Attal N. Pharmacological and non-pharmacological treatments for neuropathic pain: systematic review and French recommendations. Rev Neurol. 2020 May;176(5):325-52.
- Nascimento P, Costa LOP, Araujo AC, Poitras S, Bilodeau M. Effectiveness of interventions for non-specific low back pain in older adults. A systematic review and meta-analysis. Physiotherapy. 2019;105(2):147-62.
- O’Keeffe M, Purtill H, Kennedy N, Conneely M, Hurley J, O’Sullivan P, Dankaerts W, O’Sullivan K. Comparative effectiveness of conservative interventions for nonspecific chronic spinal pain: physical, behavioral/psychologically informed, or combined? a systematic review and meta-analysis. J Pain. 2016;17(7):755-74.
- Oliveira VC, Ferreira PH, Maher CG, Pinto RZ, Refshauge KM, Ferreira ML. Effectiveness of self-management of low back pain: systematic review with meta-analysis. Arthritis Care Res (Hoboken). 2012;64(11):1739-48.
- Pardos-Gascón EM, Narambuena L, Leal-Costa C, van-der Hofstadt-Román CJ. Differential efficacy between cognitive-behavioral therapy and mindfulness-based therapies for chronic pain: Systematic review. Int J Clin Health Psychol. 2021;21(1):100197.
- Pincus T, Miles C, Froud R, Underwood M, Carnes D, Taylor SJ. Methodological criteria for the assessment of moderators in systematic reviews of randomised controlled trials: a consensus study. BMC Med Res Methodol. 2011;11:14.
- Qaseem A, Wilt TJ, McLean RM, Forciea MA. Noninvasive treatments for acute, subacute, and chronic low back pain: a clinical practice guideline from the American College of Physicians. Ann Intern Med. 2017;166(7):514-30.
- Ramond-Roquin A, Bouton C, Begue C, Petit A, Roquelaure Y, Huez JF. Psychosocial risk factors, interventions, and comorbidity in patients with non-specific low back pain in primary care: need for comprehensive and patient-centered care. Front Med (Lausanne). 2015 Oct 8;2:73.
- Richards MC, Ford JJ, Slater SL, Hahne AJ, Surkitt LD, Davidson M, McMeeken JM. The effectiveness of physiotherapy functional restoration for post-acute low back pain: a systematic review. Man Ther. 2013;18(1):4-25.
- Richmond H, Hall AM, Copsey B, Hansen Z, Williamson E, Hoxey-Thomas N, Cooper Z, Lamb SE. The effectiveness of cognitive behavioural treatment for non-specific low back pain: a systematic review and meta-analysis. PLoS One. 2015;10(8):e0134192.
- Rochfort A, Beirne S, Doran G, Patton P, Gensichen J, Kunnamo I, Smith S, Eriksson T, Collins C. Does patient self-management education of primary care professionals improve patient outcomes: a systematic review. BMC Fam Pract. 2018;19(1):163.
- Shaw WS, Hartvigsen J, Woiszwillo MJ, Linton SJ, Reme SE. Psychological distress in acute low back pain: a review of measurement scales and levels of distress reported in the first 2 months after pain onset. Arch Phys Med Rehabil. 2016;97(9):1573-87.
- Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J, Moher D, Tugwell P, Welch V, Kristjansson E, Henry DA. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ. 2017;358:j4008.
- Sielski R, Rief W, Glombiewski JA. Efficacy of biofeedback in chronic back pain: a meta-analysis. Int J Behav Med. 2017;24(1):25-41.
- Stewart M, Loftus S. Sticks and stones: the impact of language in musculoskeletal rehabilitation. J Orthop Sports Phys Ther. 2018;48(7):519-22.
- Synnott A, O’Keeffe M, Bunzli S, Dankaerts W, O’Sullivan P, O’Sullivan K. Physiotherapists may stigmatise or feel unprepared to treat people with low back pain and psychosocial factors that influence recovery: a systematic review. J Physiother. 2015;61(2):68-76.
- Tegner H, Frederiksen P, Esbensen BA, Juhl C. Neurophysiological pain education for patients with chronic low back pain: a systematic review and meta-analysis. Clin J Pain. 2018;34(8):778-86.
- Toomey E, Currie-Murphy L, Matthews J, Hurley DA. Implementation fidelity of physiotherapist-delivered group education and exercise interventions to promote self-management in people with osteoarthritis and chronic low back pain: A rapid review Part II (vol 20, pg 287, 2015). Man Ther. 2016;23:32-.
- Toomey E, Currie-Murphy L, Matthews J, Hurley DA. The effectiveness of physiotherapist-delivered group education and exercise interventions to promote self-management for people with osteoarthritis and chronic low back pain: a rapid review part I. Man Ther. 2015;20(2):265-86.
- Tousignant-Laflamme Y, Martel MO, Joshi AB, Cook CE. Rehabilitation management of low back pain – it’s time to pull it all together! J Pain Res. 2017;10:2373-85.
- van der Giessen RN, Speksnijder CM, Helders PJ. The effectiveness of graded activity in patients with non-specific low-back pain: a systematic review. Disabil Rehabil. 2012;34(13):1070-6.
- van Erp RM, Huijnen IP, Verbunt JA, Smeets R. Back on Track. Een biopsychosociale behandeling voor chronische lagerugpijn. FysioPraxis. 2018;27(5):3.
- van Erp RMA, Huijnen IPJ, Jakobs MLG, Kleijnen J, Smeets R. Effectiveness of primary care interventions using a biopsychosocial approach in chronic low back pain: a systematic review. Pain Pract. 2019;19(2):224-41.
- Van Wambeke P, Desomer A, Jonckheer P, Depreitere B. The Belgian national guideline on low back pain and radicular pain: key roles for rehabilitation, assessment of rehabilitation potential and the PRM specialist. Eur J Phys Rehabil Med. 2019;23.
- Veenhof C, van Hasselt TJ, Koke AJ, Dekker J, Bijlsma JW, van den Ende CH. Active involvement and long-term goals influence long-term adherence to behavioural graded activity in patients with osteoarthritis: a qualitative study. Aust J Physiother. 2006;52(4):273-8.
- Vereniging van oefentherapeuten Cesar en Mensendieck (VvOCM). Oefentherapeutisch diagnostiek en interventie model (ODIM). Beweegreden. Utrecht: VvOCM; 2015.
- Vitoula K, Venneri A, Varrassi G, Paladini A, Sykioti P, Adewusi J, Zis P. Behavioral therapy approaches for the management of low back pain: an up-to-date systematic review. Pain Ther. 2018;7(1):1-12.
- Vlaeyen JWS, Linton SJ. Fear-avoidance and its consequences in chronic musculoskeletal pain: a state of the art. Pain. 2000;85(3):317-32.
- Walton DM, Elliott JM. A new clinical model for facilitating the development of pattern recognition skills in clinical pain assessment. Musculoskelet Sci Pract. 2018;36:17-24.
- Wertli MM, Rasmussen-Barr E, Held U, Weiser S, Bachmann LM, Brunner F. Fear-avoidance beliefs-a moderator of treatment efficacy in patients with low back pain: a systematic review. Spine. 2014;14(11):2658-78.
- Wood L, Hendrick PA. A systematic review and meta-analysis of pain neuroscience education for chronic low back pain: Short-and long-term outcomes of pain and disability. Eur J Pain. 2019;23(2):234-49.
- Zhang Q, Jiang S, Young L, Li F. The effectiveness of group-based physiotherapy-led behavioral psychological interventions on adults with chronic low back pain: a systematic review and meta-analysis. Am J Phys Med Rehabil. 2019;98(3):215-25.
- Zou L, Zhang Y, Yang L, Loprinzi PD, Yeung AS, Kong J, Chen KW, Song W, Xiao T, Li H. Are mindful exercises safe and beneficial for treating chronic lower back pain? a systematic review and meta-analysis of randomized controlled trials. JCM. 2019;8(5).
C.4 Niet-oefentherapeutische interventies
Deze paragraaf betreft:
- Mobilisaties en manipulaties (paragraaf C.4.1)
- Massage (paragraaf C.4.2)
- TENS en interferentie (paragraaf C.4.3)
C.4.1 Mobilisaties en manipulaties
Deze niet-oefentherapeutische interventie valt buiten het competentieprofiel van de oefentherapeut (Cesar/Mensendieck), tenzij de oefentherapeut de aanvullende competenties behaald heeft door middel van scholing.
Overweeg in profiel 2 en 3 mobilisaties [Onder mobilisaties worden verstaan passieve artrogene mobilisaties] en/of manipulaties [Onder manipulaties worden verstaan ‘high-velocity-thrust’-technieken op synoviale gewrichten] uit te voeren bij patiënten met lage rugpijn in aanvulling op oefentherapie indien het probleem mechanisch verklaard kan worden vanuit stoornissen binnen het neuromusculoskeletaal systeem (bijvoorbeeld een verminderde regionale mobiliteit bij lumbale flexie of extensie).
Evalueer en analyseer de effecten van mobilisaties en/of manipulaties direct binnen de behandelsessie en bij aanvang van een volgende sessie. Wees alert op serieuze (zeldzame) nadelige effecten, zoals forse pijntoename, motorische uitval of fracturen.
Bespreek de keuze van mobilisatie of manipulatie met de patiënt en sluit aan bij de behoefte, voorkeuren en mogelijkheden van de patiënt en bij de kennis en vaardigheden van jezelf als therapeut. Besteed hierbij aandacht aan potentiële negatieve effecten en bespreek dit voorafgaand aan de behandeling met de patiënt.
Pas mobilisaties en manipulaties niet toe:
- als enkelvoudige interventie;
- indien je hiertoe niet bekwaam en bevoegd bent of je over onvoldoende kennis beschikt om de indicatiestelling en contra-indicaties te bepalen;
- bij patiënten in profiel 1.
Pas mobilisaties en manipulaties bij voorkeur niet toe bij patiënten met LRS.
Onderbouwing
Aanleiding
In de ‘KNGF-richtlijn Lage rugpijn’ uit 2013 wordt geadviseerd passieve artrogene mobilisatie of manipulatie te overwegen indien de patiënt een afwijkend beloop heeft van lage rugpijn en dominante psychosociale herstelbelemmerende factoren ontbreken. Bij acute klachten of bij de aanwezigheid van dominante psychosociale herstelbelemmerende factoren worden mobilisaties of manipulaties niet geadviseerd. De aanbevelingen waren gebaseerd op twee systematische literatuuronderzoeken (Dagenais 2010; Rubinstein 2011). Sinds het verschijnen van de vorige richtlijn zijn er diverse nieuwe RCT’s en systematische literatuuronderzoeken verschenen waardoor een update van het literatuuronderzoek gewenst was. Een nadere analyse was mede noodzakelijk, omdat de inclusiecriteria van de twee genoemde literatuuronderzoeken niet geheel overeenkomen met de criteria van de huidige richtlijn. Dagenais en Rubinstein includeerden onder andere RCT’s waarbij de effectiviteit van mobilisaties en manipulaties werd vergeleken met die van medicatie, injecties of alternatieve behandelmethoden. De huidige richtlijn vergelijkt de effectiviteit van mobilisaties en/of manipulaties alleen met die van interventies die passen binnen de richtlijn.
Uitgangsvraag
Worden passieve artrogene mobilisaties en/of manipulaties (‘high-velocity-thrust’-technieken), al dan niet in aanvulling op oefentherapie, aanbevolen voor patiënten met lage rugpijn?
Methode
Voor de beantwoording van deze uitgangvraag is systematisch literatuuronderzoek uitgevoerd en zijn overwegingen in kaart gebracht volgens het GRADE Evidence-to-decision framework (Alonso-Coello 2016ab).
Conclusies op basis van de literatuur
In totaal voldeden 57 RCT’s aan de inclusiecriteria van de huidige richtlijn. De effectiviteit van mobilisaties en/of manipulaties zijn in diverse onderzoeken vergeleken. Daarin werden mobilisaties en/of manipulaties, al dan niet in aanvulling op oefentherapie, vergeleken met interventies die passen binnen de richtlijn, sham-manipulatie, placebo- of geen behandeling. De effecten van mobilisaties en/of manipulaties waren op fysiek functioneren iets groter dan op pijn, maar op beide uitkomstmaten over het algemeen klein, zowel op korte als op lange termijn. In vergelijking met mobilisatie was ook het effect van manipulatie op pijn op korte en lange termijn klein; op functionaliteit was het verschil in effect klinisch-relevant. De bewijskracht conform de GRADE-methodiek varieerde voor alle vergelijkingen tussen zeer laag (9x), laag (10x) en redelijk (1x). Er was geen duidelijk verschil in bewijskracht op korte of lange termijn ten aanzien van pijn of fysiek functioneren.
Hieruit kan worden geconcludeerd dat er beperkt bewijs is voor kleine (niet klinisch-relevante) positieve effecten van mobilisatie/manipulatie al dan niet als toevoeging op oefentherapie, op pijn en fysiek functioneren in vergelijking met andere interventies die binnen de richtlijn passen.
In de volgende tabel zijn de effectiviteit van mobilisaties en/of manipulaties, en de bewijskracht in zes verschillende vergelijkingen samengevat. Alle effecten zijn ten gunste van de interventie.
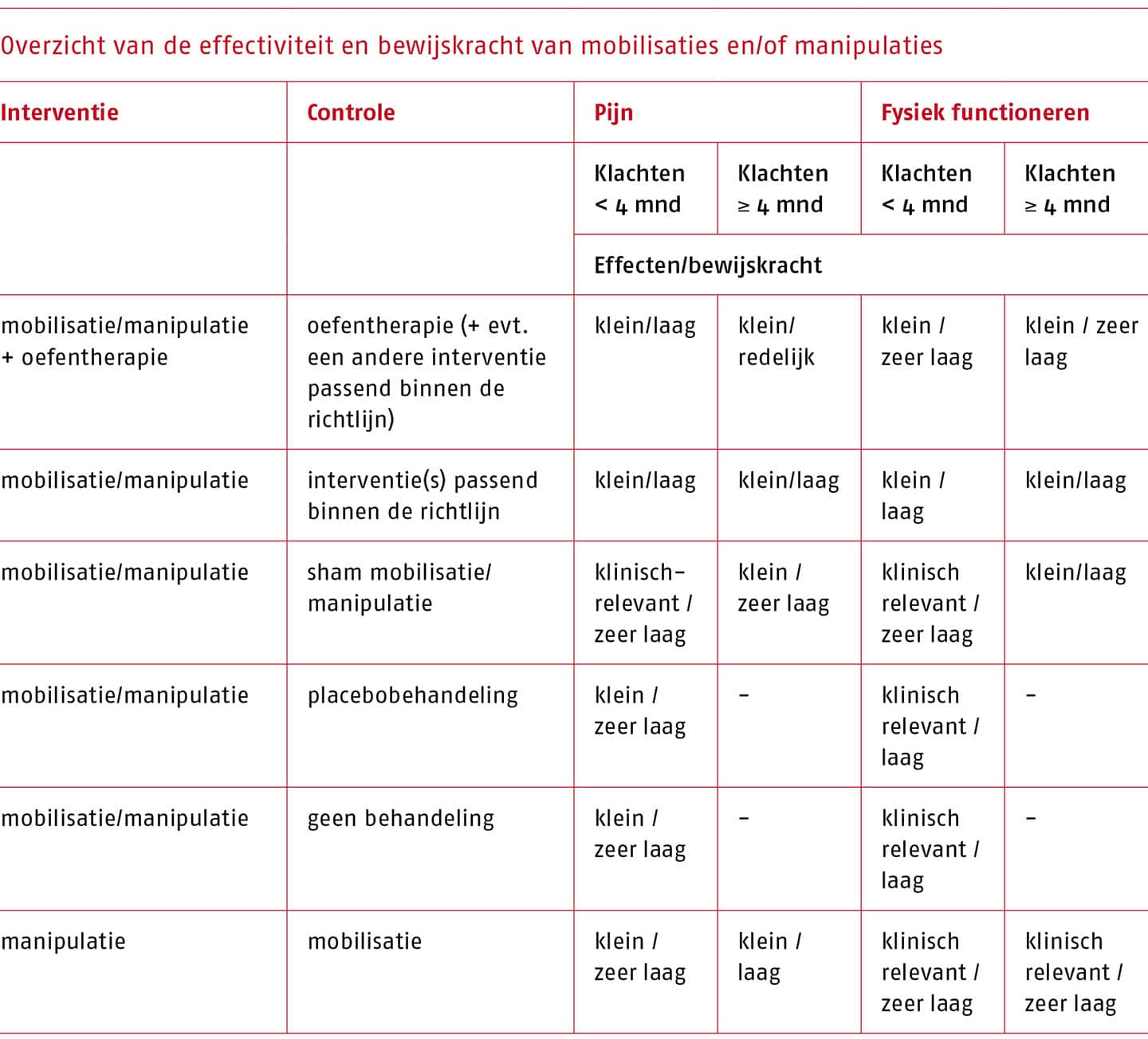
Conclusies op basis van de overwegingen
De werkgroep heeft, ondanks het beperkte bewijs en de kleine effecten van mobilisatie/manipulatie, een aanbeveling geformuleerd voor het overwegen van deze interventie bij patiënten met lage rugpijn indien het probleem mechanisch verklaard kan worden vanuit stoornissen binnen het neuromusculoskeletaal systeem. Stoornissen kunnen bestaan uit verminderde (segmentale of regionale) mobiliteit, een stug/hard eindgevoel, of verhoogde spierspanning (Pool 2014). De werkgroep had hiervoor de volgende argumentatie:
- de ongewenste effecten zijn zelden of nooit ernstig, hoewel uitgebreide informatie hierover beperkt is;
- de resultaten van mobilisatie/manipulatie zijn mogelijk niet suboptimaal onderzocht doordat bijna alle geïncludeerde studies patiënten selecteerden op de aanwezigheid van lage rugpijn zonder daarbij te evalueren of er ook sprake was van stoornissen in het neuromusculoskeletaal systeem;
- in de klinische praktijk zijn de ervaringen met mobilisaties en manipulaties bij patiënten met een bewegingsstoornis binnen het neuromusculoskeletaal domein positief (Pool 2014);
- de resultaten uit het literatuuronderzoek zijn over het algemeen klein, maar alle vergelijkingen zijn ten gunste van mobilisatie/manipulatie;
- recente literatuuronderzoeken concluderen dat mobilisatie/manipulatie mogelijk kosteneffectief is bij patiënten met lage rugpijn.
De werkgroep adviseert de mobilisatie/manipulatie alleen te overwegen als aanvulling op oefentherapie, omdat:
- het accent binnen de richtlijn ligt op een actieve benadering;
- er onduidelijkheid bestaat over de specifieke effecten van mobilisatie/manipulatie; zo is het bewijs dat de effecten van enkelvoudige mobilisatie/manipulatie klinisch-relevant zijn ten opzichte van sham, placebo of geen behandeling laag tot zeer laag;
- mobilisatie/manipulatie als aanvulling op oefentherapie in belangrijke mate aansluit bij de klinische praktijkvoering waarin mobilisaties of manipulaties zelden als unimodale interventie worden toegepast, maar meestal in combinatie met oefeningen en advies;
- er enig bewijs bestaat dat patiënten meer tevreden zijn over de behandeling indien mobilisatie/manipulatie wordt gecombineerd met oefeningen vergeleken met mobilisatie/manipulatie alleen (Bronfort 2001);
- het advies in overeenstemming is met internationale richtlijnen, zoals de Deense richtlijn, de Britse richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) en de Belgische multidisciplinaire richtlijn van het ‘Belgian Health Care Knowledge Centre’.
Het verschil in effectiviteit tussen manipulatie en mobilisatie is in de huidige richtlijn onderzocht. Manipulatie lijkt effectiever dan mobilisatie op pijn (klein effect) en functionaliteit (klinisch-relevant effect) zowel op korte als lange termijn; de bewijskracht is echter laag tot zeer laag. De werkgroep is van mening dat de beslissing om de patiënt te mobiliseren dan wel te manipuleren over moet worden gelaten aan de specifieke expertise en inschatting van de behandelend therapeut op grond van de lage bewijskracht van de interventies. Alvorens over te gaan tot mobilisatie/manipulatie informeert de therapeut de patiënt over potentiële nadelige effecten van die behandeling.
Duur van de klachten
Bijna alle studies gebruikten duur van de lage rugpijn als criterium om patiënten wel of niet te includeren. Bij de evaluatie van de resultaten waren er echter geen verschillen in behandelresultaten tussen patiënten met kortdurende (< 4 maanden) en aanhoudende lage rugpijn (> 4 maanden). De werkgroep adviseert daarom de beslissing om wel of geen mobilisaties/manipulaties uit te voeren niet te baseren op klachtenduur, omdat bewijs hiervoor ontbreekt.
Locatie van de pijn
De meeste studies includeerden een mix van patiënten met of zonder uitstralende pijn. Doordat er slechts enkele studies waren waarbij uitsluitend patiënten met of juist patiënten zonder uitstralende pijn in het been waren geïncludeerd, was het niet mogelijk verschillen in behandelresultaten voor de verschillende groepen adequaat met elkaar te vergelijken. Er is gebrek aan bewijs voor het effect van mobilisaties en manipulaties bij patiënten met LRS. Daarnaast is er bij patiënten met LRS een grotere kans op bijwerkingen, zowel niet-ernstige als ernstige, zoals forse pijntoename en motorische uitval, ten opzichte van patiënten met lage rugpijn zonder LRS. Op grond hiervan beveelt de werkgroep aan om bij patiënten met LRS mobilisaties en manipulaties bij voorkeur niet toe te passen.
Selectie van patiënten
In bijna alle geïncludeerde studies werden patiënten slechts geselecteerd op de aanwezigheid van lage rugpijn. Mogelijk is pijn echter geen afdoende criterium voor het wel of niet toepassen van mobilisatie en/of manipulatie (Maissan 2018) en zijn er suboptimale behandelresultaten behaald. Ofwel, de kans bestaat dat in dit onderzoek de patiëntkenmerken niet goed aansloten bij het werkingsmechanisme van de behandeling. Er bestaat onduidelijkheid over het exacte werkingsmechanisme van mobilisaties en manipulaties (Bialosky 2018; Mintken 2018). Nader onderzoek is gewenst naar het werkingsmechanisme, maar ook naar de wijze waarop en wanneer mobilisaties/manipulaties worden ingezet in het totale behandelproces.
Kosteneffectiviteit
In vier van de vijf recente systematische literatuuronderzoeken over de kosteneffectiviteit van mobilisaties en manipulaties is enig bewijs gevonden voor de kosteneffectiviteit van mobilisaties en manipulaties alleen of voor deze interventies in combinatie met andere behandelingen (Andronis 2017; Blanchette 2016; Indrakanti 2012; Michaleff 2012; Tsertsvadze 2014). Harper (2017) geeft echter aan dat het moeilijk is definitieve conclusies te trekken vanwege de grote verscheidenheid aan interventiemethoden en controle-interventies, de verschillende perspectieven van waaruit de kosten zijn geïnventariseerd (gezondheidszorg en/of maatschappelijk), de verschillen in uitkomstmaten en de organisatie en bekostiging van zorgstelsels tussen de verschillende landen.
Literatuur
Om de uitgangsvraag te kunnen beantwoorden, is er een systematische literatuuranalyse verricht naar de volgende onderzoeksvraag (PICO):
- Wat zijn de gewenste en ongewenste effecten (O) van manipulatie en/of mobilisatie als aanvulling op oefentherapie (I) versus oefentherapie eventueel in combinatie met een andere controle-interventie zonder manipulatie en/of mobilisatie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
- Wat zijn de gewenste en ongewenste effecten (O) van manipulatie en/of mobilisatie (I) versus een controle-interventie zonder manipulatie en/of mobilisatie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
- Wat zijn de gewenste en ongewenste effecten (O) van manipulatie (I) versus mobilisatie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
Zoekactie
Het literatuuronderzoek is hiërarchisch uitgevoerd; in eerste instantie is gezocht naar bestaande systematische literatuuronderzoeken, eventueel als onderdeel van een evidence-based richtlijn. Op basis van deze zoekactie zijn de volgende bronnen geïdentificeerd: een richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) (De Campos 2017), de richtlijn van de ‘Danish Health Authority’ (Stochkendahl 2018), een systematische review als voorpublicatie van een Cochrane-review over chronische lage rugpijn (Rubinstein 2019) en een Cochrane-review over acute en subacute lage rugpijn die zich in de afrondende fase bevindt (de Zoete). Zie de volgende tabel.

Het literatuuronderzoek van de twee systematische reviews was van recentere datum dan van de twee richtlijnen, maar hadden studies met uitsluitend patiënten met uitstralende pijn geëxcludeerd. In de Britse en Deense richtlijnen werden deze studies wel meegenomen, waardoor deze richtlijnen beter aansloten bij onze zoekactie. Uiteindelijk is ervoor gekozen om de twee reviews als uitgangspunt te hanteren voor de selectie van artikelen en een update van de zoekactie uit te voeren vanaf 1 januari 2018. Tot slot werden de NICE-richtlijn en de Deense richtlijn gescreend op aanvullende literatuur met specifieke aandacht voor studies waarbij uitsluitend patiënten met uitstralende pijn (Eng. ‘sciatica’) waren geselecteerd.
De artikelen uit de twee systematische reviews en de twee richtlijnen zijn getoetst aan de vooraf gedefinieerde inclusiecriteria. Zie de volgende tabel.

Selectie van studies uit systematische reviews en richtlijnen
De systematische review over patiënten met chronische lage rugpijn (Rubinstein 2019) bevatte 47 RCT’s waarvan er 31 aan onze inclusiecriteria voldeden (Balthazard 2012; Bialosky 2014; Bronfort 2011; Castro-Sánchez 2016; Cecchi 2010; Cook 2013; Dougherty 2014; Ferreira 2007; Ghroubi 2007; Gibson 1985; Goldby 2006; Hidalgo 2015; Hondras 2009; Hsieh 2002; Koes 1992; Krekoukias 2017; Paatelma 2008; Petersen 2011; Pope 1994, Postacchini 1988; Rasmussen-Barr 2003; Rasmussen 2008; Sarker 2016;
Senna 2011; Team 2004; Ulger 2017; Vismara 2012; Waagen 1986; Walker 2013; Waqqar 2016; Xia 2016).
De systematische review over patiënten met acute en subacute lage rugpijn (De Zoete, niet gepubliceerd) bevatte 31 RCT’s waarvan er 17 aan onze inclusiecriteria voldeden (Brennan 2006; Cherkin 1998; Childs 2004; Cleland 2009; Glover 1974; Hadler 1987; Hallegraeff 2009; Hoehler 1981; Hurley 2004; Hussain 2013; MacDonald 1990; Postacchini 1988; Schenk 2012; Seferlis 1998; Shah 2016; Skargren 1997; Wreje 1992). Een artikel was geïncludeerd in beide studies (Postacchini 1988), zodat het totale aantal geselecteerde artikelen uit de twee reviews 47 artikelen bedroeg.
De zoekactie in de NICE-richtlijn leverde vier extra artikelen op (Bronfort 2014; Morton 1999; Santilli 2006; Triano 1995) en een nadere analyse van de Deense richtlijn nul extra artikelen.
Op 4 juni 2020 is door een informatiespecialist (drs. J.W. Schoones, Leids Universitair Medisch Centrum) een systematische zoekactie uitgevoerd in PubMed, MEDLINE, Embase, Emcare, Web of Science en Cochrane Library voor de periode 1 januari 2018 tot 4 juni 2020 (zie bijlage C.4.1-6 (opent in nieuw tabblad) voor de zoekverantwoording). De update van de systematische zoekactie leverde 462 unieke treffers op. Na screening van de titel en het abstract op de inclusiecriteria zijn 449 artikelen geëxcludeerd. Van 13 artikelen is het volledige artikel gescreend en bleken zes studies aan onze criteria te voldoen (Alt 2020; De Oliveira Meirelles 2020; Ford 2019; Grande-Alonso 2019; Sarker 2019; Schulz 2019). Zie bijlage C.4.1-1 (opent in nieuw tabblad) voor het stroomdiagram van het inclusieproces.
Het totale aantal studies in deze literatuuranalyse komt daarmee uit op 57. Zie bijlage C.4.1-3 (opent in nieuw tabblad) voor het stroomdiagram van het inclusieproces. De studies die uit de geactualiseerde zoekactie en de twee systematisch reviews zijn geëxcludeerd, staan vermeld in bijlage C.4.1-2 (opent in nieuw tabblad).
Karakteristieken van de geïncludeerde studies
De 57 ingesloten studies includeerden in totaal 8646 patiënten met lage rugpijn, met een mediaan aantal patiënten per studie van 109 (IQR 58-199). De meeste studies includeerden patiënten van middelbare leeftijd (35-60 jaar), met en zonder uitstralende pijn. Vier studies includeerden alleen patiënten met lage rugpijn zonder uitstralende pijn (Dougherty 2014; Ghroubi 2007; Sarker 2019; Shah 2016) en twee studies alleen patiënten met uitstralende pijn (Bronfort 2014; Santilli 2006). In totaal includeerden 37 studies alleen of voornamelijk patiënten met chronische lage rugpijn, 19 studies alleen of voornamelijk patiënten met acute of subacute pijn en één studie includeerde patiënten met acute, subacute en chronische lage rugpijn (Postacchini 1988). De behandelaren in de studies waren fysiotherapeuten of manueel therapeuten (24 studies), chiropractors (16 studies), osteopaten (6 studies), artsen (3 studies) of behandelaren met een andere achtergrond (3 studies). In 5 studies was de achtergrond van de behandelaar onduidelijk.
Individuele studiekwaliteit (RoB)
De kwaliteit van de opzet en uitvoering van de individuele studies (‘risk of bias’, RoB) is beoordeeld volgens de ‘Cochrane Risk-of-Bias tool’ (Higgins 2011). De beoordelingen zijn overgenomen uit de Cochrane-reviews en voor de studies die niet voorkwamen in de twee reviews heeft AA deze beoordeeld. Een overzicht van de beoordeling van de studiekwaliteit (RoB) per studie is weergegeven in bijlage C.4.1-4 (opent in nieuw tabblad).
Effectiviteit en bewijskracht van mobilisatie en/of manipulatie plus oefentherapie versus oefentherapie (plus een andere interventie)
Het effect van mobilisatie en/of manipulatie plus oefentherapie op pijn en fysieke beperkingen op korte termijn is in 11 RCT’s (Balthazard 2012; Bronfort 2014; Childs 2004; Grande-Alonso 2019; MacDonald 1990; Morton 1999; Petersen 2011; Rasmussen 2008; Schulz 2019; Team 2004; Vismara 2012) vergeleken met oefentherapie alleen of met het effect van oefentherapie plus een andere binnen de richtlijn passende interventie, en op de lange termijn in zeven RCT’s (Balthazard 2012; Bronfort 2014; Childs 2004; Petersen 2011; Rasmussen 2008; Schulz 2019; Team 2004).
Een overzicht van de resultaten op korte en lange termijn die gepoold konden worden, is weergegeven in de volgende tabellen. Zie bijlage C.4.1-7 (opent in nieuw tabblad) figuur 1 t/m 4 voor de forestplots van de cruciale en belangrijke uitkomsten.
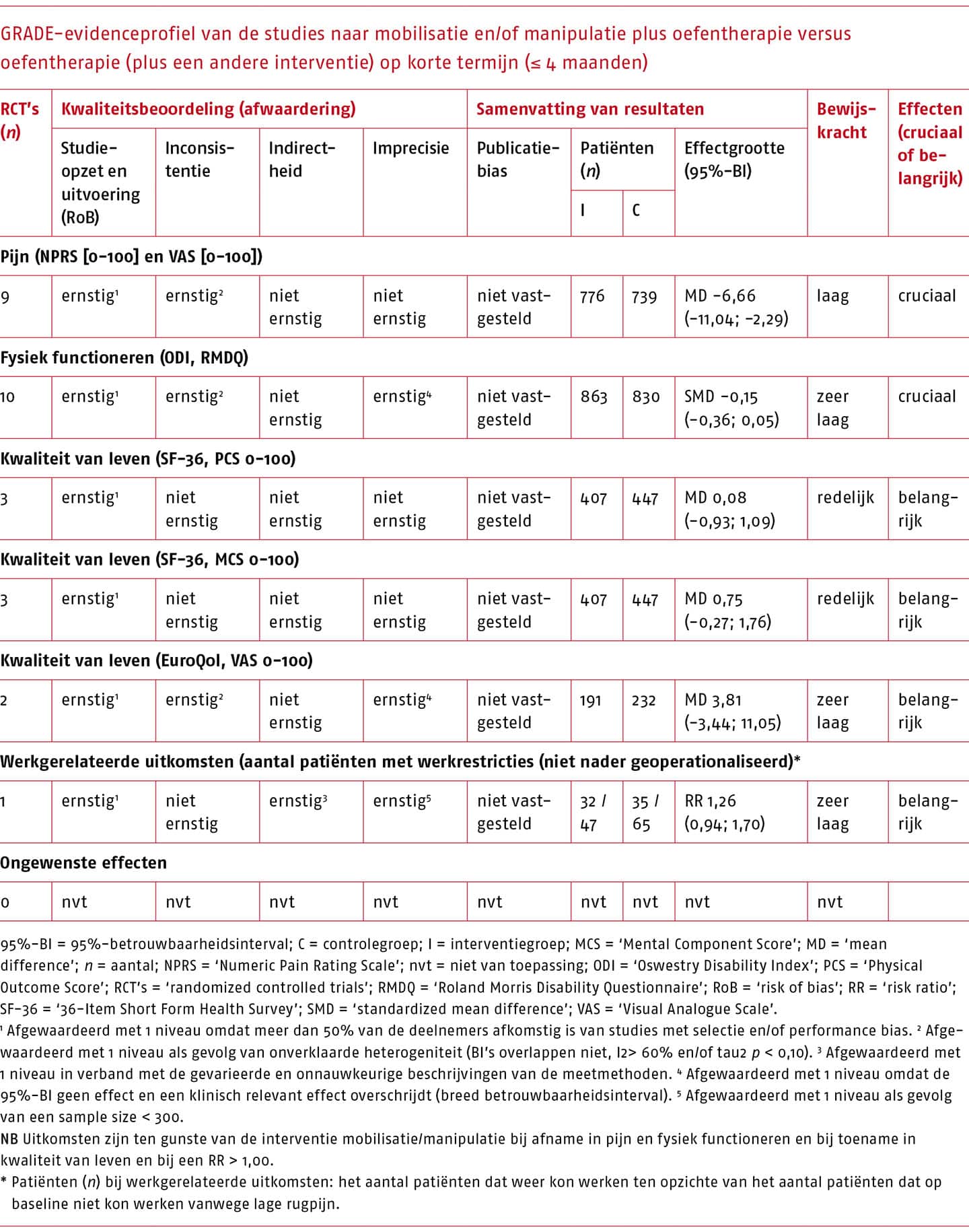
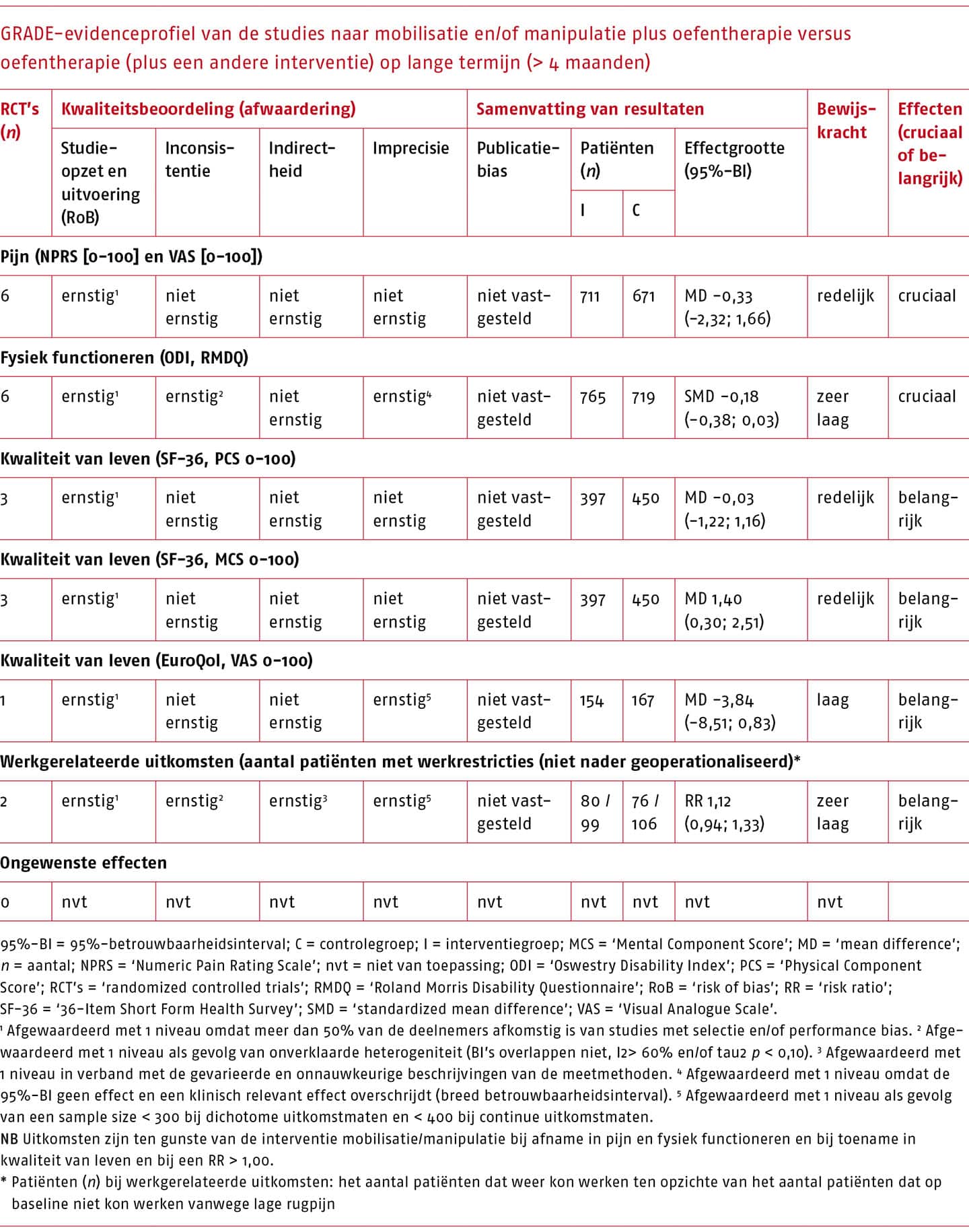
Effectiviteit en bewijskracht van mobilisatie en/of manipulatie versus een andere interventie
Het effect van mobilisatie en/of manipulatie op pijn en fysieke beperkingen op korte termijn is in 21 RCT’s (Brennan 2006; Bronfort 2011; Cecchi 2010; Cherkin 1998; De Oliveira Meirelles 2020; Dougherty 2014; Ferreira 2007; Ford 2019; Hsieh 2002; Hurley 2004; Krekoukias 2017; Paatelma 2008; Rasmussen-Barr 2003; Sarker 2016; Schenk 2012; Shah 2016; Skargren 1997; Team 2004; Triano 1995; Ulger 2017; Waqqar 2016) vergeleken met een andere binnen de richtlijn passende interventie, en op lange termijn in 12 RCT’s (Brennan 2006; Bronfort 2011; Cecchi 2010; Dougherty 2014; Ferreira 2007; Ford 2019; Hsieh 2002; Hurley 2004; Paatelma 2008; Rasmussen-Barr 2003; Skargren 1997; Team 2004).
Een overzicht van de resultaten op korte en lange termijn die gepoold konden worden, is weergegeven in de volgende tabellen. Zie bijlage C.4.1-7 (opent in nieuw tabblad) voor de forestplots van de cruciale en belangrijke uitkomsten (figuur 5 t/m 8).
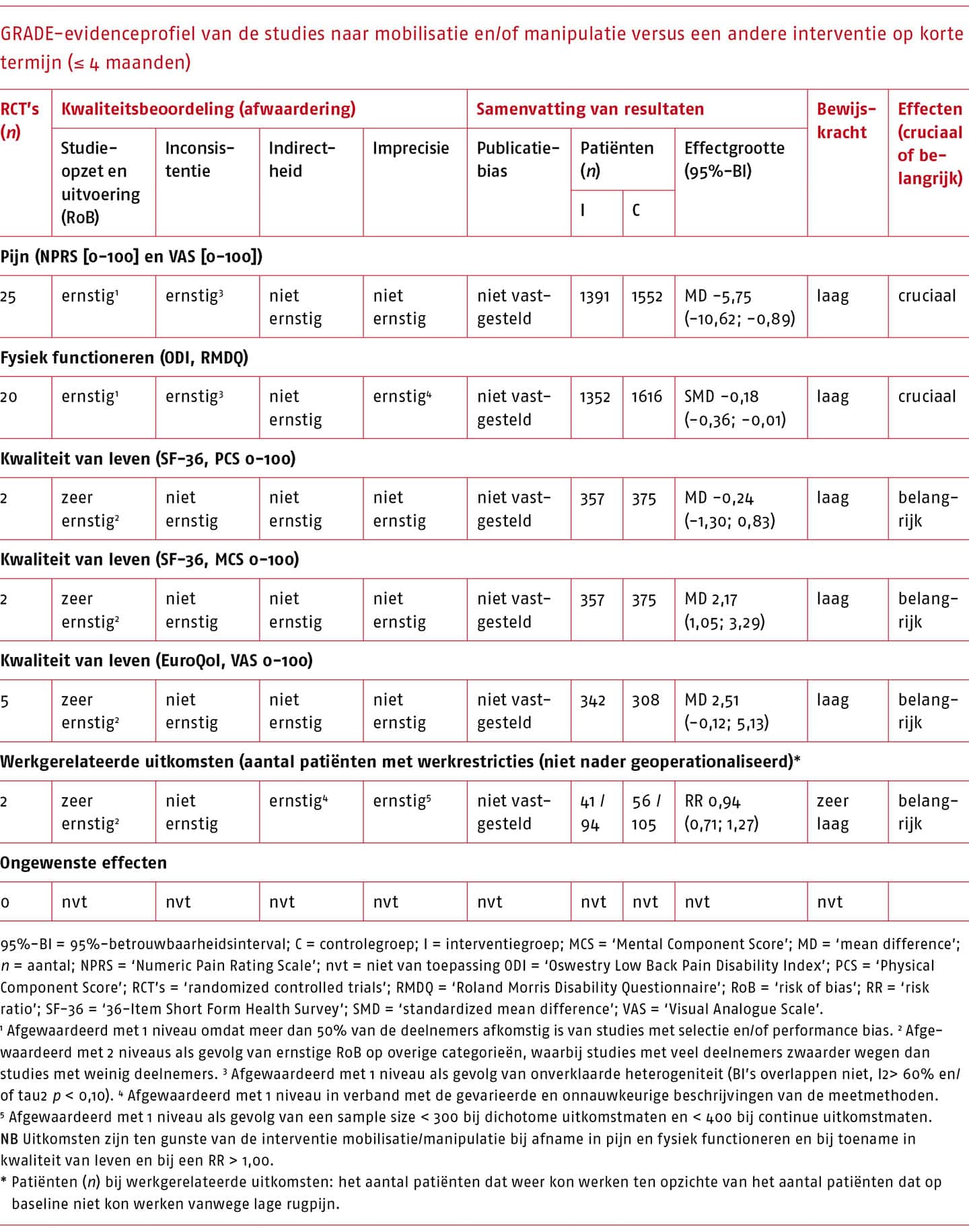
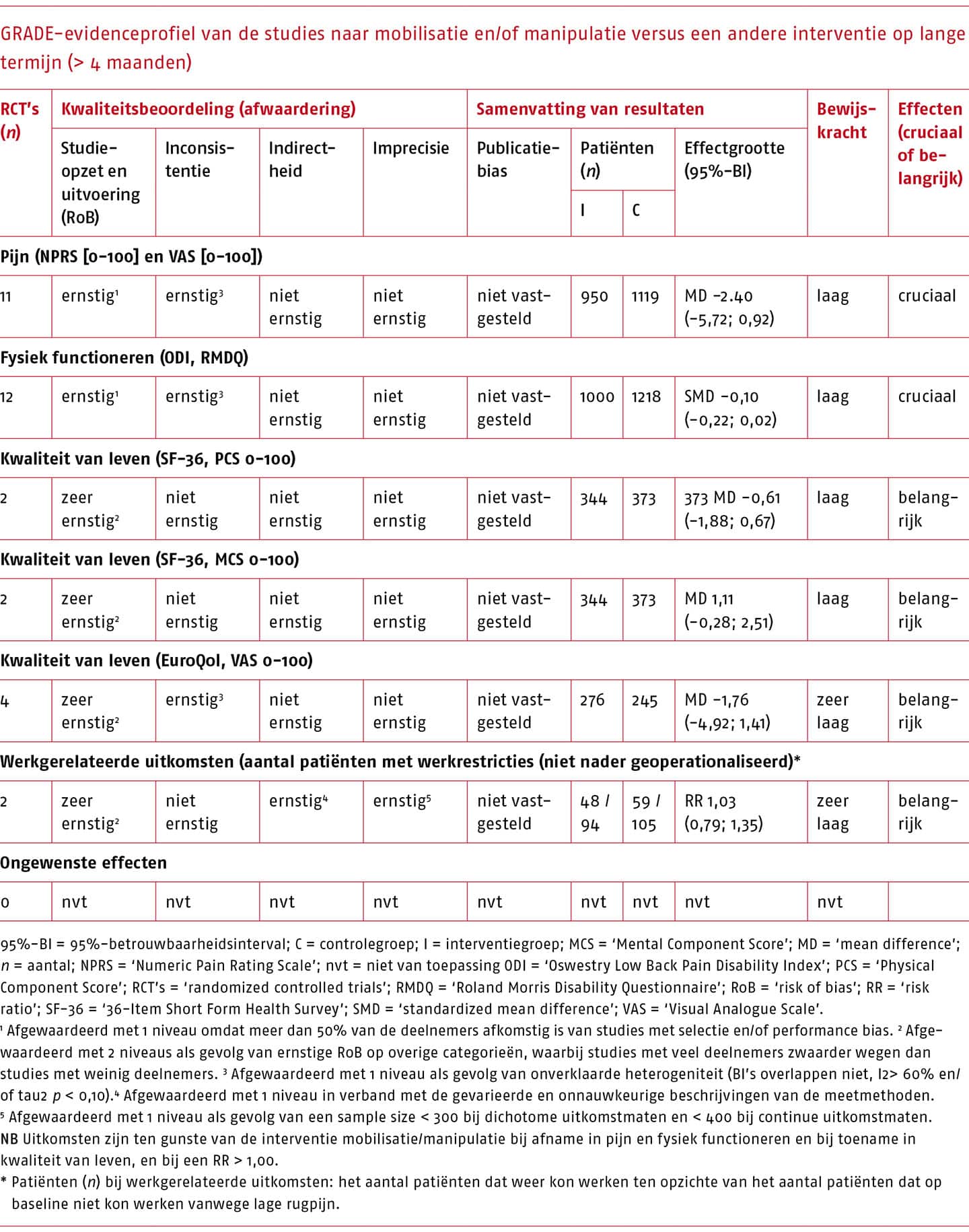
Effectiviteit en bewijskracht van mobilisatie en/of manipulatie versus sham mobilisatie en/of manipulatie
Het effect van mobilisatie en/of manipulatie op pijn en fysieke beperkingen op korte termijn is in 8 RCT’s (Bialosky 2014; Ghroubi 2007; Hidalgo 2015; Krekoukias 2017; Santilli 2006; Senna 2011; Triano 1995; Waagen 1986) vergeleken met sham mobilisatie en/of manipulatie, en op lange termijn in twee RCT’s (Santilli 2006; Senna 2011).
Een overzicht van de resultaten op korte en lange termijn die gepoold konden worden, is weergegeven in de volgende tabellen. Zie bijlage C.4.1-7 (opent in nieuw tabblad) voor de forestplots van de cruciale en belangrijke uitkomsten (figuur 9 t/m 11).
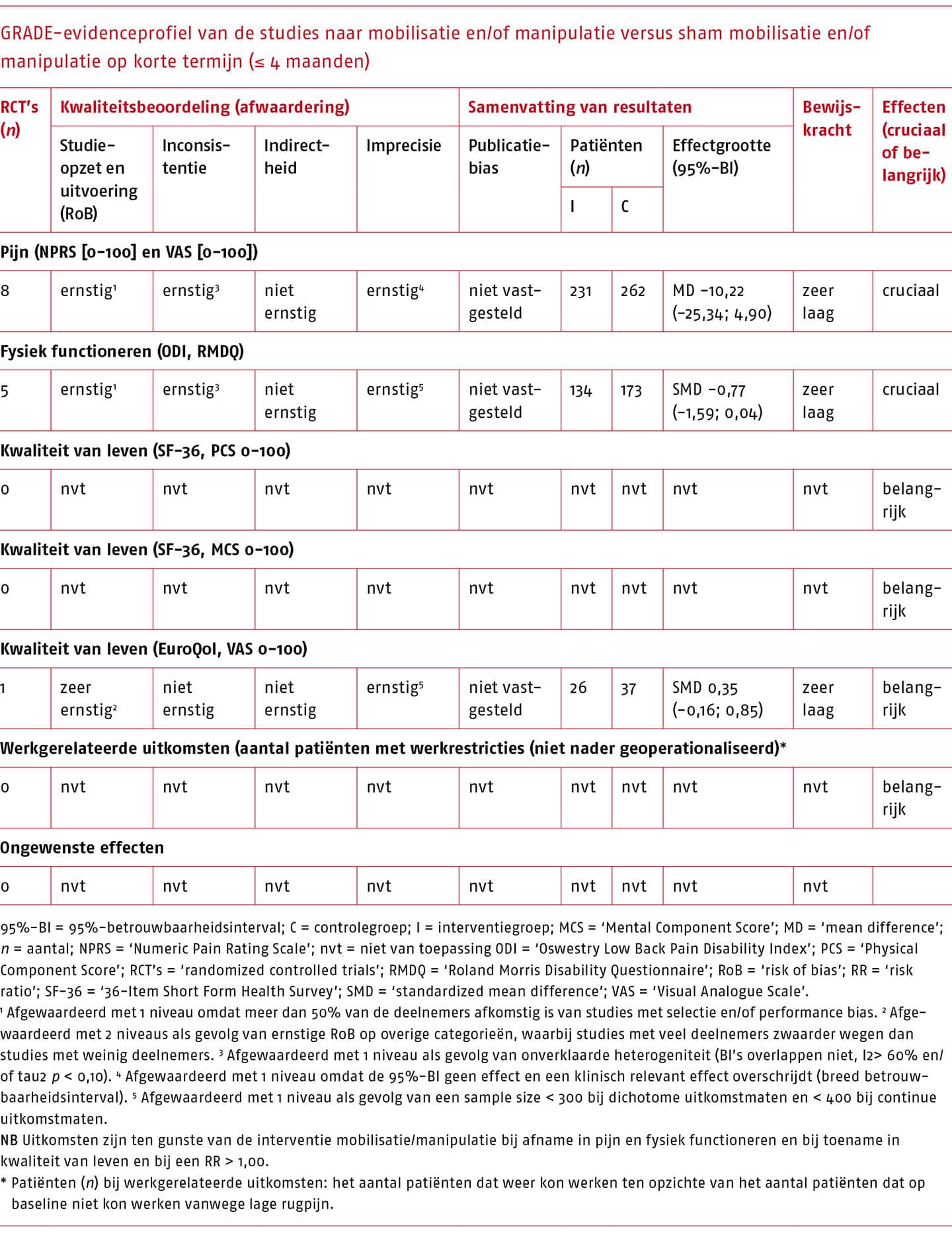
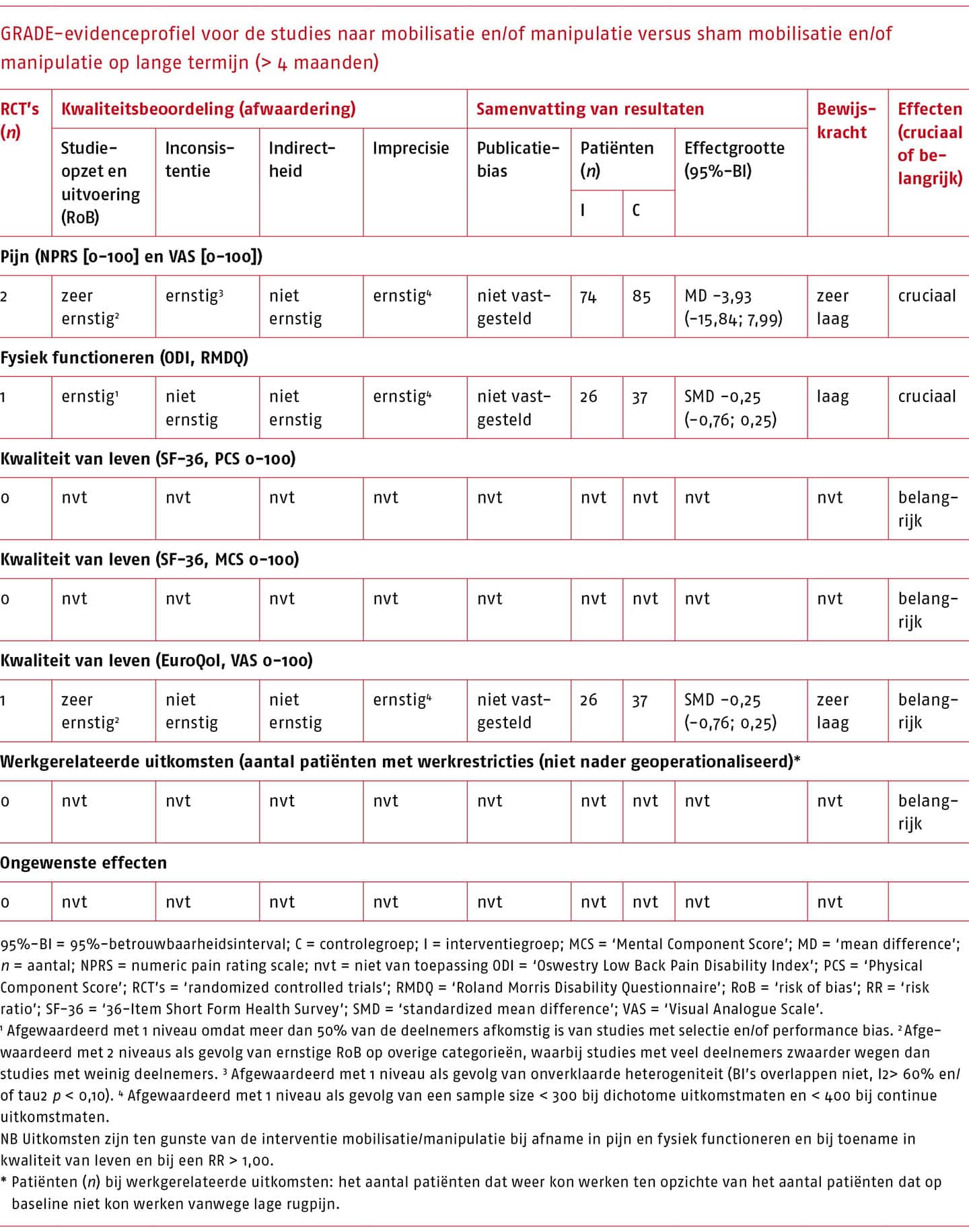
Effectiviteit en bewijskracht van mobilisatie en/of manipulatie versus placebo
Het effect van mobilisatie en/of manipulatie op pijn en fysieke beperkingen op korte termijn is in twee RCT’s (Gibson 1985; Walker 2013) vergeleken met placebo. Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren op lange termijn hebben onderzocht.
Een overzicht van de resultaten op korte termijn die gepoold konden worden, is weergegeven in de volgende tabel. Zie bijlage C.4.1-7 (opent in nieuw tabblad) voor de forestplots van de cruciale en belangrijke uitkomsten (figuur 12 t/m 14).
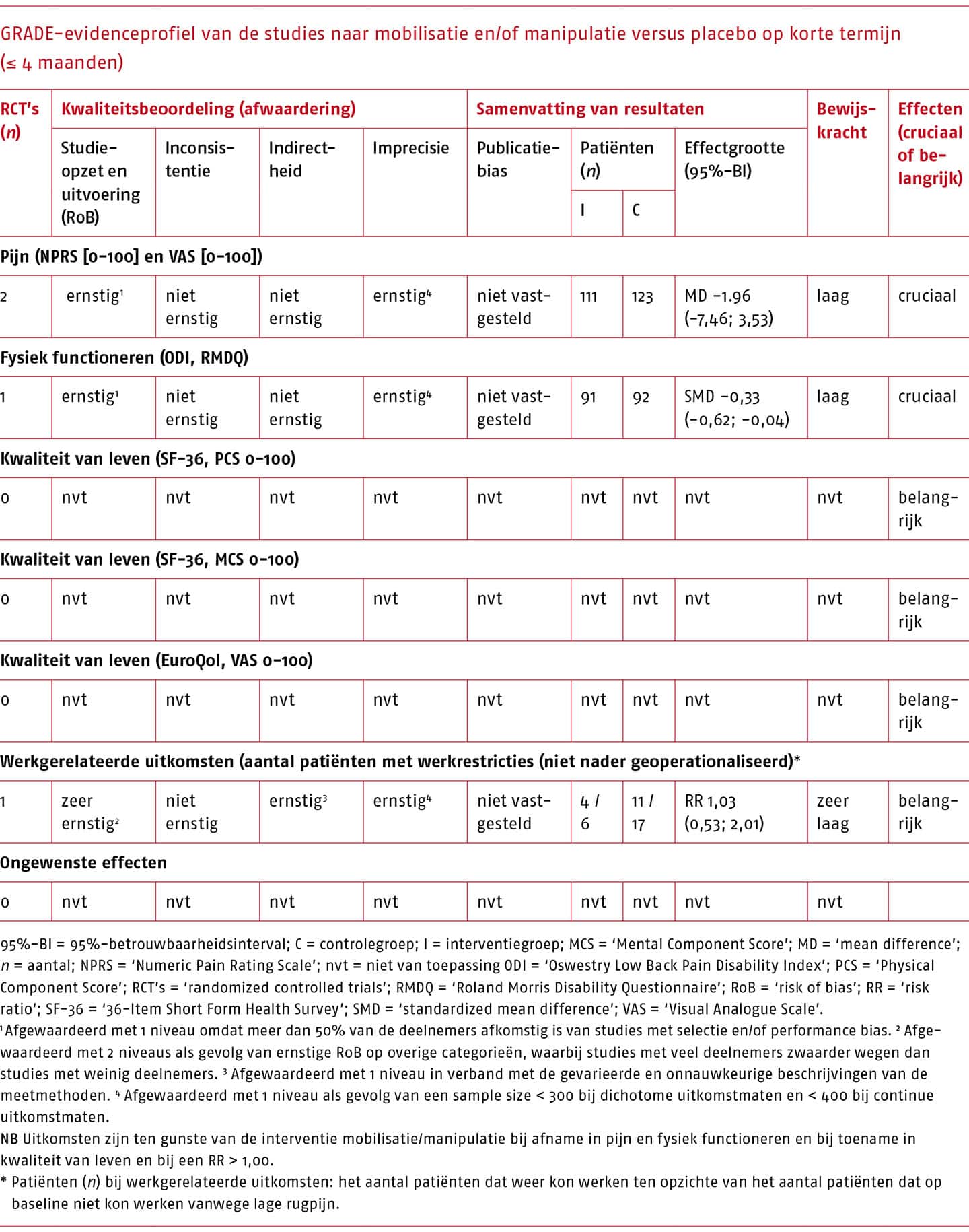
Effectiviteit en bewijskracht van mobilisatie en/of manipulatie versus geen behandeling
Het effect van mobilisatie en/of manipulatie op pijn en fysieke beperkingen op korte termijn is in twee RCT’s (Bialosky 2014; Xia 2016) vergeleken met geen behandeling. Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren op lange termijn hebben onderzocht.
Een overzicht van de resultaten op korte termijn die gepoold konden worden, is weergegeven in de volgende tabel. Zie bijlage C.4.1-7 (opent in nieuw tabblad) voor de forestplots van de cruciale en belangrijke uitkomsten (figuur 15 t/m 16).
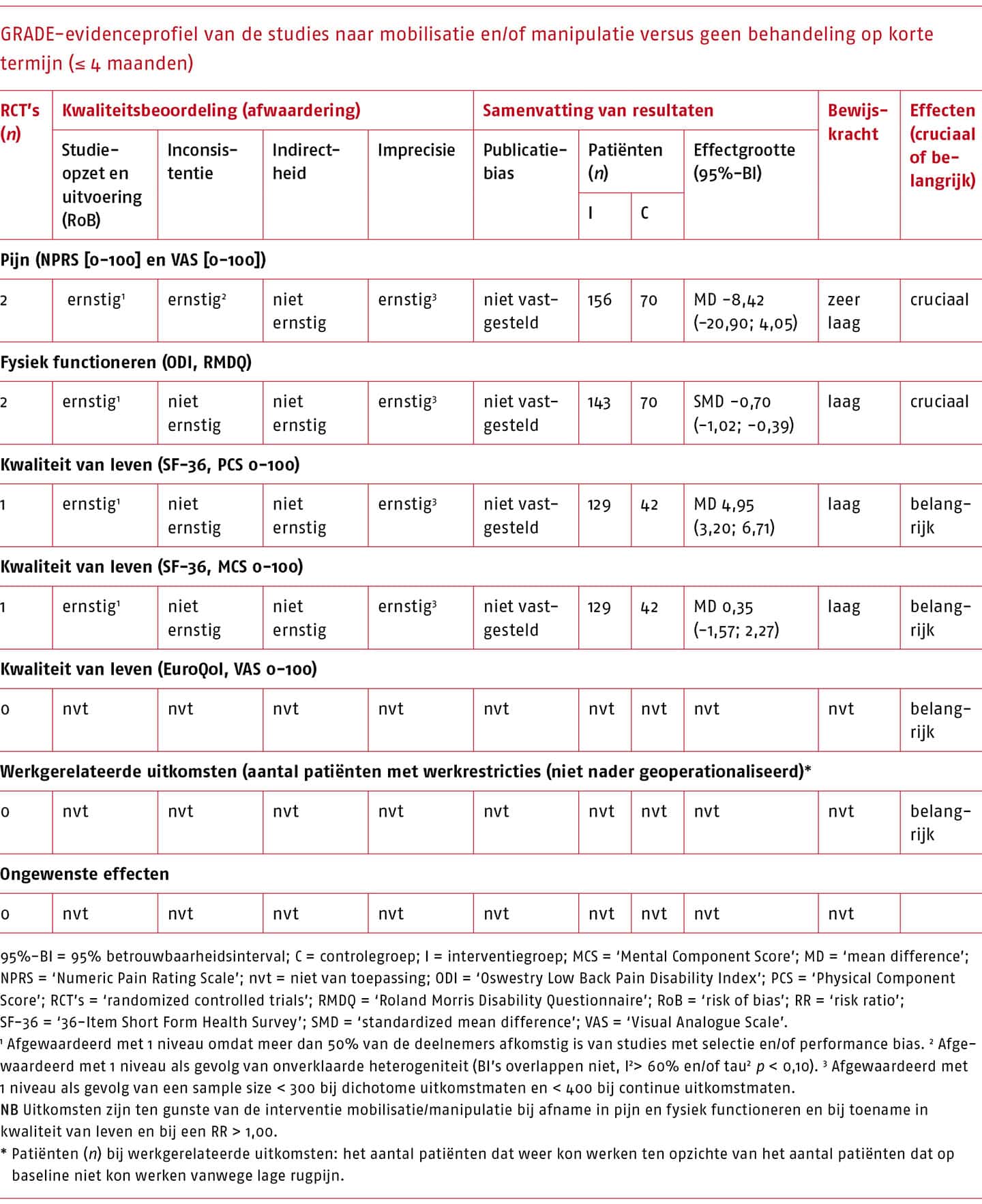
Effectiviteit en bewijskracht van manipulatie versus mobilisatie
Het effect van manipulatie op pijn en fysieke beperkingen op korte termijn is in 6 RCT’s (Castro-Sánchez 2016; Cleland 2009; Cook 2013; Hadler 1987; Hondras 2009; Xia 2016) vergeleken met mobilisatie, en op lange termijn in twee RCT’s (Cleland 2009; Hondras 2009).
Een overzicht van de resultaten op korte en lange termijn die gepoold konden worden, is weergegeven in de volgende tabellen. Zie bijlage C.4.1-7 (opent in nieuw tabblad) voor de forestplots van de cruciale en belangrijke uitkomsten (figuur 17 t/m 20).
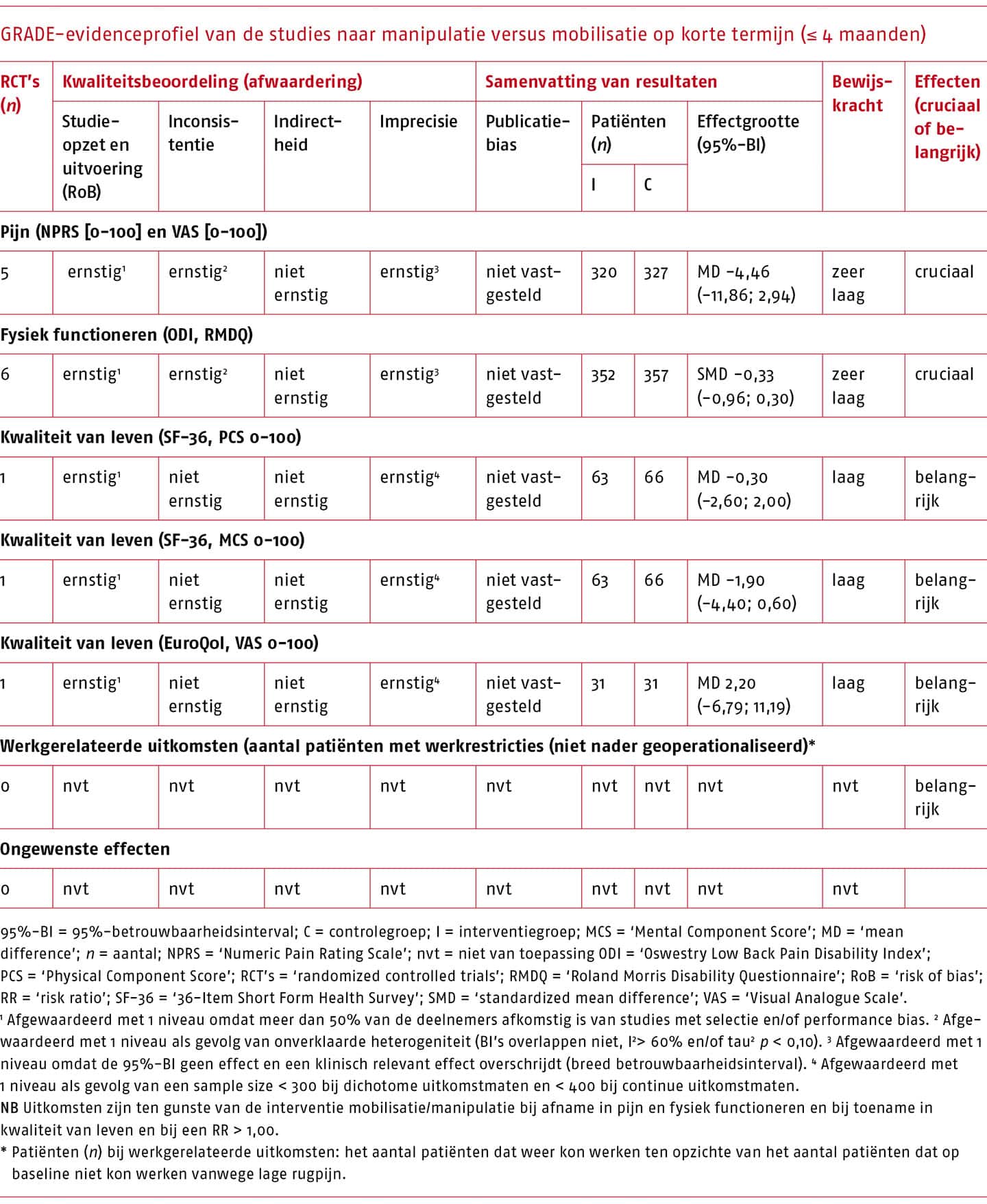
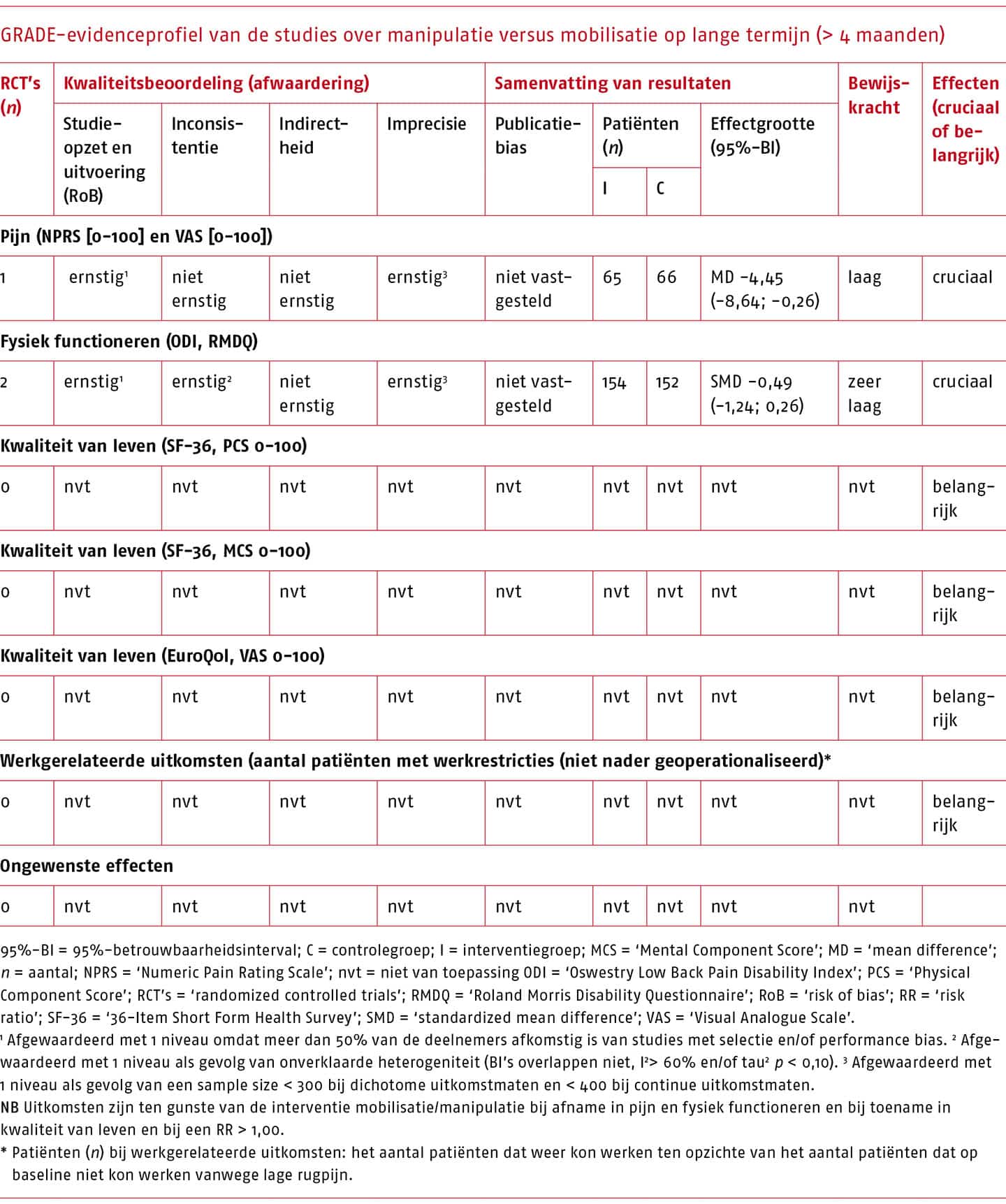
Overwegingen
Voor de beantwoording van de uitgangsvraag worden in het proces van literatuur naar aanbeveling behalve de literatuur ook andere overwegingen meegenomen. Samen bepalen zij de richting en sterkte van de aanbeveling. De beoordeling van overwegingen en de toelichting worden weergegeven in bijlage C.4.1-5 (opent in nieuw tabblad).
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schunemann HJ, Group GW. GRADE evidence to decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016a;353:i2089.
- Alonso-Coello P, Schunemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016b;353:i2016.
- Alt A, Malcherek N, Geisler S, Thietje R. The sustainable effectiveness to avoid chronification in non-specific, non-chronic back pain. Deutsche Zeitschrift fur Sportmedizin. 2020;71(4):97-102.
- Andronis L, Kinghorn P, Qiao S, Whitehurst DG, Durrell S, McLeod H. Cost-effectiveness of non-invasive and non-pharmacological interventions for low back pain: a systematic literature review. Appl Health Econ Health Policy. 2017;15(2):173-201.
- Aspinall SL, Jacques A, Leboeuf-Yde C, Etherington SJ, Walker BF. No difference in pressure pain threshold and temporal summation after lumbar spinal manipulation compared to sham: A randomised controlled trial in adults with low back pain. Musculoskelet Sci Pract. 2019;43:18-25.
- Balthazard P, de Goumoens P, Rivier G, Demeulenaere P, Ballabeni P, Dériaz O. Manual therapy followed by specific active exercises versus a placebo followed by specific active exercises on the improvement of functional disability in patients with chronic non specific low back pain: a randomized controlled trial. BMC Musculoskelet Disord. 2012;13:162.
- Bergquist-Ullman M, Larsson U. Acute low back pain in industry. A controlled prospective study with special reference to therapy and confounding factors. Acta Orthop Scand. 1977(170):1-117.
- Bialosky JE, Beneciuk JM, Bishop MD, Coronado RA, Penza CW, Simon CB, George SZ. Unraveling the mechanisms of manual therapy: modeling an approach. J Orthop Sports Phys Ther. 2018;48(1):8-18.
- Bialosky JE, George SZ, Horn ME, Price DD, Staud R, Robinson ME. Spinal manipulative therapy-specific changes in pain sensitivity in individuals with low back pain (NCT01168999). J Pain. 2014;15(2):136-48.
- Blanchette MA, Stochkendahl MJ, Borges da Silva R, Boruff J, Harrison P, Bussières A. Effectiveness and economic evaluation of chiropractic care for the treatment of low back pain: a systematic review of pragmatic studies. PLoS One. 2016;11(8):e0160037.
- Brennan GP, Fritz JM, Hunter SJ, Thackeray A, Delitto A, Erhard RE. Identifying subgroups of patients with acute/subacute ‘nonspecific’ low back pain: results of a randomized clinical trial. Spine. 2006;31(6):623-31.
- Bronfort G, Evans R, Nelson B, Aker PD, Goldsmith CH, Vernon H. A randomized clinical trial of exercise and spinal manipulation for patients with chronic neck pain. Spine. 2001;26(7):788-97; discussion 98-9.
- Bronfort G, Goldsmith CH, Nelson CF, Boline PD, Anderson AV. Trunk exercise combined with spinal manipulative or NSAID therapy for chronic low back pain: a randomized, observer-blinded clinical trial. J Manipulative Physiol Ther. 1996;19(9):570-82.
- Bronfort G, Hondras MA, Schulz CA, Evans RL, Long CR, Grimm R. Spinal manipulation and home exercise with advice for subacute and chronic back-related leg pain: a trial with adaptive allocation. Ann Intern Med. 2014;161(6):381-91.
- Bronfort G, Maiers MJ, Evans RL, Schulz CA, Bracha Y, Svendsen KH, Grimm RH, Jr., Owens EF, Jr., Garvey TA, Transfeldt EE. Supervised exercise, spinal manipulation, and home exercise for chronic low back pain: a randomized clinical trial. Spine. 2011;11(7):585-98.
- Bronfort G. Chiropractic versus general medical treatment of low back pain: A small scale controlled clinical trial. J Chiropract Med. 1989;2:145-50.
- Castro-Sánchez AM, Lara-Palomo IC, Matarán-Peñarrocha GA, Fernández-de-Las-Peñas C, Saavedra-Hernández M, Cleland J, Aguilar-Ferrándiz ME. Short-term effectiveness of spinal manipulative therapy versus functional technique in patients with chronic nonspecific low back pain: a pragmatic randomized controlled trial. Spine. 2016;16(3):302-12.
- Cecchi F, Molino-Lova R, Chiti M, Pasquini G, Paperini A, Conti AA, Macchi C. Spinal manipulation compared with back school and with individually delivered physiotherapy for the treatment of chronic low back pain: a randomized trial with one-year follow-up. Clin Rehabil. 2010;24(1):26-36.
- Cherkin DC, Deyo RA, Battié M, Street J, Barlow W. A comparison of physical therapy, chiropractic manipulation, and provision of an educational booklet for the treatment of patients with low back pain. N Engl J Med. 1998;339(15):1021-9.
- Childs JD, Fritz JM, Flynn TW, Irrgang JJ, Johnson KK, Majkowski GR, Delitto A. A clinical prediction rule to identify patients with low back pain most likely to benefit from spinal manipulation: a validation study. Ann Intern Med. 2004;141(12):920-8.
- Cholewicki J, Breen A, Popovich JM, Jr., Reeves NP, Sahrmann SA, van Dillen LR, Vleeming A, Hodges PW. Can biomechanics research lead to more effective treatment of low back pain? a point-counterpoint debate. J Orthop Sports Phys Ther. 2019;49(6):425-36.
- Chown M, Whittamore L, Rush M, Allan S, Stott D, Archer M. A prospective study of patients with chronic back pain randomised to group exercise, physiotherapy or osteopathy. Physiotherapy. 2008;94(1):21-8.
- Cleland JA, Fritz JM, Kulig K, Davenport TE, Eberhart S, Magel J, Childs JD. Comparison of the effectiveness of three manual physical therapy techniques in a subgroup of patients with low back pain who satisfy a clinical prediction rule: a randomized clinical trial. Spine. 2009;34(25):2720-9.
- Cook C, Learman K, Showalter C, Kabbaz V, O’Halloran B. Early use of thrust manipulation versus non-thrust manipulation: a randomized clinical trial. Man Ther. 2013;18(3):191-8.
- Cramer GD, Humphreys CR, Hondras MA, McGregor M, Triano JJ. The Hmax/Mmax ratio as an outcome measure for acute low back pain. J Manipulative Physiol Ther. 1993;16(1):7-13.
- Cruser d A, Maurer D, Hensel K, Brown SK, White K, Stoll ST. A randomized, controlled trial of osteopathic manipulative treatment for acute low back pain in active duty military personnel. J Man Manip Ther. 2012;20(1):5-15.
- Dagenais S, Gay RE, Tricco AC, Freeman MD, Mayer JM. NASS contemporary concepts in spine care: spinal manipulation therapy for acute low back pain. Spine. 2010;10(10):918-40.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- de Oliveira Meirelles F, de Oliveira Muniz Cunha JC, da Silva EB. Osteopathic manipulation treatment versus therapeutic exercises in patients with chronic nonspecific low back pain: A randomized, controlled and double-blind study. J Back Musculoskelet Rehabil. 2020;33(3):367-77.
- de Zoete A, Verbeeck A, de Boer MR, Assendelft WJJ, van Tulder MW, Rubinstein SM. Spinal manipulative therapy for acute and subacute low back pain. Cochrane Database Syst Rev. Unpublished.
- Dougherty PE, Karuza J, Savino D, Katz P. Evaluation of a modified clinical prediction rule for use with spinal manipulative therapy in patients with chronic low back pain: a randomized clinical trial. Chiropr Man Therap. 2014;22(1):41.
- Evans DP, Burke MS, Lloyd KN, Roberts EE, Roberts GM. Lumbar spinal manipulation on trial. Part I–clinical assessment. Rheumatol Rehabil. 1978;17(1):46-53.
- Farrell JP, Twomey LT. Acute low back pain. Comparison of two conservative treatment approaches. Med J Aust. 1982;1(4):160-4.
- Ferreira ML, Ferreira PH, Latimer J, Herbert RD, Hodges PW, Jennings MD, Maher CG, Refshauge KM. Comparison of general exercise, motor control exercise and spinal manipulative therapy for chronic low back pain: A randomized trial. Pain. 2007;131(1-2):31-7.
- Ford JJ, Slater SL, Richards MC, Surkitt LD, Chan AYP, Taylor NF, Hahne AJ. Individualised manual therapy plus guideline-based advice vs advice alone for people with clinical features of lumbar zygapophyseal joint pain: a randomised controlled trial. Physiotherapy. 2019;105(1):53-64.
- Ghroubi S, Elleuch H, Baklouti S, Elleuch MH. [Chronic low back pain and vertebral manipulation]. Ann Readapt Med Phys. 2007;50(7):570-6.
- Gibson T, Grahame R, Harkness J, Woo P, Blagrave P, Hills R. Controlled comparison of short-wave diathermy treatment with osteopathic treatment in non-specific low back pain. Lancet (London, England). 1985;1(8440):1258-61.
- Glover JR, Morris JG, Khosla T. Back pain: a randomized clinical trial of rotational manipulation of the trunk. Br J Ind Med. 1974;31(1):59-64.
- Goertz CM, Long CR, Hondras MA, Petri R, Delgado R, Lawrence DJ, Owens EF, Meeker WC. Adding chiropractic manipulative therapy to standard medical care for patients with acute low back pain: results of a pragmatic randomized comparative effectiveness study. Spine. 2013;38(8):627-34.
- Goertz CM, Long CR, Vining RD, Pohlman KA, Walter J, Coulter I. Effect of usual medical care plus chiropractic care vs usual medical care alone on pain and disability among us service members with low back pain: a comparative effectiveness clinical trial. JAMA Netw Open. 2018;1(1):e180105.
- Goldby LJ, Moore AP, Doust J, Trew ME. A randomized controlled trial investigating the efficiency of musculoskeletal physiotherapy on chronic low back disorder. Spine. 2006;31(10):1083-93.
- Grande-Alonso M, Suso-Marti L, Cuenca-Martinez F, Pardo-Montero J, Gil-Martinez A, La Touche R. Physiotherapy based on a biobehavioral approach with or without orthopedic manual physical therapy in the treatment of nonspecific chronic low back pain: a randomized controlled trial. Pain Med. 2019;20(12):2571-87.
- Gudavalli MR, Cambron JA, McGregor M, Jedlicka J, Keenum M, Ghanayem AJ, Patwardhan AG. A randomized clinical trial and subgroup analysis to compare flexion-distraction with active exercise for chronic low back pain. Eur Spine J. 2006;15(7):1070-82.
- Haas M, Vavrek D, Peterson D, Polissar N, Neradilek MB. Dose-response and efficacy of spinal manipulation for care of chronic low back pain: a randomized controlled trial. Spine. 2014;14(7):1106-16.
- Hadler NM, Curtis P, Gillings DB, Stinnett S. A benefit of spinal manipulation as adjunctive therapy for acute low-back pain: a stratified controlled trial. Spine. 1987;12(7):702-6.
- Hallegraeff JM, de Greef M, Winters JC, Lucas C. Manipulative therapy and clinical prediction criteria in treatment of acute nonspecific low back pain. [Erratum appears in Percept Mot Skills. 2009 Jun;108(3):981 Note: Hallegraeff, H J M [corrected to Hallegraeff, J M]]. Percept Mot Skills. 2009;108(1):196-208.
- Hancock MJ, Maher CG, Latimer J, McLachlan AJ, Cooper CW, Day RO, Spindler MF, McAuley JH. Assessment of diclofenac or spinal manipulative therapy, or both, in addition to recommended first-line treatment for acute low back pain: a randomised controlled trial. Lancet (London, England). 2007;370(9599):1638-43.
- Harper B, Jagger K, Aron A, Steinbeck L, Stecco A. A commentary review of the cost effectiveness of manual therapies for neck and low back pain. J Bodyw Mov Ther. 2017;21(3):684-91.
- Hemmilä HM, Keinänen-Kiukaanniemi SM, Levoska S, Puska P. Long-term effectiveness of bone-setting, light exercise therapy, and physiotherapy for prolonged back pain: a randomized controlled trial. J Manipulative Physiol Ther. 2002;25(2):99-104.
- Hidalgo B, Pitance L, Hall T, Detrembleur C, Nielens H. Short-term effects of Mulligan mobilization with movement on pain, disability, and kinematic spinal movements in patients with nonspecific low back pain: a randomized placebo-controlled trial. J Manipulative Physiol Ther. 2015;38(6):365-74.
- Higgins JPT, Green S. Cochrane Handbook for Systematic Reviews of Interventions. The Cochrane Collaboration; 2011 [updated March 2011]. Version 5.1.0: Beschikbaar via: www.cochrane-handbook.org. Geraadpleegd op 30 november 2020.
- Hoehler FK, Tobis JS, Buerger AA. Spinal manipulation for low back pain. JAMA. 1981;245(18):1835-8.
- Hoiriis KT, Pfleger B, McDuffie FC, Cotsonis G, Elsangak O, Hinson R, Verzosa GT. A randomized clinical trial comparing chiropractic adjustments to muscle relaxants for subacute low back pain. J Manipulative Physiol Ther. 2004;27(6):388-98.
- Hondras MA, Long CR, Cao Y, Rowell RM, Meeker WC. A randomized controlled trial comparing 2 types of spinal manipulation and minimal conservative medical care for adults 55 years and older with subacute or chronic low back pain. J Manipulative Physiol Ther. 2009;32(5):330-43.
- Hsieh CY, Adams AH, Tobis J, Hong CZ, Danielson C, Platt K, Hoehler F, Reinsch S, Rubel A. Effectiveness of four conservative treatments for subacute low back pain: a randomized clinical trial. Spine. 2002;27(11):1142-8.
- Hurley DA, McDonough SM, Dempster M, Moore AP, Baxter GD. A randomized clinical trial of manipulative therapy and interferential therapy for acute low back pain. Spine. 2004;29(20):2207-16.
- Hurwitz EL, Morgenstern H, Harber P, Kominski GF, Belin TR, Yu F, Adams AH. A randomized trial of medical care with and without physical therapy and chiropractic care with and without physical modalities for patients with low back pain: 6-month follow-up outcomes from the UCLA low back pain study. Spine. 2002;27(20):2193-204.
- Hussain I, Shah SIR, Amjad I. Efficacy of spinal manual therapy in non-specific acute low back pain. RMJ. 2013;38(4):3.
- Indrakanti SS, Weber MH, Takemoto SK, Hu SS, Polly D, Berven SH. Value-based care in the management of spinal disorders: a systematic review of cost-utility analysis. Clin Orthop Relat Res. 2012;470(4):1106-23.
- Koes BW, Bouter LM, van Mameren H, Essers AH, Verstegen GM, Hofhuizen DM, Houben JP, Knipschild PG. The effectiveness of manual therapy, physiotherapy, and treatment by the general practitioner for nonspecific back and neck complaints. A randomized clinical trial. Spine. 1992;17(1):28-35.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF) / Nederlandse Vereniging voor Manuele Therapie (NVMT). Beroepscompetentieprofiel manueeltherapeut. Amersfoort; KNGF/NVMT; 2014. Beschikbaar via: https://www.kngf.nl/article/vak-en-kwaliteit/beroepscode/beroepsprofiel-fysiotherapeut.
- Krekoukias G, Gelalis ID, Xenakis T, Gioftsos G, Dimitriadis Z, Sakellari V. Spinal mobilization vs conventional physiotherapy in the management of chronic low back pain due to spinal disk degeneration: a randomized controlled trial. J Man Manip Ther. 2017;25(2):66-73.
- Lewis J, O’Sullivan P. Is it time to reframe how we care for people with non-traumatic musculoskeletal pain? Br J Sports Med. 2018;52(24):1543-4.
- Licciardone JC, Minotti DE, Gatchel RJ, Kearns CM, Singh KP. Osteopathic manual treatment and ultrasound therapy for chronic low back pain: a randomized controlled trial. Ann Fam Med. 2013;11(2):122-9.
- Licciardone JC, Stoll ST, Fulda KG, Russo DP, Siu J, Winn W, Swift J, Jr. Osteopathic manipulative treatment for chronic low back pain: a randomized controlled trial. Spine. 2003;28(13):1355-62.
- MacDonald RS, Bell CM. An open controlled assessment of osteopathic manipulation in nonspecific low-back pain. Spine. 1990;15(5):364-70.
- Maissan F, Pool J, Stutterheim E, Wittink H, Ostelo R. Clinical reasoning in unimodal interventions in patients with non-specific neck pain in daily physiotherapy practice, a Delphi study. Musculoskelet Sci Pract. 2018;37:8-16.
- Meade TW, Dyer S, Browne W, Townsend J, Frank AO. Low back pain of mechanical origin: randomised comparison of chiropractic and hospital outpatient treatment. BMJ. 1990;300(6737):1431-7.
- Michaleff ZA, Lin CW, Maher CG, van Tulder MW. Spinal manipulation epidemiology: systematic review of cost effectiveness studies. J Electromyogr Kinesiol. 2012;22(5):655-62.
- Mintken PE, Rodeghero J, Cleland JA. Manual therapists – Have you lost that loving feeling?! J Man Manip Ther. 2018;26(2):53-4.
- Mohseni-Bandpei MA, Critchley J, Staunton T, Richardson B. A prospective randomised controlled trial of spinal manipulation and ultrasound in the treatment of chronic low back pain. Physiotherapy. 2006;92(1):34-42.
- Morton JE. Manipulation in the Treatment of Acute Low Back Pain. J Man Manip Ther. 1999;7(4):8.
- Muller R, Giles LG. Long-term follow-up of a randomized clinical trial assessing the efficacy of medication, acupuncture, and spinal manipulation for chronic mechanical spinal pain syndromes. J Manipulative Physiol Ther. 2005;28(1):3-11.
- Nejati P, Safarcherati A, Karimi F. Effectiveness of Exercise Therapy and Manipulation on Sacroiliac Joint Dysfunction: A Randomized Controlled Trial. Pain Physician. 2019;22(1):53-61.
- Paatelma M, Kilpikoski S, Simonen R, Heinonen A, Alen M, Videman T. Orthopaedic manual therapy, McKenzie method or advice only for low back pain in working adults: a randomized controlled trial with one year follow-up. J Rehabil Med. 2008;40(10):858-63.
- Petersen T, Larsen K, Nordsteen J, Olsen S, Fournier G, Jacobsen S. The McKenzie method compared with manipulation when used adjunctive to information and advice in low back pain patients presenting with centralization or peripheralization: a randomized controlled trial. Spine. 2011;36(24):1999-2010.
- Pope MH, Phillips RB, Haugh LD, Hsieh CY, MacDonald L, Haldeman S. A prospective randomized three-week trial of spinal manipulation, transcutaneous muscle stimulation, massage and corset in the treatment of subacute low back pain. Spine. 1994;19(22):2571-7.
- Postacchini F, Facchini M, Palieri P. Efficacy of various forms of conservative treatment in low back pain. Neuro-Orthopedics. 1988:8.
- Rasmussen GG. Manipulation in treatment of low back pain: a randomized clinical trial. Medizin. 1979;1:8-10.
- Rasmussen J, Laetgaard J, Lindecrona AL, Qvistgaard E, Bliddal H. Manipulation does not add to the effect of extension exercises in chronic low-back pain (LBP). A randomized, controlled, double blind study. Joint Bone Spine. 2008;75(6):708-13.
- Rasmussen-Barr E, Nilsson-Wikmar L, Arvidsson I. Stabilizing training compared with manual treatment in sub-acute and chronic low-back pain. Man Ther. 2003;8(4):233-41.
- Rubinstein SM, de Zoete A, van Middelkoop M, Assendelft WJJ, de Boer MR, van Tulder MW. Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and meta-analysis of randomised controlled trials. BMJ. 2019;364:l689.
- Rubinstein SM, van Middelkoop M, Assendelft WJ, de Boer MR, van Tulder MW. Spinal manipulative therapy for chronic low-back pain. The Cochrane database of systematic reviews. 2011(2):Cd008112.
- Samir SM, Zaky LA, Soliman MO. Mulligan versus Maitland mobilizations in patients with chronic low back dysfunction. 2016;9(6):92-9.
- Santilli V, Beghi E, Finucci S. Chiropractic manipulation in the treatment of acute back pain and sciatica with disc protrusion: a randomized double-blind clinical trial of active and simulated spinal manipulations. Spine. 2006;6(2):131-7.
- Sarker KK, Mohanty U, Sethi J. Effect of spinal manipulation on postural instability in patients wiht non specific low back pain. Int J Pharma Bio Sci. 2016;7(3):8.
- Sarker KK, Sethi J, Mohanty U. Effect of spinal manipulation on pain sensitivity, postural sway, and health-related quality of life among patients with non-specific chronic low back pain: A randomised control trial. Journal of Clinical and Diagnostic Research. 2019;13(2):YC01-YC5.
- Satpute K, Hall T, Bisen R, Lokhande P. The effect of spinal mobilization with leg movement in patients with lumbar radiculopathy-a double-blind randomized controlled trial. Arch Phys Med Rehabil. 2019;100(5):828-36.
- Schaafstra A, Spinnewijn W, Bons S, Borg M, Koes B, Ostelo R, Spijker-Huiges A, Burgers J, Bouma M, Verburg A. NHG-standaard lumbosacraal radiculair syndroom (tweede herziening). Huisarts Wet. 2015;58(6):308-20.
- Schenk R, Dionne C, Simon C, Johnson R. Effectiveness of mechanical diagnosis and therapy in patients with back pain who meet a clinical prediction rule for spinal manipulation. J Man Manip Ther. 2012;20(1):43-9.
- Schneider M, Haas M, Glick R, Stevans J, Landsittel D. Comparison of spinal manipulation methods and usual medical care for acute and subacute low back pain: a randomized clinical trial. Spine. 2015;40(4):209-17.
- Schulz C, Evans R, Maiers M, Schulz K, Leininger B, Bronfort G. Spinal manipulative therapy and exercise for older adults with chronic low back pain: a randomized clinical trial. Chiropr Man Therap. 2019;27:21.
- Seferlis T, Németh G, Carlsson AM, Gillström P. Conservative treatment in patients sick-listed for acute low-back pain: a prospective randomised study with 12 months’ follow-up. Eur Spine J. 1998;7(6):461-70.
- Senna MK, Machaly SA. Does maintained spinal manipulation therapy for chronic nonspecific low back pain result in better long-term outcome? Spine. 2011;36(18):1427-37.
- Shah SG, Kage V. Effect of seven sessions of posterior-to-anterior spinal mobilisation versus prone press-ups in non-specific low back pain – randomized clinical trial. J Clin Diagn Res. 2016;10(3):Yc10-3.
- Skargren EI, Oberg BE, Carlsson PG, Gade M. Cost and effectiveness analysis of chiropractic and physiotherapy treatment for low back and neck pain. Six-month follow-up. Spine. 1997;22(18):2167-77.
- Skillgate E, Vingard E, Alfredsson L. Naprapathic manual therapy or evidence-based care for back and neck pain: a randomized, controlled trial. Clin J Pain. 2007;23(5):431-9.
- Stochkendahl MJ, Kjaer P, Hartvigsen J, Kongsted A, Aaboe J, Andersen M, Andersen MO, Fournier G, Hojgaard B, Jensen MB, Jensen LD, Karbo T, Kirkeskov L, Melbye M, Morsel-Carlsen L, Nordsteen J, Palsson TS, Rasti Z, Silbye PF, Steiness MZ, Tarp S, Vaagholt M. National clinical guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy. Eur Spine J. 2018;27(1):60-75.
- Sutlive TG, Mabry LM, Easterling EJ, Durbin JD, Hanson SL, Wainner RS, Childs JD. Comparison of short-term response to two spinal manipulation techniques for patients with low back pain in a military beneficiary population. Mil Med. 2009;174(7):750-6.
- Team UBT. United Kingdom back pain exercise and manipulation (UK BEAM) randomised trial: cost effectiveness of physical treatments for back pain in primary care. BMJ. 2004;329(7479):1381-5.
- Teychenne M, Lamb KE, Main L, Miller C, Hahne A, Ford J, Rosenbaum S, Belavy D. General strength and conditioning versus motor control with manual therapy for improving depressive symptoms in chronic low back pain: A randomised feasibility trial. PLoS One. 2019;14(8):e0220442.
- Thorn BE, Eyer JC, Van Dyke BP, Torres CA, Burns JW, Kim M, Newman AK, Campbell LC, Anderson B, Block PR, Bobrow BJ, Brooks R, Burton TT, Cheavens JS, DeMonte CM, DeMonte WD, Edwards CS, Jeong M, Mulla MM, Penn T, Smith LJ, Tucker DH. Literacy-adapted cognitive behavioral therapy versus education for chronic pain at low-income clinics: a randomized controlled trial. Ann Int Med. 2018;168(7):471-80.
- Triano JJ, McGregor M, Hondras MA, Brennan PC. Manipulative therapy versus education programs in chronic low back pain. Spine. 1995;20(8):948-55.
- Tsertsvadze A, Clar C, Court R, Clarke A, Mistry H, Sutcliffe P. Cost-effectiveness of manual therapy for the management of musculoskeletal conditions: a systematic review and narrative synthesis of evidence from randomized controlled trials. J Manipulative Physiol Ther. 2014;37(6):343-62.
- Ulger O, Demirel A, Oz M, Tamer S. The effect of manual therapy and exercise in patients with chronic low back pain: Double blind randomized controlled trial. J Back Musculoskelet Rehabil. 2017;30(6):1303-9.
- Verma Y, Goyal M, Narkeesh. Pain, range of motion and back strength in chronic mechanical low back pain before & after lumbar mobilisation. Int J Physioth Res. 2013;3:48-57.
- Vismara L, Cimolin V, Menegoni F, Zaina F, Galli M, Negrini S, Villa V, Capodaglio P. Osteopathic manipulative treatment in obese patients with chronic low back pain: a pilot study. Man Ther. 2012;17(5):451-5.
- von Heymann WJ, Schloemer P, Timm J, Muehlbauer B. Spinal high-velocity low amplitude manipulation in acute nonspecific low back pain: a double-blinded randomized controlled trial in comparison with diclofenac and placebo. Spine. 2013;38(7):540-8.
- Waagen GN, Haldeman S, Cook G, Lopez D, DeBoer KF. Short term trial of chiropractic adjustments for the relief of chronic low back pain. Manual Medicine. 1986;2:5.
- Walker BF, Hebert JJ, Stomski NJ, Losco B, French SD. Short-term usual chiropractic care for spinal pain: a randomized controlled trial. Spine. 2013;38(24):2071-8.
- Waqqar S, Shakil-Ur-Rehman S, Ahmad S. McKenzie treatment versus mulligan sustained natural apophyseal glides for chronic mechanical low back pain. Pak J Med Sci. 2016;32(2):476-9.
- Wilkey A, Gregory M, Byfield D, McCarthy PW. A comparison between chiropractic management and pain clinic management for chronic low-back pain in a national health service outpatient clinic. J Altern Complement Med. 2008;14(5):465-73.
- Wreje U, Nordgren B, Aberg H. Treatment of pelvic joint dysfunction in primary care – a controlled study. Scand J Prim Health Care. 1992;10(4):310-5.
- Xia T, Long CR, Gudavalli MR, Wilder DG, Vining RD, Rowell RM, Reed WR, DeVocht JW, Goertz CM, Owens EF, Jr., Meeker WC. Similar effects of thrust and nonthrust spinal manipulation found in adults with subacute and chronic low back pain: a controlled trial with adaptive allocation. Spine. 2016;41(12):E702-9.
- Zafereo J, Wang-Price S, Roddey T, Brizzolara K. Regional manual therapy and motor control exercise for chronic low back pain: a randomized clinical trial. J Man Manipul Ther. 2018;26(4):193-202.
- Zaproudina N, Hietikko T, Hänninen OO, Airaksinen O. Effectiveness of traditional bone setting in treating chronic low back pain: a randomised pilot trial. Complement Ther Med. 2009;17(1):23-8.
C.4.2 Massage
Deze niet-oefentherapeutische interventie valt buiten het competentieprofiel van de oefentherapeut (Cesar/Mensendieck), tenzij de oefentherapeut de aanvullende competenties behaald heeft door middel van scholing.
Pas massage niet toe:
- als enkelvoudige interventie, of
- bij patiënten die zich sterk afhankelijk opstellen van de therapeut, of
- bij patiënten die niet open staan voor een gesprek over actieve en/of gedragsgeoriënteerde behandeling, of
- bij patiënten in profiel 1, of
- bij patiënten met LRS.
Overweeg massage alleen toe te passen indien er sprake is van een verhoogde spierspanning van de musculatuur rondom de lumbale wervelkolom en het niet direct lukt om de patiënt zich te laten conformeren aan een actieve aanpak als gevolg van een sterke voorkeur voor massage of sterke verwachtingen of overtuigingen ten aanzien van massage.
Maar alleen:
- indien je als therapeut beoordeelt dat er een verband is tussen de verhoogde spierspanning en de klachten, en
- indien het verminderen van de verhoogde spierspanning nodig is om te komen tot een actieve benadering, en
- om bereidwilligheid ten aanzien van een actieve benadering te creëren en te komen tot bewegen en zelfredzaamheid van de patiënt, en
- als massage een onderdeel is van een bredere aanpak, dus in combinatie met actieve en/of gedragsgeoriënteerde behandeling, en
- de massage kortdurend is, en
- de patiënt is ingedeeld in profiel 2 of 3.
Onderbouwing
Aanleiding
In de huidige ‘KNGF-richtlijn lage rugpijn’ wordt aanbevolen kortdurende massage te overwegen ter vermindering van pijn bij stoornissen in gewrichtsfuncties of bij toegenomen spierspanning (KNGF 2013). Wel is het advies om terughoudend te zijn ten aanzien van passieve behandelvormen, omdat behandeling en begeleiding gericht moeten zijn op zelfredzaamheid van de patiënt. De aanbeveling wordt onderbouwd door een Cochrane-review waarin 13 gerandomiseerde gecontroleerde onderzoeken zijn geïncludeerd (Furlan 2008). Sindsdien is er nieuwe literatuur gepubliceerd en lijkt de nadruk nog meer gelegd te worden op het activerende beleid. Recent systematisch literatuuronderzoek heeft 22 richtlijnen geïdentificeerd over de behandeling van patiënten met lage rugpijn (Ng 2020, 2021). In zeven van de 22 richtlijnen is een aanbeveling geformuleerd over massage; in vijf wordt massage aanbevolen en in twee is de aanbeveling over massage onduidelijk of tegenstrijdig (Ng 2020, 2021). De richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) beveelt aan massage (als een vorm van manuele therapie) te overwegen, maar alleen als onderdeel van een behandeling die bestaat uit oefentherapie met of zonder gedragsmatige therapie (De Campos 2017). Ook de ‘NHG Standaard Aspecifieke lage rugpijn’ benadrukt dat het belangrijkste doel van de behandeling gericht is op het bevorderen van herstel en participatie en dat de therapie een activerende benadering moet hebben (NHG-Werkgroep Standaard Aspecifieke lage rugpijn 2017).
De aanbevelingen binnen de richtlijnen zijn gebaseerd op literatuur waarin massage wordt vergeleken met een placebobehandeling of met verschillende controle-interventies. Binnen de bestaande richtlijnen is echter niet gekeken naar de evidentie waarin de toegevoegde waarde van massage op oefentherapie is onderzocht, vergeleken met alleen oefentherapie.
Uitgangsvraag
Wordt massage, in toevoeging op oefentherapie aanbevolen bij patiënten met lage rugpijn?
Methode
Voor de beantwoording van deze uitgangvraag is systematisch literatuuronderzoek uitgevoerd en zijn overwegingen in kaart gebracht volgens het ‘GRADE Evidence-to-decision framework’ (Alonso-Coello 2016ab).
Conclusies op basis van de literatuur
De studies zijn geselecteerd uit twee Cochrane-reviews (Furlan 2008, 2015) en zijn gevonden met een aanvullende zoekactie tot 25 januari 2021. Voor de beantwoording van deze uitgangsvraag zijn twee RCT’s geanalyseerd (Bellido-Fernandez 2018; Preyde 2000). Deze RCT’s includeerden in totaal 131 patiënten met lage rugpijn. Beide richtten zich op patiënten met chronische lage rugpijn. Geen van de studies rapporteerde uitstraling naar de benen. Een RCT rapporteerde onvoldoende gegevens voor opname in de meta-analyse (Bellido-Fernandez 2018). Uit de resultaten van de andere RCT (Preyde 2000) blijkt dat massage in toevoeging op oefentherapie een klinisch-relevant effect heeft op pijn (VAS 0-100; MD 18,20; 95%-BI 10,03 tot 26,37; lage bewijskracht) en fysiek functioneren (RMDQ 0-24; MD 4,17; 95%-BI 2,02 tot 6,32; lage bewijskracht) bij patiënten met chronische lage rugpijn op korte termijn vergeleken met alleen oefentherapie. Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Conclusies op basis van de overwegingen
De resultaten van het systematisch literatuuronderzoek laten zien dat massage mogelijk een positief effect heeft op pijn en fysiek functioneren op korte termijn wanneer het wordt toegevoegd aan oefentherapie. Echter, gezien de lage bewijskracht is de toegevoegde waarde van massage op oefentherapie nog wel met veel onzekerheid omgeven.
Op korte termijn is massage als enkelvoudige therapie bij patiënten met subacute en chronische lage rugpijn effectiever op pijn en fysiek functioneren dan sham therapie, wachtlijst, of geen behandeling, maar niet op lange termijn (lage tot zeer lage bewijskracht), zo bleek uit het literatuuronderzoek van de Cochrane Library.
Op pijn alleen is massage wel effectiever in vergelijking met een andere interventie (manipulatie, mobilisatie, TENS, acupunctuur, tractie, ontspanningstherapie, fysiotherapie, oefentherapie of educatie), maar dat effect wordt niet gevonden voor fysiek functioneren, noch op de korte, noch op de lange termijn (Furlan 2015).
De werkgroep is van mening dat massage als op zichzelf staande interventie binnen de fysiotherapie sterk afgeraden dient te worden, aangezien er (inter)nationaal en multidisciplinair consensus is over de noodzaak van een actieve benadering die is gericht op bewegen en de zelfredzaamheid van de patiënt.
De werkgroep is van mening dat kortdurende massage bij patiënten met een sterke voorkeur of sterke verwachtingen dan wel overtuigingen ten aanzien van massage ingezet kan worden, maar alleen met als doel bereidwilligheid ten aanzien van een actieve benadering te creëren en te komen tot bewegen en zelfredzaamheid.
Literatuur
Om de uitgangsvraag te kunnen beantwoorden, is er een systematische literatuuranalyse verricht naar de volgende onderzoeksvraag (PICO):
- Wat zijn de gewenste en ongewenste effecten (O) van massage als aanvulling op oefentherapie (I) versus alleen oefentherapie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
- Oefentherapie alleen kan al dan niet in combinatie zijn met voorlichting of informatie en advies.
Op basis van literatuur selecteerde de werkgroep als cruciale uitkomstmaten ‘pijn’ en ‘fysiek functioneren’ (Chiarotto 2015; ICHOM Working Group Members for Low Back Pain 2017; Verburg 2019).
Ongewenste effecten zijn alle nadelige effecten die mogelijk gerelateerd zijn aan de interventie (bijvoorbeeld een toename van de pijn en/of beperkingen in fysiek functioneren, of pijn en/of beperkingen in fysiek functioneren van andere aard dan waar men in eerste instantie voor kwam, optredend direct na de interventie).
Zoekactie
Het literatuuronderzoek is hiërarchisch uitgevoerd; in eerste instantie is gezocht naar bestaande systematische literatuuronderzoeken, eventueel als onderdeel van een evidence-based richtlijn (zie A.1 ‘Inleiding’). Op basis van deze zoekactie is een literatuuronderzoek van de Cochrane Library over massage bij lage rugpijn geïdentificeerd (Furlan 2015). Hoewel massage binnen de fysiotherapie vaak als aanvulling op andere interventies wordt gehanteerd, vergelijkt deze review het enkelvoudige effect van massage met passieve en actieve therapieën. Studies waarbij massage wordt gecombineerd met andere interventies, zoals oefentherapie, werden in deze studie geëxcludeerd. De review betreft een update van het literatuuronderzoek van dezelfde auteurs uit 2008 (Furlan 2008), waarin wel studies waren geïncludeerd naar de toegevoegde waarde van massage op andere therapieën. Voor de beantwoording van de uitgangsvraag over massage is de literatuur van beide reviews gescreend op onze inclusiecriteria en is vervolgens een update uitgevoerd van de zoekactie van deze literatuuronderzoeken.
Selectie van studies in het literatuuronderzoek van de Cochrane Library
Voor het literatuuronderzoek van de Cochrane Library (Furlan 2015) is gezocht in MEDLINE, Embase, CENTRAL, CINAHL, LILACS, Index to Chiropractic Literature, and Proquest Dissertation Abstracts tot augustus 2014. Daarnaast zijn referentielijsten gescreend. Screening van de tabel met kenmerken van de geëxcludeerde studies leverde geen artikelen op waarin de toegevoegde waarde van massage op oefentherapie werd onderzocht.
Furlan 2008 beschrijft vijf studies die de toegevoegde waarde van massage op andere therapieën vergelijkt met de andere therapie alleen (Franke 2000; Geisser 2005; Poole 2007; Preyde 2000; Yip 2004). Deze vijf studies zijn getoetst aan onze vooraf gedefinieerde inclusiecriteria. Zie de volgende tabel.

Een van de studies voldeed aan de inclusiecriteria en is geanalyseerd (Preyde 2000). De artikelen die op basis van de volledige tekst zijn geëxcludeerd en de reden van exclusie is weergegeven in bijlage C.4.2-2 (opent in nieuw tabblad).
Op 25 januari 2021 is door een informatiespecialist (drs. J.W. Schoones, Leids Universitair Medisch Centrum) een systematische zoekactie uitgevoerd in PubMed, MEDLINE, Embase, Emcare, Web of Science en de Cochrane Library ter actualisering van de Cochrane-review uit 2015 (zie bijlage C.4.2-6 (opent in nieuw tabblad) voor de zoekverantwoording). Dit leverde 320 unieke treffers op. Na screening van de titel en het abstract op onze inclusiecriteria zijn 292 artikelen geëxcludeerd. Van 28 artikelen is het volledige artikel gescreend; uiteindelijk leverde de zoekactie twee extra studies op, een RCT (Bellido-Fernandez 2018) en een systematisch literatuuronderzoek (Kizhakkeveettil 2014). De in het systematisch literatuuronderzoek van Kizhakkeveettil geïncludeerde studies zijn beoordeeld op de inclusiecriteria van onze uitgangsvraag. Dit leverde geen extra inclusies op. Het totale aantal geanalyseerde studies komt daarmee op twee. Zie bijlage C.4.2-1 (opent in nieuw tabblad) voor het stroomdiagram van het inclusieproces.
In aansluiting op de Cochrane-review hebben we massage gedefinieerd als ‘soft-tissue manipulatie toegepast met de handen of een mechanisch apparaat’. Massage kan worden toegepast op elk lichaamsdeel, alleen op de lumbale regio of op het hele lichaam. We hebben de taxonomie van massagebehandelingen gebruikt voor musculoskeletale pijn die werd ontwikkeld door Sherman in 2006 (Sherman 2006). De taxonomie werd geconceptualiseerd als een classificatiesysteem met drie niveaus (behandeldoelen, stijlen en technieken) en vier categorieën (ontspanningsmassage, klinische massage, educatie over bewegingspatronen en energiehuishouding). Voor het bereiken van behandeldoelen definieerde Sherman stijlen, met bij elke stijl een set technieken. Van de in totaal 36 technieken kunnen er vele worden opgenomen in meerdere stijlen (zie bijlage C.4.2-8 (opent in nieuw tabblad) voor de gehanteerde taxonomie). Bij de beantwoording van de uitgangsvraag over massage hebben we de artikelen over de technieken die zich richten op energiebanen geëxcludeerd.
Karakteristieken van de geïncludeerde studies
De kenmerken van de geïncludeerde studies zijn weergegeven in bijlage C.4.2-3 (opent in nieuw tabblad). De zoekactie leverde twee RCT’s (Bellido-Fernandez 2018; Preyde 2000) en één systematisch literatuuronderzoek (Kizhakkeveettil 2014) op.
De twee RCT’s over oefentherapie en massage includeerden in totaal 131 patiënten met lage rugpijn. De gemiddelde leeftijd van de patiënten varieerde van 33 tot 48 jaar en het aandeel vrouwen van 49 tot 85%. In één studie was de gemiddelde duur van de klachten aangegeven, namelijk 12,5 weken, in de andere studie de minimale duur van de klachten, 12 weken. Beide studies rapporteerden geen gegevens over het percentage patiënten met uitstraling naar de benen.
Individuele studiekwaliteit (RoB)
De opzet en uitvoering van de individuele studies (‘risk of bias’, RoB) is door NS gescoord met behulp van de ‘Cochrane Risk-of-Bias tool’ (Higgins 2011). Een overzicht van de beoordeling van de studiekwaliteit (RoB) per studie is weergegeven in bijlage C.4.2-4 (opent in nieuw tabblad).
Het effect van oefentherapie en massage vergeleken met oefentherapie alleen is beschreven in twee RCT’s (Bellido-Fernandez 2018; Preyde 2000). Eén RCT heeft geen standaarddeviatie gerapporteerd en het was niet mogelijk deze te berekenen op basis van andere gegevens (Bellido-Fernandez 2018). Een overzicht van de resultaten van de studie van Preyde 2000 op korte termijn wordt weergegeven in de volgende tabel. Zie bijlage C.4.2-8 (opent in nieuw tabblad) voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn (figuur 1 en 2).
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
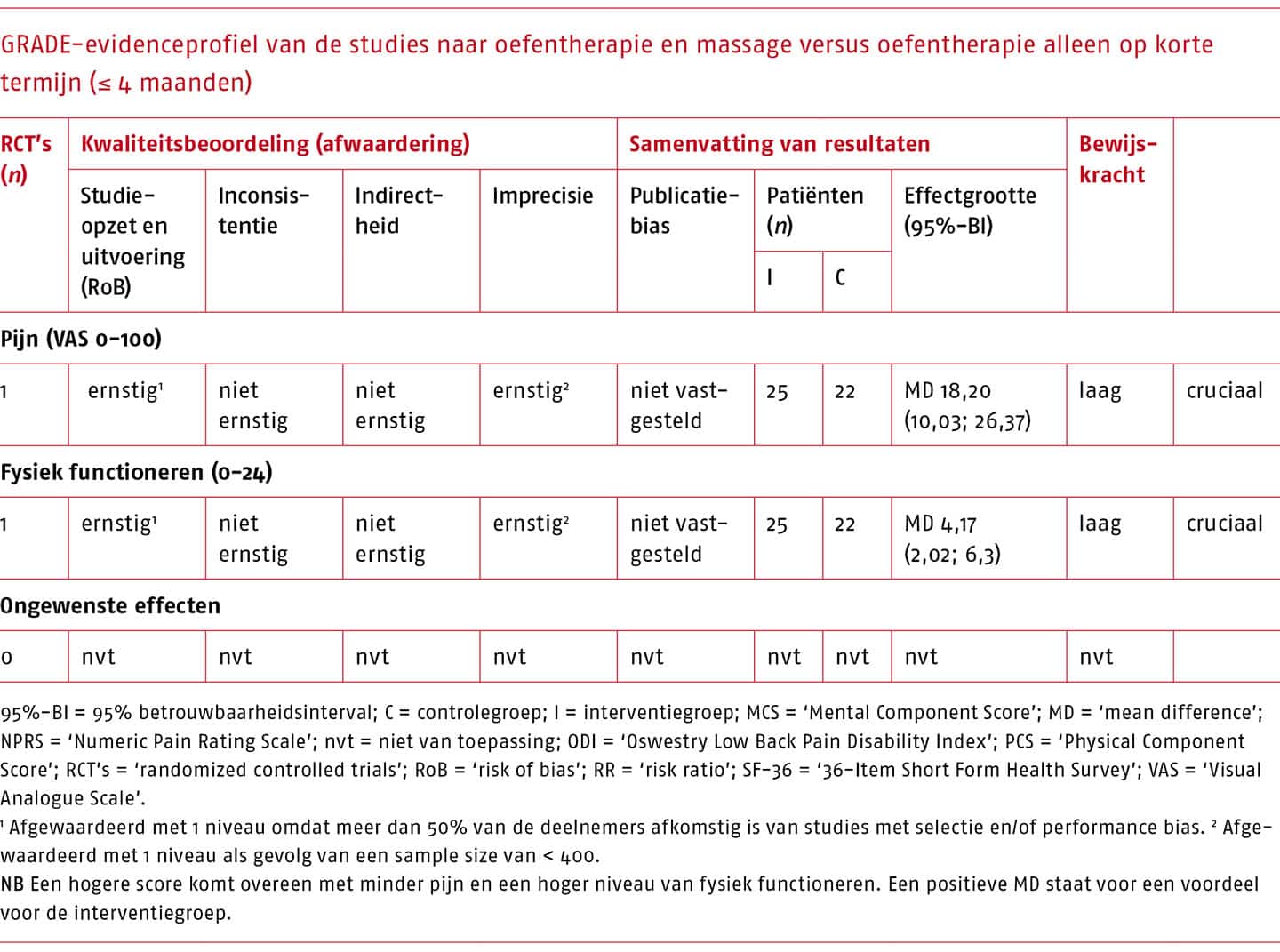
Overwegingen
Voor de beantwoording van de uitgangsvraag worden in het proces van literatuur naar aanbeveling, behalve de literatuur ook andere overwegingen meegenomen. Samen bepalen zij de richting en sterkte van de aanbeveling. De beoordeling van overwegingen en de toelichting worden weergegeven in bijlage C.4.2-5 (opent in nieuw tabblad).
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schunemann HJ, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016a;353:i2089.
- Alonso-Coello P, Schunemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD, Group GW. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016b;353:i2016.
- Banerjee S, Walter M. CADTH Rapid response reports. aerobic exercise for chronic non-cancer back pain: a review of clinical effectiveness 2019. Ottawa (ON): Canadian Agency for Drugs and Technologies in Health. Beschikbaar via https://www.cadth.ca/aerobic-exercise-chronic-non-cancer-back-pain-review-clinical-effectiveness. Geraadpleegd op 30 november 2020.
- Bellido-Fernandez L, Jimenez-Rejano JJ, Chillon-Martinez R, Gomez-Benitez MA, De-La-Casa-Almeida M, Rebollo-Salas M. Effectiveness of massage therapy and abdominal hypopressive gymnastics in nonspecific chronic low back pain: a randomized controlled pilot study. Evid Based Complement Alternat Med. 2018;2018:3684194.
- Bervoets DC, Luijsterburg PA, Alessie JJ, Buijs MJ, Verhagen AP. Massage therapy has short-term benefits for people with common musculoskeletal disorders compared to no treatment: a systematic review. J Physiother. 2015;61(3):106-16.
- Boguszewski D, Krupinski M, Białoszewski D. Assessment of the effect of swedish massage and acupressure in rehabilitation of patients with low back pain. preliminary report. Ortop Traumatol Rehabil. 2017;19(6):513-21.
- Buttagat V, Techakhot P, Wiriya W, Mueller M, Areeudomwong P. Effectiveness of traditional Thai self-massage combined with stretching exercises for the treatment of patients with chronic non-specific low back pain: A single-blinded randomized controlled trial. J Bodyw Mov Ther. 2020;24(1):19-24.
- Celenay ST, Kaya DO, Ucurum SG. Adding connective tissue manipulation to physiotherapy for chronic low back pain improves pain, mobility, and well-being: a randomized controlled trial. J Exerc Rehabil. 2019;15(2):308-15.
- Cherkin DC, Eisenberg D, Sherman KJ, Barlow W, Kaptchuk TJ, Street J, Deyo RA. Randomized trial comparing traditional Chinese medical acupuncture, therapeutic massage, and self-care education for chronic low back pain. Arch Intern Med. 2001;161(8):1081-8.
- Cherkin DC, Sherman KJ, Deyo RA, Shekelle PG. A review of the evidence for the effectiveness, safety, and cost of acupuncture, massage therapy, and spinal manipulation for back pain. Ann Intern Med. 2003;138(11):898-906.
- Chiarotto A, Deyo RA, Terwee CB, Boers M, Buchbinder R, Corbin TP, Costa LO, Foster NE, Grotle M, Koes BW, Kovacs FM, Lin CW, Maher CG, Pearson AM, Peul WC, Schoene ML, Turk DC, van Tulder MW, Ostelo RW. Core outcome domains for clinical trials in non-specific low back pain. Eur Spine J. 2015;24(6):1127-42.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt E. AHRQ comparative effectiveness reviews. noninvasive treatments for low back pain. Rockville (MD): Agency for Healthcare Research and Quality (US); 2016a.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt E. Noninvasive treatments for low back pain. comparative effectiveness review no. 169. (Prepared by the Pacific Northwest Evidence-based Practice Center under Contract No. 290-2012-00014-I.). AHRQ Publication No. 16-EHC004-EF. Rockville, MD: Agency for Healthcare Research and Quality; 2016b.
- Chou R, Deyo R, Friedly J, Skelly A, Hashimoto R, Weimer M, Fu R, Dana T, Kraegel P, Griffin J, Grusing S, Brodt ED. Nonpharmacologic therapies for low back pain: a systematic review for an American College of Physicians clinical practice guideline. Ann Intern Med. 2017;166(7):493-505.
- Chou R, Wagner J, Ahmed AY, Blazina I, Brodt E, Buckley DI, Cheney TP, Choo E, Dana T, Gordon D, Khandelwal S, Kantner S, McDonagh MS, Sedgley C, Skelly AC. AHRQ comparative effectiveness reviews. Treatments for acute pain: a systematic review. Rockville (MD): Agency for Healthcare Research and Quality (US); 2020.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- Ernst E. Massage therapy for low back pain: a systematic review. J Pain Symptom Manage. 1999;17(1):65-9.
- Franke A, Gebauer S, Franke K, Brockow T. [Acupuncture massage vs Swedish massage and individual exercise vs group exercise in low back pain sufferers – a randomized controlled clinical trial in a 2 x 2 factorial design]. Forsch Komplementarmed Klass Naturheilkd. 2000;7(6):286-93.
- Furlan AD, Giraldo M, Baskwill A, Irvin E, Imamura M. Massage for low-back pain. The Cochrane database of systematic reviews. 2015(9):CD001929.
- Furlan AD, Imamura M, Dryden T, Irvin E. Massage for low-back pain. Cochrane Dat Syst Rev. 2008(4):CD001929.
- Geisser ME, Wiggert EA, Haig AJ, Colwell MO. A randomized, controlled trial of manual therapy and specific adjuvant exercise for chronic low back pain. Clin J Pain. 2005;21(6):463-70.
- Hahne AJ, Ford JJ, Surkitt LD, Richards MC, Chan AYP, Slater SL, Taylor NF. Individualized physical therapy is cost-effective compared with guideline-based advice for people with low back disorders. Spine. 2017;42(3):E169-E76.
- Harper B, Jagger K, Aron A, Steinbeck L, Stecco A. A commentary review of the cost effectiveness of manual therapies for neck and low back pain. J Bodyw Mov Ther. 2017;21(3):684-91.
- Harper B, Steinbeck L, Aron A. Fascial manipulation vs. standard physical therapy practice for low back pain diagnoses: A pragmatic study. J Bodyw Mov Ther. 2019;23(1):115-21.
- Herman PM, Lavelle TA, Sorbero ME, Hurwitz EL, Coulter ID. Are nonpharmacologic interventions for chronic low back pain more cost effective than usual care? Proof of concept results from a Markov model. Spine. 2019;44(20):1456-64.
- Higgins JPT, Green S. Cochrane Handbook for Systematic Reviews of Interventions. The Cochrane Collaboration; 2011 [updated March 2011]. Version 5.1.0: Beschikbaar via: www.cochrane-handbook.org. Geraadpleegd op 30 november 2020.
- Hu XY, Chen NN, Chai QY, Yang GY, Trevelyan E, Lorenc A, Liu JP, Robinson N. Integrative treatment for low back pain: an exploratory systematic review and meta-analysis of randomized controlled trials. Chinese J Integr Med. 2015;26.
- ICHOM Working Group Members for Low Back Pain. The ICHOM Standard Set for Low Back Pain. Boston, United States of America: International Consortium For Health Outcomes Measurements; 2017 [updated August 24th, 2017]. Version 2.0.3: Beschikbaar via: https://www.ichom.org/portfolio/low-back-pain/. Geraadpleegd op 30 november 2020.
- Imamura M, Furlan AD, Dryden T, Irvin E. Evidence-informed management of chronic low back pain with massage. Spine. 2008;8(1):121-33.
- Keifel F, Beyer L, Winkelmann C. Effectiveness of classic massage therapy for chronic back pain and functional disorders of the musculoskeletal system A secondary analysis. Man Med. 2020;58(6):321-6.
- Kim SK, Min A, Jeon C, Kim T, Cho S, Lee SC, Lee CK. Clinical outcomes and cost-effectiveness of massage chair therapy versus basic physiotherapy in lower back pain patients: A randomized controlled trial. Medicine (Baltimore). 2020;99(12):e19514.
- Kizhakkeveettil A, Rose K, Kadar GE. Integrative therapies for low back pain that include complementary and alternative medicine care: a systematic review. Glob Adv Health Med. 2014;3(5):49-64.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn Lage rugpijn. Amersfoort: KNGF; 2013.
- Laimi K, Mäkilä A, Bärlund E, Katajapuu N, Oksanen A, Seikkula V, Karppinen J, Saltychev M. Effectiveness of myofascial release in treatment of chronic musculoskeletal pain: a systematic review. Clin Rehabil. 2018;32(4):440-50.
- Lin YC, Wan L, Jamison RN. Using Integrative Medicine in Pain Management: An Evaluation of Current Evidence. Anesth Analg. 2017;125(6):2081-93.
- Miake-Lye IM, Mak S, Lee J, Luger T, Taylor SL, Shanman R, Beroes-Severin JM, Shekelle PG. Massage for Pain: An Evidence Map. J Altern Complement Med. 2019;25(5):475-502.
- Murthy V, Sibbritt DW, Adams J. An integrative review of complementary and alternative medicine use for back pain: A focus on prevalence, reasons for use, influential factors, self-perceived effectiveness, and communication. Spine J. 2015;15(8):1870-83.
- Ng JY, Mohiuddin U, Azizudin AM. Clinical practice guidelines for the treatment and management of low back pain: A systematic review of quantity and quality. Musculoskel Sc Pract. 2021;51:102295.
- Ng JY, Mohiuddin U. Quality of complementary and alternative medicine recommendations in low back pain guidelines: a systematic review. Eur Spine J. 2020;29(8):1833-44.
- NHG-Werkgroep Standaard Aspecifieke lagerugpijn. NHG-standaard aspecifieke lagerugpijn (tweede herziening). Huisarts Wet. 2017;60(2):78-84.
- Ozsoy G, Ilcin N, Ozsoy I, Gurpinar B, Buyukturan O, Buyukturan B, Kararti C, Sas S. The effects of myofascial release technique combined with core stabilization exercise in elderly with non-specific low back pain: a randomized controlled, single-blind study. Clin Interv Aging. 2019;14:1729-40.
- Paanalahti K, Holm LW, Nordin M, Asker M, Lyander J, Skillgate E. Adverse events after manual therapy among patients seeking care for neck and/or back pain: a randomized controlled trial. BMC Musculoskelet Disord. 2014;15:77.
- Poole H, Glenn S, Murphy P. A randomised controlled study of reflexology for the management of chronic low back pain. Eur J Pain. 2007;11(8):878-87.
- Preyde M. Effectiveness of massage therapy for subacute low-back pain: a randomized controlled trial. CMAJ. 2000;162(13):1815-20.
- Saha FJ, Bruning A, Barcelona C, Bussing A, Langhorst J, Dobos G, Lauche R, Cramer H. Integrative medicine for chronic pain. Medicine (United States). 2016;95(27).
- Sherman KJ, Dixon MW, Thompson D, Cherkin DC. Development of a taxonomy to describe massage treatments for musculoskeletal pain. BMC Complement Altern Med. 2006;6:24.
- Skelly AC, Chou R, Dettori JR, Turner JA, Friedly JL, Rundell SD, Fu R, Brodt ED, Wasson N, Winter C, Ferguson AJR. AHRQ comparative effectiveness reviews. Noninvasive nonpharmacological treatment for chronic pain: a systematic Review. Rockville (MD): Agency for Healthcare Research and Quality (US); 2018.
- Skelly AC, Chou R, Dettori JR, Turner JA, Friedly JL, Rundell SD, Fu R, Brodt ED, Wasson N, Kantner S, Ferguson AJR. AHRQ Comparative Effectiveness Reviews. Noninvasive nonpharmacological treatment for chronic pain: a systematic review update. Rockville (MD): Agency for Healthcare Research and Quality (US); 2020.
- Sundberg T, Cramer H, Sibbritt D, Adams J, Lauche R. Prevalence, patterns, and predictors of massage practitioner utilization: Results of a US nationally representative survey. Musculoskelet Sci Pract. 2017;32:31-7.
- Thompson T, Dias S, Poulter D, Weldon S, Marsh L, Rossato C, Shin JI, Firth J, Veronese N, Dragioti E, Stubbs B, Solmi M, Maher CG, Cipriani A, Ioannidis JPA. Efficacy and acceptability of pharmacological and non-pharmacological interventions for non-specific chronic low back pain: a protocol for a systematic review and network meta-analysis. Syst Rev. 2020;9(1):130.
- Trampas A, Mpeneka A, Malliou V, Godolias G, Vlachakis P. Immediate Effects of Core-Stability Exercises and Clinical Massage on Dynamic-Balance Performance of Patients With Chronic Specific Low Back Pain. J Sport Rehabil. 2015;24(4):373-83.
- Trofa DP, Obana KK, Herndon CL, Noticewala MS, Parisien RL, Popkin CA, Ahmad CS. The evidence for common nonsurgical modalities in sports medicine, part 1: kinesio tape, sports massage therapy, and acupuncture. J Am Acad Orthop Surg Glob Res Rev. 2020;4(1):8.
- Verburg AC, van Dulmen SA, Kiers H, Nijhuis-van der Sanden MWG, van der Wees PJ. Development of a standard set of outcome measures for non-specific low back pain in Dutch primary care physiotherapy practices: a Delphi study. Eur Spine J. 2019.
- Yin P, Gao N, Wu J, Litscher G, Xu S. Adverse events of massage therapy in pain-related conditions: a systematic review. Evid Based Complement Alternat Med. 2014;2014:480956.
- Yip YB, Tse SH. The effectiveness of relaxation acupoint stimulation and acupressure with aromatic lavender essential oil for non-specific low back pain in Hong Kong: a randomised controlled trial. Complement Ther Med. 2004;12(1):28-37.
- Zhang Y, Tang S, Chen G, Liu Y. Chinese massage combined with core stability exercises for nonspecific low back pain: a randomized controlled trial. Complement Ther Med. 2015;23(1):1-6.
C.4.3 TENS en interferentie
Deze niet-oefentherapeutische interventie valt buiten het competentieprofiel van de oefentherapeut (Cesar/Mensendieck), tenzij de oefentherapeut de aanvullende competenties behaald heeft door middel van scholing.
Pas geen TENS toe bij patiënten met lage rugpijn of LRS.
Pas geen interferentie toe bij patiënten met lage rugpijn of LRS.
Onderbouwing
Aanleiding
TENS en interferentie worden niet aanbevolen in de KNGF-richtlijn uit 2013 (KNGF 2013). Dit is gebaseerd op de resultaten van twee systematisch literatuuronderzoeken. Echter, sinds het verschijnen van de richtlijn zijn diverse RCT’s gepubliceerd die de effectiviteit van TENS en interferentie bij patiënten met lage rugpijn hebben geëvalueerd, waardoor een update van het literatuuronderzoek gewenst was. Daarnaast zijn er signalen vanuit de praktijk dat TENS en interferentie – ondanks de negatieve aanbeveling in de richtlijn – in sommige gevallen toch met positief resultaat worden toegepast, bijvoorbeeld bij patiënten met radiculaire pijn of als voorwaardenscheppend voor oefentherapie, ter vermindering van pijn, bij patiënten die (nog) geen oefentherapie willen of kunnen ondergaan.
Uitgangsvragen
- Worden TENS en interferentie aanbevolen bij patiënten met lage rugpijn?
- Worden TENS en interferentie als toevoeging op oefentherapie aanbevolen bij patiënten met lage rugpijn?
Methode
Voor de beantwoording van deze uitgangvragen is systematisch literatuuronderzoek uitgevoerd en zijn overwegingen in kaart gebracht volgens het ‘GRADE Evidence-to-decision framework’ (Alonso-Coello 2016a, Alonso-Coello 2016b).
Conclusies op basis van de literatuur
Geschikte studies werden geselecteerd uit de richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) (zoekactie tot december 2015) en uit de resultaten van een aanvullende zoekactie (tot 29 april 2020).
TENS
De 11 ingesloten studies over TENS includeerden in totaal 652 patiënten met lage rugpijn. De geïdentificeerde RCT’s richtten zich allemaal op patiënten met chronische lage rugpijn. Er zijn geen RCT’s gevonden die de effectiviteit van TENS evalueerden bij patiënten met acute of subacute lage rugpijn. Het merendeel van de RCT’s includeerden zowel patiënten met lage rugpijn met uitstraling naar de benen als patiënten met lage rugpijn alleen. De bewijskracht voor het effect van TENS op pijn en fysiek functioneren op korte termijn is voor alle vergelijkingen die hierna worden beschreven zeer laag. Op basis hiervan concludeert de werkgroep dat de effecten van TENS met zeer veel onzekerheid omgeven zijn en dat de resultaten met voorzichtigheid geïnterpreteerd dienen te worden.
Uit het systematisch literatuuronderzoek blijkt een groot effect van TENS op pijn (VAS 0-100; MD 23,16; 95 BI -3,78 tot 50,10) en fysiek functioneren (SMD 0,70; 95%-BI -0,04 tot 1,44) bij patiënten met chronische lage rugpijn op korte termijn vergeleken met niets doen/afwachten/wachtlijst. Bij het vergelijken van TENS met een placebo of met sham-TENS zijn de effecten op pijn (VAS 0-100; MD 7,17; 95%-BI -2,78 tot 17,11) en fysiek functioneren (ODI 0-100; MD 2,21; 95%-BI -6,36 tot 14,78) op korte termijn klein.
TENS vergeleken met een andere interventie binnen de scope van deze richtlijn, in dit geval gebruikelijke zorg of oefentherapie, laat een klein effect zien op pijn (VAS 0-100; MD -8,09; 95%-BI -29,11 tot 12,93) en een redelijk effect op fysiek functioneren (MD -14,28; 95%-BI -17,12 tot -11,44) op korte termijn in het voordeel van gebruikelijke zorg of oefentherapie, gemeten bij patiënten met chronische lage rugpijn zonder uitstraling naar de benen.
Wanneer TENS wordt toegevoegd aan oefentherapie en wordt vergeleken met oefentherapie alleen, zijn op korte termijn de effecten op pijn (VAS 0-100; MD 11,06; 95%-BI -6,45 tot 28,57) redelijk en op fysiek functioneren (ODI 0-100; MD 1,44; 95%-BI -11,09 tot 13,98) klein. Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben onderzocht op lange termijn.
Slechts één RCT heeft gerapporteerd over mogelijke ongewenste effecten van TENS, waarbij gesteld werd dat er geen complicaties van de behandeling zijn vastgesteld.
Interferentie
De zes ingesloten RCT’s over interferentie includeerden in totaal 569 patiënten met lage rugpijn. De bewijskracht voor pijn en fysiek functioneren was voor alle vergelijking laag tot zeer laag; de effecten van interferentie bij patiënten met lage rugpijn zijn met zeer veel onzekerheid omgeven en dienen met voorzichtigheid geïnterpreteerd te worden.
Uit het systematisch literatuuronderzoek blijken op korte termijn de gewenste effecten van interferentie zowel op pijn (VAS 0-100; MD 44,10; 95%-BI 34,20 tot 54,00) als op fysiek functioneren (RMDQ 0-24; MD 7,51; 95%-BI 5,50 tot 9,42) groot vergeleken met niets doen, maar in vergelijking met placebo/sham heeft interferentie een redelijk effect op pijn (VAS 0-100; MD 11,66; 95%-BI -8,12 tot 31,43) en een klein effect op fysiek functioneren (RMDQ 0-24; MD 1,15; BI 1,56 tot 3,86). Bij vergelijking van interferentie met gebruikelijke zorg of manuele therapie zijn de effecten op pijn op korte termijn redelijk (VAS 0-100; MD 15,50; 95%-BI 6,13 tot 24,87) en op lange termijn klein (VAS 0-100; MD 8,30; 95%-BI -1,06 tot 17,66). Op fysiek functioneren zijn de effecten zowel op korte (ODI 0-100; MD 3,58; 95%-BI -4,56 tot 11,72) als op lange termijn (RMDQ 0-24; MD 1,85; 95%-BI 0,08 tot 4,62) klein. De effecten van interferentie als toevoeging op oefentherapie zijn op korte termijn groot, zowel op pijn (VAS 0-100; MD 31,40; 95%-BI 28,16 tot 34,64) als op fysiek functioneren (ODI 0-100; MD 27,92; 95%-BI 23,88 tot 31,96).
Conclusies op basis van de overwegingen
De werkgroep raadt TENS en interferentie al dan niet in toevoeging op oefentherapie sterk af bij patiënten met lage rugpijn met of zonder uitstraling naar de benen. De werkgroep is tot dit besluit gekomen op basis van de volgende overwegingen:
- De gewenste effecten van TENS en interferentie bij patiënten met chronische lage rugpijn op pijn en fysiek functioneren op korte termijn hebben een zeer lage bewijskracht en variëren per uitkomstmaat en vergelijking.
- Er is geen literatuur gevonden over de ongewenste effecten van TENS en interferentie.
- De werkgroep schat in dat de meerderheid van de patiënten weinig waarde hecht aan het gebruik van TENS en interferentie, gezien de onzekerheden over het nut ervan.
- Investeringen voor de aanschaf van apparatuur worden niet gerechtvaardigd geacht.
- Binnen de richtlijn wordt de nadruk gelegd op een actieve aanpak, om een actieve leefstijl en de zelfredzaamheid van de patiënt te stimuleren. TENS en interferentie passen niet binnen deze actieve aanpak.
- De aanbeveling om TENS en interferentie te ontraden, sluit aan bij (inter)nationale richtlijnen (onder andere de ‘KNGF-richtlijn Lage rugpijn’ uit 2013, de richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE), de richtlijn van het ‘Belgian Health Care Knowledge Centre’ (KCE) en de richtlijn van het ‘American College of Physicians’).
- De aanbeveling om TENS en interferentie te ontraden, sluit ook aan bij een recent overzichtsartikel van de Cochrane Collaboration, waarin wordt geconcludeerd dat het zeer onzeker is of TENS gunstig of juist schadelijk is bij mensen met chronische pijn (Gibson 2019).
Slechts in één RCT over de effectiviteit van TENS bij patiënten met lage rugpijn met uitstraling naar de benen, werd een voordeel voor oefentherapie vastgesteld. Er zijn geen RCT’s gevonden die de effectiviteit van interferentie bij patiënten met lage rugpijn met uitstraling naar de benen evalueerden. De werkgroep ziet geen aanleiding om TENS en interferentie bij patiënten met lage rugpijn met of zonder uitstraling naar de benen aan te bevelen.
Literatuur
Om de uitgangsvraag te kunnen beantwoorden, is er een systematische literatuuranalyse verricht naar de volgende onderzoeksvragen (PICO):
- Wat zijn de gewenste en ongewenste effecten (O) van TENS en interferentie (I) versus geen TENS of interferentie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
- Onder ‘geen TENS of interferentie’ wordt verstaand: 1) niets doen/afwachten, 2) placebo/sham, 3) een andere interventie binnen de richtlijn (inclusief informatie en advies, (pijn)educatie, CGT).
- Wat zijn de gewenste en ongewenste effecten (O) van TENS en interferentie als aanvulling op oefentherapie (I) versus alleen oefentherapie (C) bij patiënten met lage rugpijn met of zonder uitstraling, zonder belangrijke alarmsymptomen (P)?
Op basis van literatuur selecteerde de werkgroep als cruciale uitkomstmaten ‘pijn’ en ‘fysiek functioneren’ (Chiarotto 2015; ICHOM Working Group Members for Low Back Pain 2017; Verburg 2019).
Ongewenste effecten zijn alle nadelige effecten die mogelijk gerelateerd zijn aan de interventie (bijvoorbeeld een toename van de pijn en/of beperkingen in fysiek functioneren, of pijn en/of beperkingen in fysiek functioneren van andere aard dan waar men in eerste instantie voor kwam, optredend direct na de interventie).
Zoekactie
Het literatuuronderzoek is hiërarchisch uitgevoerd; in eerste instantie is gezocht naar bestaande systematische literatuuronderzoeken, eventueel als onderdeel van een evidence-based richtlijn (zie A.1 ‘Inleiding’). Op basis van deze zoekactie is een richtlijn van het ‘National Institute for Health and Care Excellence’ (NICE) over de niet-invasieve behandelingen van lage rugpijn en uistralende pijn geïdentificeerd (De Campos 2017). Omdat de NICE-richtlijn zich richt op patiënten met het hele spectrum van rugklachten (van acuut tot chronisch, met en zonder uitstraling) en dit aansluit bij de afbakening van onze richtlijn (zie A.1 ‘Inleiding’) hebben wij ervoor gekozen de beantwoording van de uitgangsvraag over TENS de NICE-richtlijn als uitgangspunt te hanteren en een update van de zoekactie uit te voeren.
De NICE-richtlijn is van hoge methodologische kwaliteit (Lin 2018) en bevat een uitgangsvraag waar TENS een onderdeel van uitmaakt, overeenkomstig die in onze richtlijn: “What is the clinical and cost effectiveness of electrotherapy (non-invasive interventions) in the management of non-specific low back pain and sciatica?”
Voor de beantwoording van deze vraag is er door NICE gezocht in MEDLINE, Embase en de Cochrane Library tot 15 december 2015; waarna 18 studies zijn geïncludeerd. Deze studies zijn getoetst aan onze vooraf gedefinieerde inclusiecriteria. Zie de volgende tabel.

Negen van de 18 studies voldeden aan de inclusiecriteria en zijn geanalyseerd, waarvan twee studies de effectiviteit van interferentie beschreven (Facci 2011; Hurley 2004) en zeven studies over TENS gingen (Buchmuller 2012; Deyo 1990; Itoh 2009; Kofotolis 2008; Lehmann 1986; Marchand 1993; Topuz 2004). De artikelen die op basis van de volledige tekst zijn geëxcludeerd en de reden van exclusie zijn weergegeven in bijlage C.4.3-2.
Op 29 april 2020 is door een informatiespecialist (drs. J.W. Schoones, Leids Universitair Medisch Centrum) een systematische zoekactie uitgevoerd in PubMed, MEDLINE, Embase, Emcare, Web of Science en de Cochrane Library ter actualisering van de NICE-richtlijn (zie bijlage C.4.3-6 (opent in nieuw tabblad) voor de zoekverantwoording). De update van de systematische zoekactie van de NICE-richtlijn leverde 466 unieke treffers op. Na screening van de titel en het abstract op de inclusiecriteria zijn 194 artikelen geëxcludeerd. Van 44 artikelen is het volledige artikel gescreend; uiteindelijk leverde de zoekactie ter actualisering van de NICE-richtlijn acht extra studies op, waarvan vier over interferentie en vier over TENS (Albornoz-Cabello 2017; Correa 2016; Elserty 2016; Franca 2019; Jamison 2019; Rajfur 2017; Tantawy 2020; Yurdakul 2019). Het totale aantal studies in deze literatuuranalyse komt daarmee op 17. Zie bijlage C.4.3-1 (opent in nieuw tabblad) voor het stroomdiagram van het inclusieproces.
Karakteristieken van geïncludeerde studies
De kenmerken van de geïncludeerde studies zijn weergegeven in bijlage C.4.3-3 (opent in nieuw tabblad). De 11 ingesloten studies over TENS includeerden in totaal 652 patiënten met lage rugpijn. De gemiddelde leeftijd van de patiënten varieerde tussen 35 en 53 jaar en het aandeel vrouwen varieerde van 31 tot 100%. De gemiddelde duur van de klachten varieerde van 1,5 tot 13 jaar. In vier studies is de duur van de klachten niet gerapporteerd, maar ook deze studies gaven aan patiënten met chronische (> 3 maanden) lage rugpijn te hebben geïncludeerd. Vier studies includeerden een combinatie van patiënten met en zonder uitstraling, waarbij het aandeel patiënten met uitstraling naar de benen varieerde van 12 tot 59% (Buchmuller 2012; Deyo 1990; Facci 2011). Eén studie rapporteerde geen gegevens over het percentage patiënten met uitstraling naar de benen (Lehmann 1986). Vier studies includeerden patiënten zonder uitstraling (Elserty 2016; Itoh 2009; Kofotolis 2008; Rajfur 2017) en bij nog eens vier studies was het onbekend of er uitstraling was naar de benen (Jamison 2019; Marchand 1993; Topuz 2004; Yurdakul 2019). Eén studie includeerde uitsluitend patiënten met uitstraling naar de benen (Franca 2019).
Interferentie
De kenmerken van de zes geïncludeerde RCT’s zijn weergegeven in bijlage C.4.3-3. De studies includeerden in totaal 569 patiënten met lage rugpijn, van wie de gemiddelde leeftijd varieerde van 34,5 tot 51,2 jaar en het aandeel vrouwen van 57,5 tot 83%. Vijf RCT’s includeerden patiënten met chronische (> 3 maanden) lage rugpijn; in één RCT was de gemiddelde duur van de klachten acht weken (Hurley 2004). Twee RCT’s includeerden zowel patiënten met als zonder uitstraling, waarbij het aandeel patiënten met uitstraling naar de benen in één RCT 24,6% betrof; in de andere RCT werd die niet gerapporteerd. Eén RCT includeerde patiënten zonder uitstraling en bij drie RCT’s was het onbekend of patiënten uitstralende pijn naar de benen hadden.
Individuele studiekwaliteit (RoB)
De opzet en uitvoering van de individuele studies (‘risk of bias’, RoB) is door JMDM en NS gescoord met behulp van de ‘Cochrane Risk-of-Bias tool’ (Higgins 2011). Het oordeel op de verschillende items is onderling besproken, waarna consensus is bereikt. Een overzicht van de beoordeling van de studiekwaliteit (RoB) per studie is weergegeven in bijlage C.4.3-4.
Effectiviteit en bewijskracht van TENS versus niets doen / afwachten / wachtlijst
Het effect van TENS vergeleken met niets doen / afwachten / wachtlijst op de korte termijn is beschreven in vier RCT’s (Facci 2011; Itoh 2009; Marchand 1993; Yurdakul 2019). De resultaten van één RCT konden niet worden gepoold, omdat er geen standaarddeviatie werd gerapporteerd en het niet mogelijk was deze te berekenen op basis van andere gegevens (Marchand 1993).
Een overzicht van de resultaten op korte termijn die gepoold konden worden, is weergegeven in de volgende tabel. De forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn zijn opgenomen in bijlage C.4.3-7 (figuur 1 en 2).
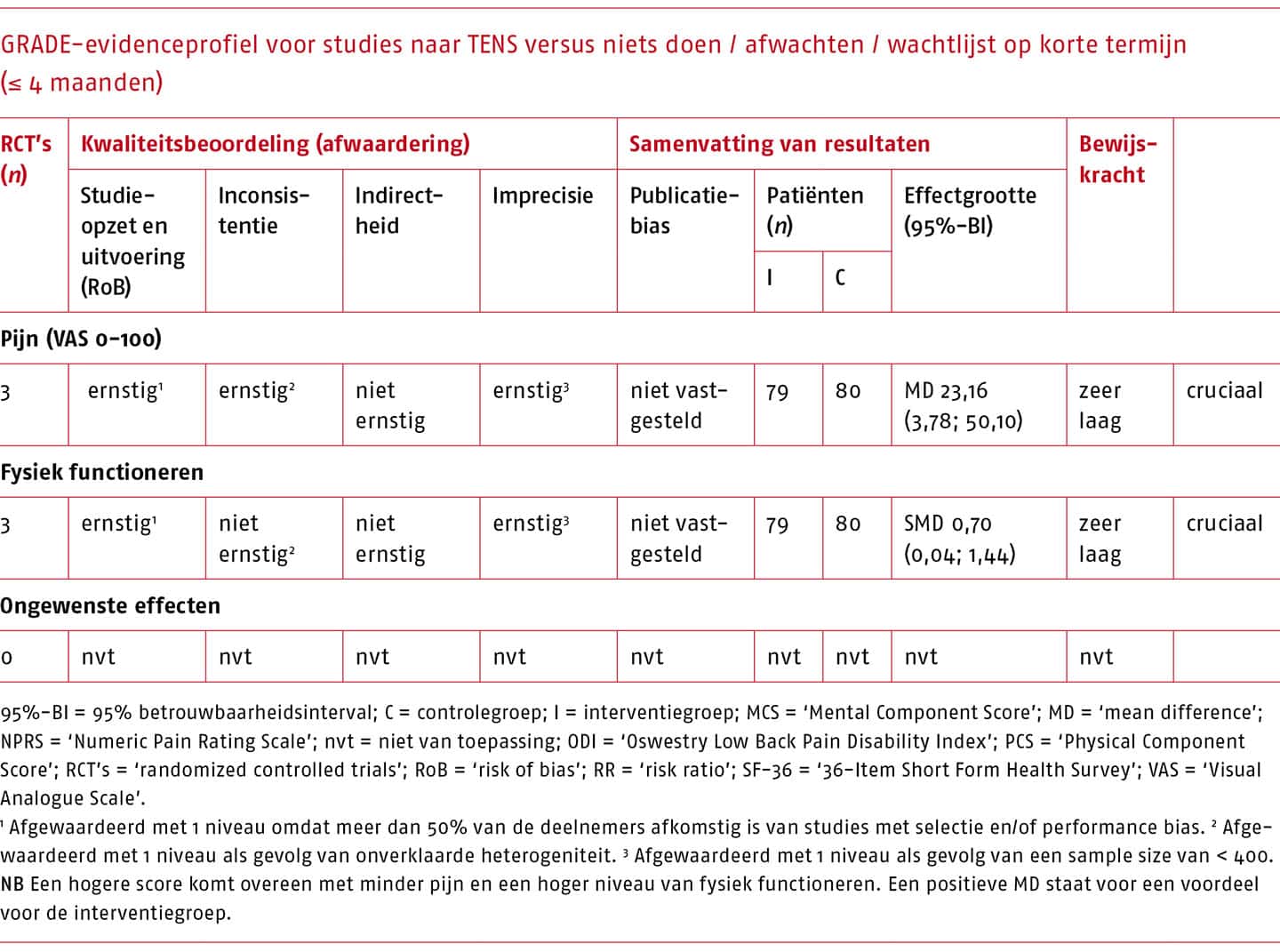
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Effectiviteit en bewijskracht van TENS versus placebo/sham
Het effect van TENS vergeleken met placebo/sham is beschreven in zes RCT’s (Buchmuller 2012; Deyo 1990; Kofotolis 2008; Lehmann 1986 Marchand 1993; Topuz 2004). De resultaten van drie RCT’s konden niet worden gepoold, omdat er geen standaarddeviatie werd gerapporteerd en het niet mogelijk was deze te berekenen op basis van andere gegevens (Buchmuller 2012; Lehmann 1986; Marchand 1993).
Een overzicht van de resultaten voor de korte termijn die gepoold konden worden, is weergegeven in de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten pijn en fysiek functioneren op korte termijn (figuur 3 en 4).
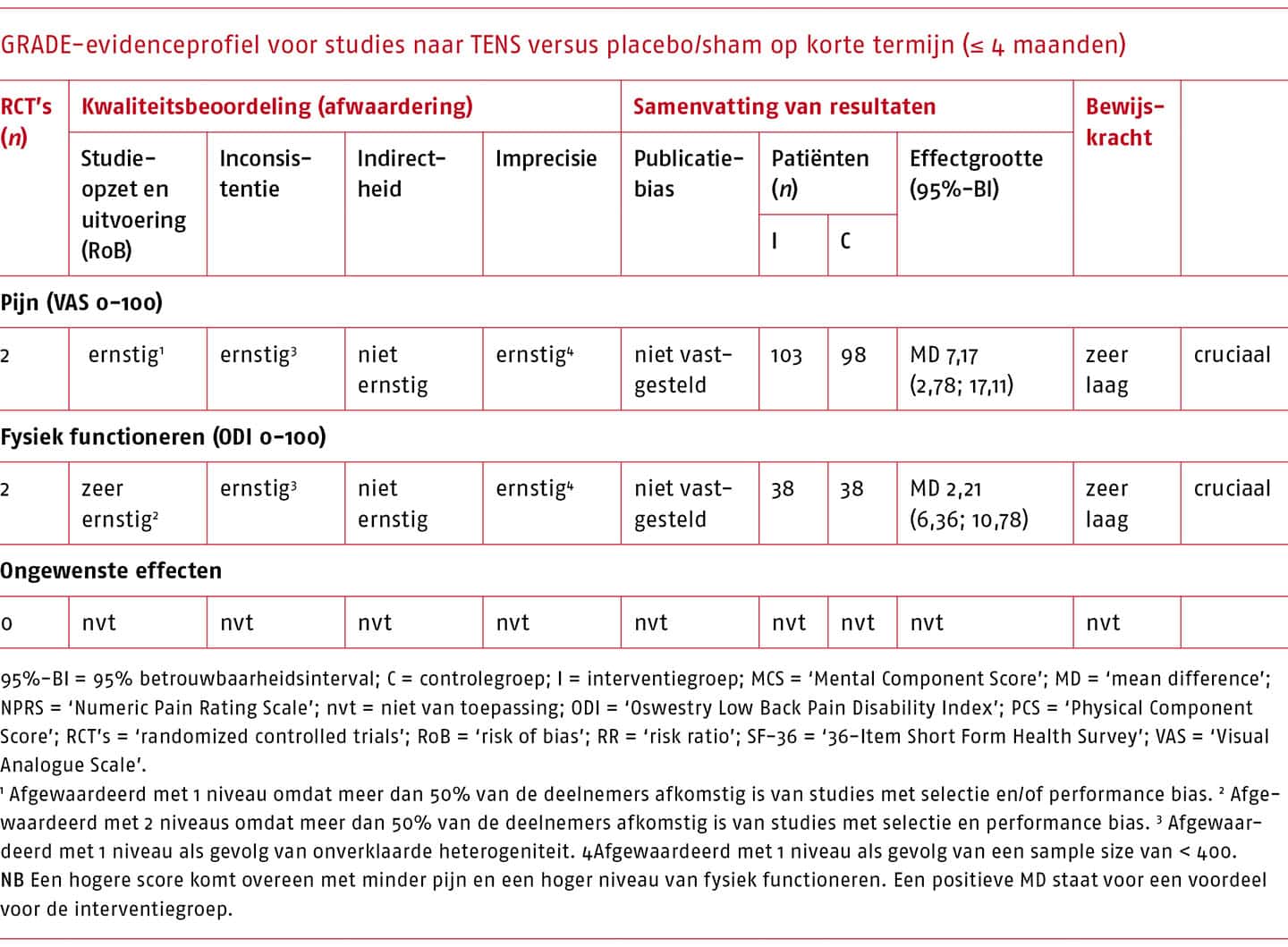
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Effectiviteit en bewijskracht van TENS versus een andere interventie binnen de richtlijn
Het effect van TENS vergeleken met een andere interventie binnen de richtlijn (in dit geval gebruikelijke zorg of oefentherapie) is beschreven in drie RCT’s (Franca 2019; Jamison 2019; Kofotolis 2008).
Een overzicht van de resultaten voor de korte termijn is weergegeven in de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn (figuur 5 en 6).
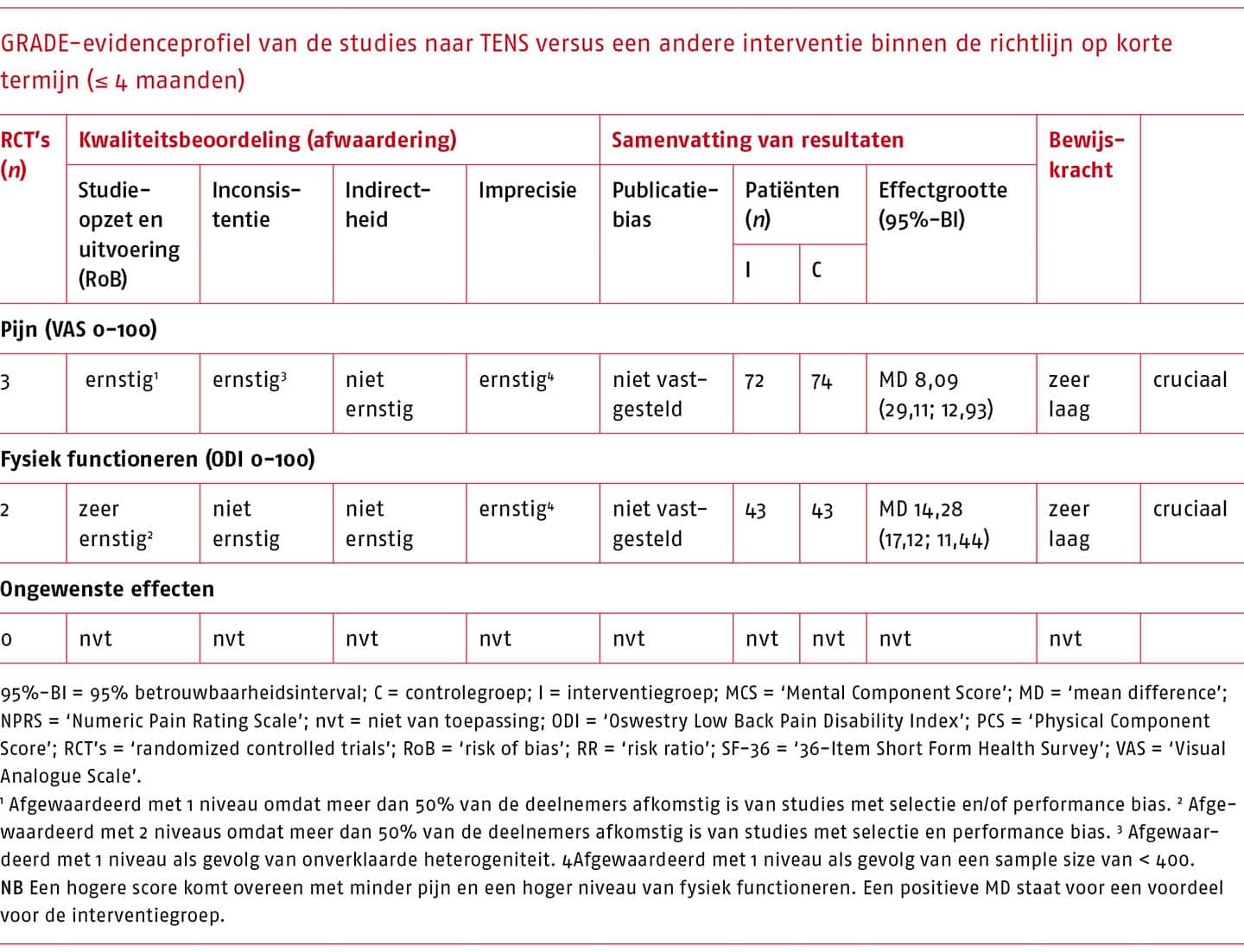
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn. De RCT van Franca is de enige studie binnen dit literatuuronderzoek waarin uitsluitend patiënten met lage rugpijn met uitstraling naar de benen zijn geïncludeerd. Aangezien de heterogeniteit van de resultaten hier niet door verklaard kan worden, is er geen sensitiviteitsanalyse uitgevoerd voor patiënten met lage rugpijn met uitstraling naar de benen.
Effectiviteit en bewijskracht van TENS als aanvulling op oefentherapie versus oefentherapie alleen
Het effect van TENS als aanvulling op oefentherapie vergeleken met oefentherapie alleen is beschreven in drie RCT’s (Elserty 2016; Kofotolis 2008; Rajfur 2017).
Een overzicht van de resultaten op korte termijn die gepoold konden worden, is weergegeven in de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn (figuur 7 en 8).
NB bij alle drie de RCT’s was er sprake van patiënten met lage rugpijn zonder uitstraling naar de benen.
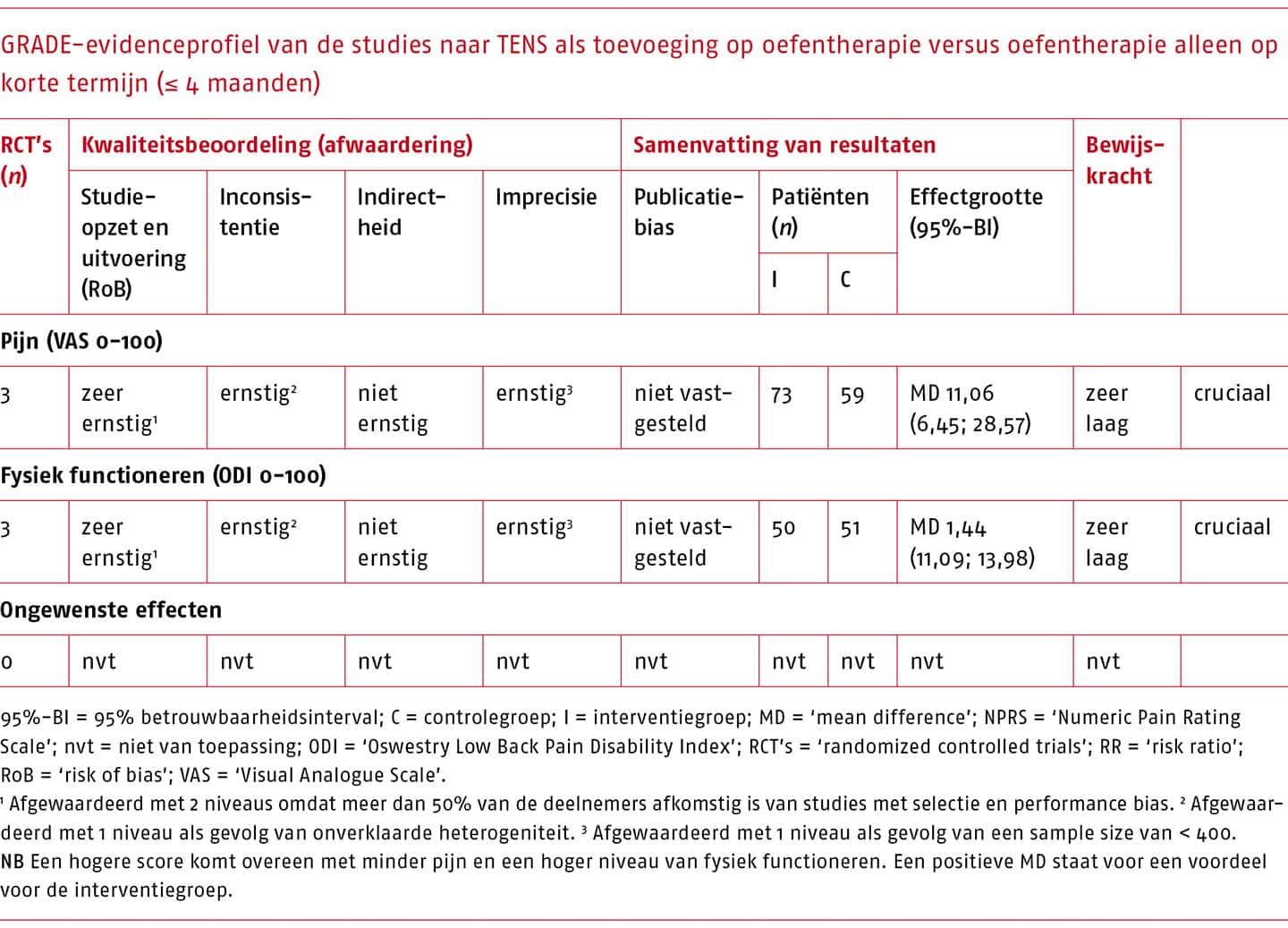
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Effectiviteit en bewijskracht van interferentie versus niets doen / afwachten / wachtlijst
Het effect van interferentie vergeleken met niets doen / afwachten / wachtlijst is beschreven in één RCT (Facci 2011).
Een overzicht van de resultaten op korte termijn is weergegeven in de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn (figuur 9 en 10).
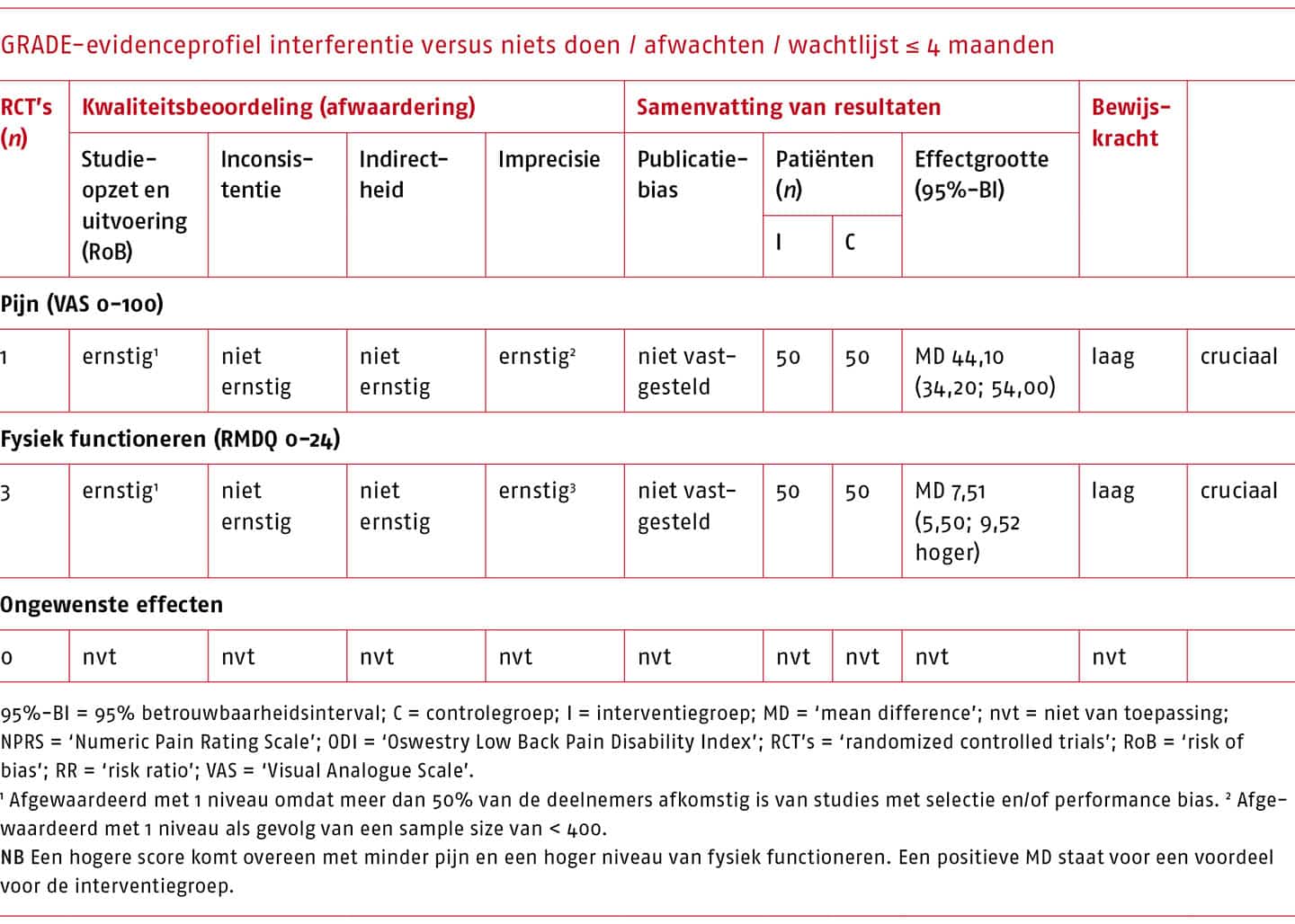
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Effectiviteit en bewijskracht van interferentie versus placebo/sham
Het effect van interferentie vergeleken met placebo/sham is beschreven in twee RCT’s (Correa 2016; Tantawy 2020).
Een overzicht van de resultaten op korte termijn is weergegeven in de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten pijn en fysiek functioneren op korte termijn (figuur 11 en 12).
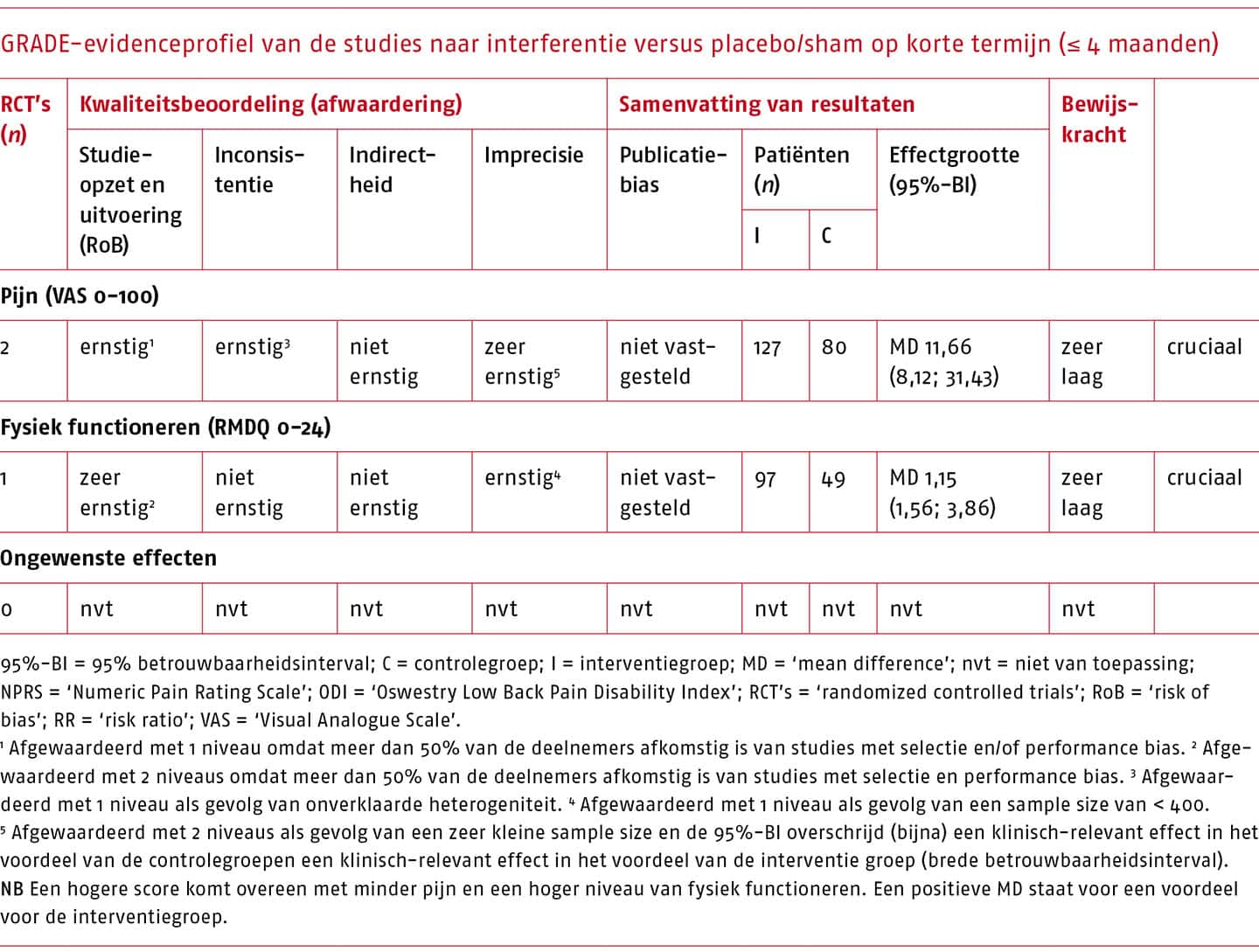
Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
Effectiviteit en bewijskracht van interferentie versus een andere interventie binnen de richtlijn
Het effect van interferentie vergeleken met een andere interventie binnen de richtlijn is beschreven in drie RCT’s (Albornoz-Cabello 2017; Hurley 2004; Rajfur 2017).
Een overzicht van de resultaten voor de korte termijn en de lange termijn is weergegeven in de volgende tabellen. Zie bijlage C.4.3-7 (opent in nieuw tabblad) voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn (figuur 13 en 14) en lange termijn (figuur 15 en 16).

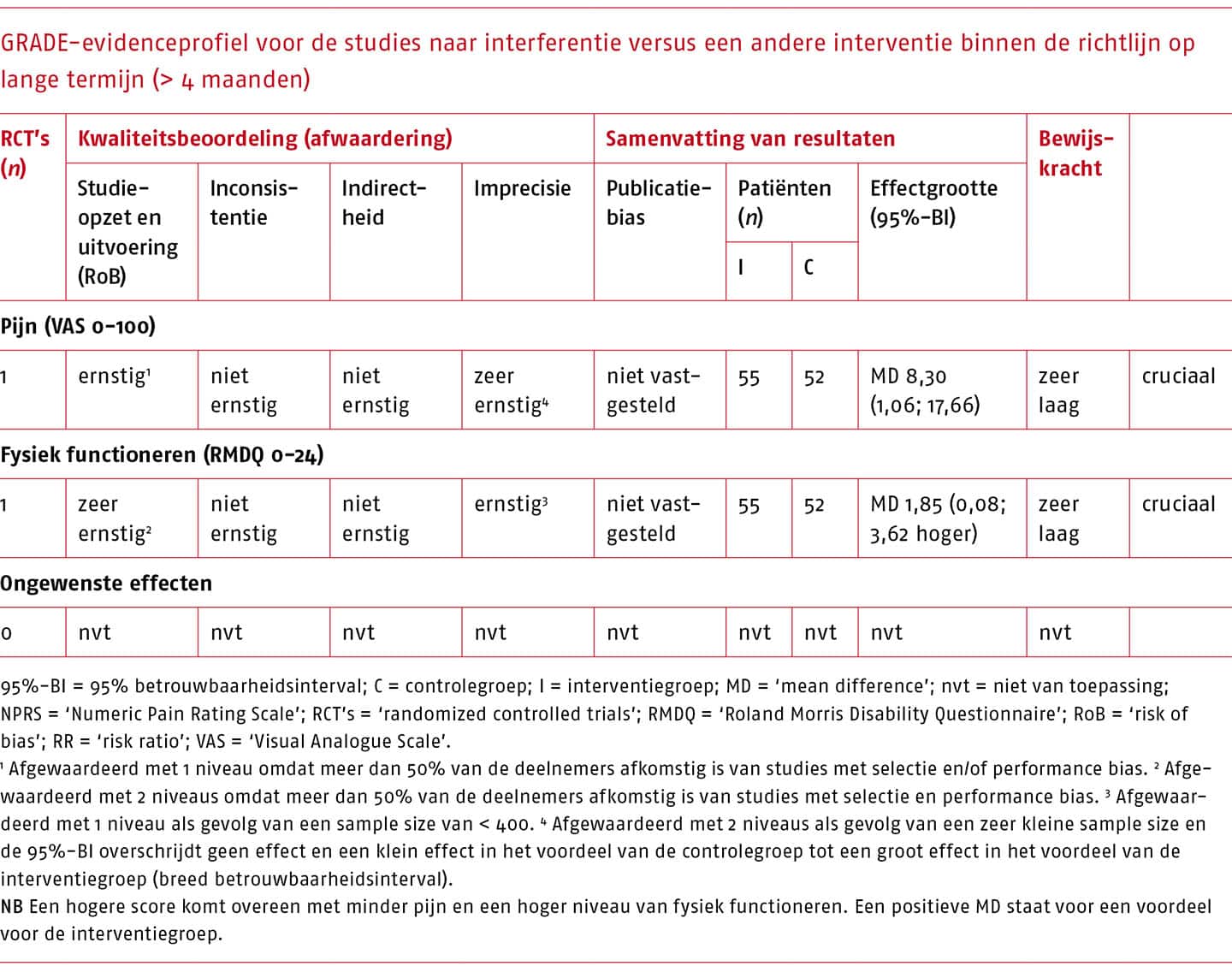
Effectiviteit en bewijskracht van interferentie als toevoeging op oefentherapie versus oefentherapie
Het effect van interferentie als toevoeging op oefentherapie versus oefentherapie is beschreven in één RCT (Rajfur 2017). Een overzicht van de resultaten op korte termijn is weergegeven de volgende tabel. Zie bijlage C.4.3-7 (opent in nieuw tabblad) figuur 17 en figuur 18 voor de forestplots van de uitkomsten op pijn en fysiek functioneren op korte termijn. Er zijn geen RCT’s gevonden die het effect op pijn en/of fysiek functioneren hebben gemeten op lange termijn.
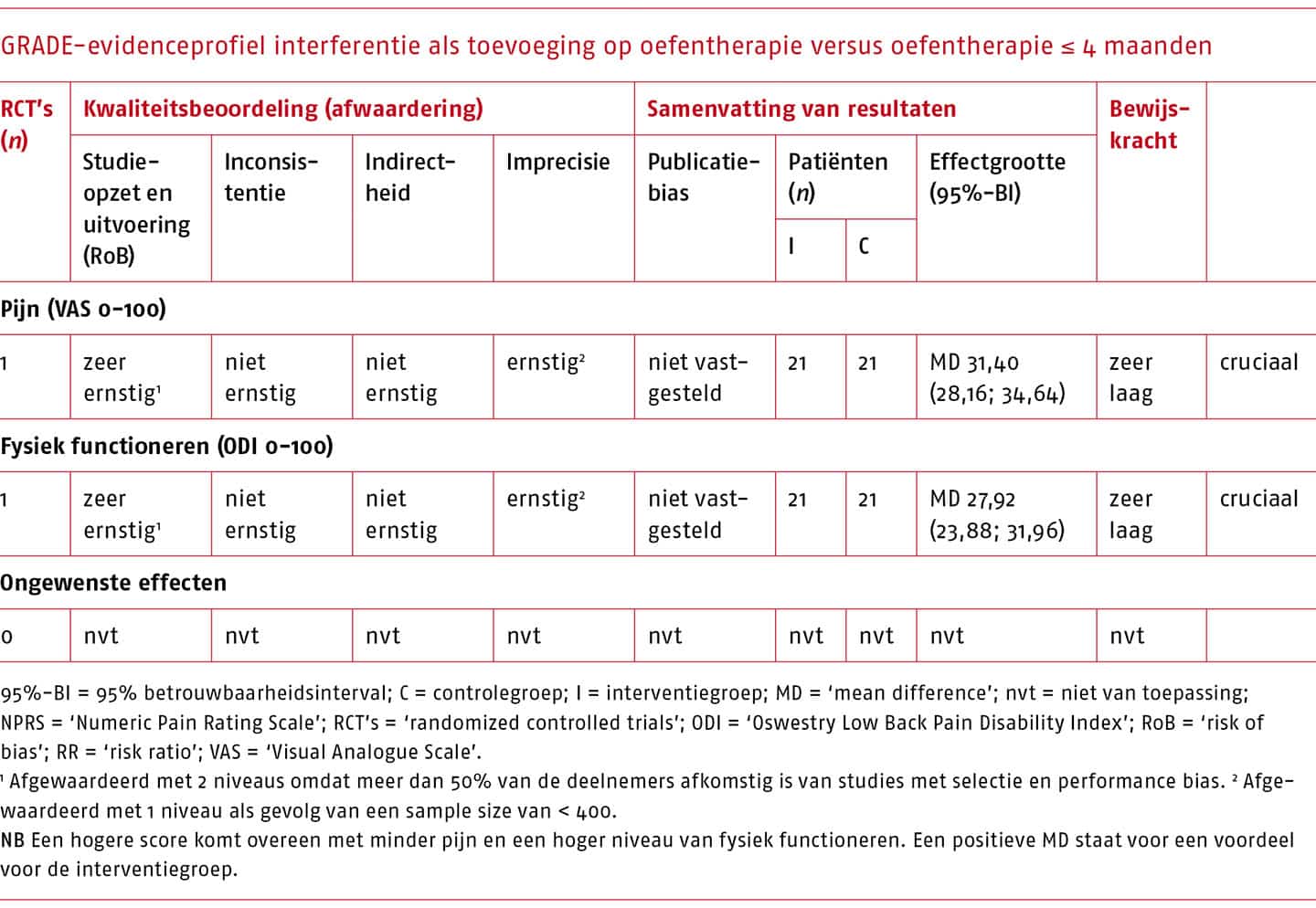
Overwegingen
Voor de beantwoording van de uitgangsvraag worden in het proces van literatuur naar aanbeveling naast de literatuur ook andere overwegingen meegenomen. Samen bepalen zij de richting en sterkte van de aanbeveling. De beoordeling van overwegingen en de toelichting daarop worden weergegeven in bijlage C.4.3-5.
- Albornoz-Cabello M, Maya-Martin J, Dominguez-Maldonado G, Espejo-Antunez L, Heredia-Rizo AM. Effect of interferential current therapy on pain perception and disability level in subjects with chronic low back pain: a randomized controlled trial. Clin Rehabil. 2017;31(2):242-9.
- Buchmuller A, Navez M, Milletre-Bernardin M, Pouplin S, Presles E, Lanteri-Minet M, Tardy B, Laurent B, Camdessanche JP, Lombotens Trial G. Value of TENS for relief of chronic low back pain with or without radicular pain. Eur J Pain. 2012;16(5):656-65.
- Cheing GL, Hui-Chan CW. Transcutaneous electrical nerve stimulation: nonparallel antinociceptive effects on chronic clinical pain and acute experimental pain. Arch Phys Med Rehabil. 1999;80(3):305-12.
- Chiarotto A, Deyo RA, Terwee CB, Boers M, Buchbinder R, Corbin TP, Costa LO, Foster NE, Grotle M, Koes BW, Kovacs FM, Lin CW, Maher CG, Pearson AM, Peul WC, Schoene ML, Turk DC, van Tulder MW, Ostelo RW. Core outcome domains for clinical trials in non-specific low back pain. Eur Spine J. 2015;24(6):1127-42.
- Correa JB, Costa LO, Oliveira NT, Lima WP, Sluka KA, Liebano RE. Effects of the carrier frequency of interferential current on pain modulation and central hypersensitivity in people with chronic nonspecific low back pain: A randomized placebo-controlled trial. Eur J Pain. 2016;20(10):1653-66.
- de Campos TF. Low back pain and sciatica in over 16s: assessment and management NICE Guideline [NG59]. J Physiother. 2017;63(2):120.
- Deyo RA, Walsh NE, Martin DC, Schoenfeld LS, Ramamurthy S. A controlled trial of transcutaneous electrical nerve stimulation (TENS) and exercise for chronic low back pain. N Engl J Med. 1990;322(23):1627-34.
- Durmus D, Durmaz Y, Canturk F. Effects of therapeutic ultrasound and electrical stimulation program on pain, trunk muscle strength, disability, walking performance, quality of life, and depression in patients with low back pain: a randomized-controlled trial. Rheumatol Int. 2010;30(7):901-10.
- Elserty N, Kattabei O, Elhafez H. Effect of fixed versus adjusted transcutaneous electrical nerve stimulation amplitude on chronic mechanical low back pain. J Altern Complement Med. 2016;22(7):557-62.
- Facci LM, Nowotny JP, Tormem F, Trevisani VF. Effects of transcutaneous electrical nerve stimulation (TENS) and interferential currents (IFC) in patients with nonspecific chronic low back pain: randomized clinical trial. Sao Paulo Med J. 2011;129(4):206-16.
- Franca FJR, Callegari B, Ramos LAV, Burke TN, Magalhaes MO, Comachio J, CarvalhoSilva A, Almeida GPL, Marques AP. Motor control training compared with transcutaneous electrical nerve stimulation in patients with disc herniation with associated radiculopathy: a randomized controlled trial. Am J Phys Med Rehabil. 2019;98(3):207-14.
- Gibson W, Wand BM, Meads C, Catley MJ, O’Connell NE. Transcutaneous electrical nerve stimulation (TENS) for chronic pain – an overview of Cochrane Reviews. The Cochrane database of systematic reviews. 2019;2:CD011890.
- Higgins JPT, Green S. Cochrane Handbook for Systematic Reviews of Interventions. The Cochrane Collaboration; 2011 [updated March 2011]. Version 5.1.0: Beschikbaar via: www.cochrane-handbook.org. Geraadpleegd op 30 november 2020.
- Hsieh RL, Lee WC. One-shot percutaneous electrical nerve stimulation vs. transcutaneous electrical nerve stimulation for low back pain: comparison of therapeutic effects. Am J Phys Med Rehabil. 2002;81(11):838-43.
- Hurley DA, McDonough SM, Dempster M, Moore AP, Baxter GD. A randomized clinical trial of manipulative therapy and interferential therapy for acute low back pain. Spine. 2004;29(20):2207-16.
- Hurley DA, Minder PM, McDonough SM, Walsh DM, Moore AP, Baxter DG. Interferential therapy electrode placement technique in acute low back pain: a preliminary investigation. Arch Phys Med Rehabil. 2001;82(4):485-93.
- ICHOM Working Group Members for Low Back Pain. The ICHOM Standard Set for Low Back Pain. Boston, United States of America: International Consortium For Health Outcomes Measurements; 2017 [updated August 24th, 2017]. Version 2.0.3: Beschikbaar via: https://www.ichom.org/portfolio/low-back-pain/. Geraadpleegd op 30 november 2020.
- Itoh K, Itoh S, Katsumi Y, Kitakoji H. A pilot study on using acupuncture and transcutaneous electrical nerve stimulation to treat chronic non-specific low back pain. Complement Ther Clin Pract. 2009;15(1):22-5.
- Jamison RN, Wan L, Edwards RR, Mei A, Ross EL. Outcome of a high-frequency transcutaneous electrical nerve stimulator (hfTENS) device for low back pain: a randomized controlled trial. Pain Pract. 2019;19(5):466-75.
- Jarzem PF, Harvey EJ, Arcaro N, Kaczorowski J. Transcutaneous electrical nerve stimulation [TENS] for short-term treatment of low back pain-randomized double blind crossover study of sham versus conventional TENS. J Musculoskeletal Pain. 2005;13(2):11-7.
- Kofotolis ND, Vlachopoulos SP, Kellis E. Sequentially allocated clinical trial of rhythmic stabilization exercises and TENS in women with chronic low back pain. Clin Rehabil. 2008;22(2):99-111.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn Reumatoide artritis. Amersfoort: KNGF; 2018. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/reumatoide-artritis. Geraadpleegd op 30 november 2020.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn lage rugpijn. Amersfoort: KNGF; 2013. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/lage-rugpijn. Geraadpleegd op 30 november 2020.
- Krammer A, Horton S, Tumilty S. Pulsed electromagnetic energy as an adjunct to physiotherapy for the treatment of acute low back pain: a randomised controlled trial. New Zealand J Physiother. 2015;43(1):16-22.
- Lehmann TR, Russell DW, Spratt KF, Colby H, Liu YK, Fairchild ML, Christensen S. Efficacy of electroacupuncture and TENS in the rehabilitation of chronic low back pain patients. Pain. 1986;26(3):277-90.
- Lin I, Wiles LK, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PPB. Poor overall quality of clinical practice guidelines for musculoskeletal pain: a systematic review. Br J Sports Med. 2018;52(5):337-43.
- Marchand S, Charest J, Li J, Chenard JR, Lavignolle B, Laurencelle L. Is TENS purely a placebo effect? A controlled study on chronic low back pain. Pain. 1993;54(1):99-106.
- Melzack R, Vetere P, Finch L. Transcutaneous electrical nerve stimulation for low back pain. A comparison of TENS and massage for pain and range of motion. Phys Ther. 1983;63(4):489-93.
- Pope MH, Phillips RB, Haugh LD, Hsieh CY, MacDonald L, Haldeman S. A prospective randomized three-week trial of spinal manipulation, transcutaneous muscle stimulation, massage and corset in the treatment of subacute low back pain. Spine. 1994;19(22):2571-7.
- Rajfur J, Pasternok M, Rajfur K, Walewicz K, Fras B, Bolach B, Dymarek R, Rosinczuk J, Halski T, Taradaj J. Efficacy of selected electrical therapies on chronic low back pain: a comparative clinical pilot study. Med Sci Monit. 2017;23:85-100.
- Staal JB, Hlobil H, Twisk JW, Smid T, Koke AJ, van Mechelen W. Graded activity for low back pain in occupational health care: a randomized, controlled trial. Ann Intern Med. 2004;140(2):77-84.
- Tantawy SA, Kamel DM, Abdelbasset WK, Nambi G. A randomized controlled trial investigating the impact of interferential therapy on pain, range of motion and quality of life in patients with chronic non-specific low back pain. Archives of the Balkan Medical Union. 2020;55(1):47-54.
- Thompson JW, Bower S, Tyrer SP. A double blind randomised controlled clinical trial on the effect of transcutaneous spinal electroanalgesia (TSE) on low back pain. Eur J Pain. 2008;12(3):371-7.
- Topuz O, Ozfidan E, Ozgen M, Ardic F. Efficacy of transcutaneous electrical nerve stimulation and percutaneous neuromodulation therapy in chronic low back pain. J Back Musculoskelet Rehabil. 2004;17(3-4):127-33.
- Verburg AC, van Dulmen SA, Kiers H, Nijhuis-van der Sanden MWG, van der Wees PJ. Development of a standard set of outcome measures for non-specific low back pain in Dutch primary care physiotherapy practices: a Delphi study. Eur Spine J. 2019.
- Yurdakul OV, Beydogan E, Yilmaz Yalcinkaya E. Effects of physical therapy agents on pain, disability, quality of life, and lumbar paravertebral muscle stiffness via elastography in patients with chronic low back pain. Turk J Phys Med Rehabil. 2019;65(1):30-9.
C.5 Afsluiting van de behandeling
Stopcriteria
Sluit de therapie (voortijdig):
- als er aan de hulpvraag van de patiënt is voldaan, en/of
- als de therapeutische behandeldoel(en) zijn bereikt, en/of
- als er bij evaluaties, zoals beschreven in B.2 ‘Indicatiestelling en behandelprofielen’, geen of onvoldoende vermindering van de klachten is bereikt zonder duidelijke verklaring. Het gebruik van een meetinstrument ter evaluatie (zie B.3 ‘Meetinstrumenten’) kan hierbij ondersteunend zijn, echter niet leidend, en/of
- als de patiënt zelf voldoende in staat is om de geleerde vaardigheden in stand te houden of verder te verbeteren, en/of
- als de patiënt, ongeacht de klachten, niet gemotiveerd is om zelf verantwoordelijkheid te nemen van de klacht, en/of
- als er sprake is van een rode vlag of niet-pluisgevoel), en/of
- als de patiënt aangeeft te willen stoppen.
Nazorg
Stimuleer de patiënt om ook na de behandelperiode zelfstandig te blijven oefenen en bewegen. Plan hiervoor bijvoorbeeld een of enkele follow-upsessies in.
Herhaal de voorlichting over het nemen van eigen regie voor het herstel, actieve copingstrategieën, positieve emoties en een gezonde leefstijl en leg opnieuw uit dat deze het herstel kunnen bevorderen (zie C.1 ‘Voorlichting en (pijn)educatie’).
Herhaal voorlichting over welke beïnvloedbare factoren mogelijk kunnen bijdragen aan het optreden van een nieuwe episode van lage rugpijn (zie A.2.4 ‘Etiologische en prognostische factoren’).
Informatie-uitwisseling met de verwijzer
Stuur een rapportage naar de huisarts of verwijzer bij aanvang en bij afsluiting van de behandeling.
Stuur een tussentijdse update:
- als antwoord op het verzoek om informatie door de arts;
- als antwoord op een consultatie aanvraag van de arts.
Overweeg een tussentijdse update:
- bij een eerste contact met de patiënt bij verwijzing;
- als de paramedicus (meer) informatie nodig heeft van de huisarts;
- als de patiënt lang onder behandeling blijft of bij een afwijkend beloop: op gezette tijden rapportage over het ingezette traject.
Stel verslagen en eindrapportages op conform de vigerende ‘Richtlijn Informatie-uitwisseling huisarts-paramedicus (HASP-paramedicus)’, de ‘KNGF-richtlijn Fysiotherapeutische dossiervoering’ en de ‘Richtlijn Verslaglegging’ van de VvOCM.
Onderbouwing
Aanleiding
De periode waarin de therapie wordt aangeboden, is afhankelijk van de start- en stopcriteria. De startcriteria zijn beschreven in B.2 ‘Indicatiestelling en behandelprofielen’. In de huidige paragraaf wordt beschreven wanneer de behandeling wordt afgesloten en wordt informatie gegeven over de informatie-uitwisseling met de verwijzer.
Uitgangsvraag
Welke stopcriteria worden gehanteerd voor het beëindigen van de behandelepisode?
Methode
Voor de beantwoording van de uitgangsvraag is in overleg met de werkgroep gebruikgemaakt van literatuur die is geïdentificeerd op basis van een systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken. Deze zoekactie is aangevuld met informatie uit nationale richtlijnen voor lage rugpijn.
De aanbevelingen zijn tot stand gekomen conform de ‘KNGF Richtlijnenmethodiek 2019’ (KNGF 2019).
Conclusies op basis van de literatuur
Er zijn geen systematische literatuuronderzoeken of (inter)nationale evidence-based richtlijnen geïdentificeerd met aanbeveling over wanneer de behandeling gestopt dient te worden. In de KNGF-richtlijn uit 2013 en in een bijlage van de ‘NHG-standaard Aspecifieke lage rugpijn’ wordt aanbevolen om bij een normaal beloop van lage rugpijn het aantal behandelingen tot maximaal drie sessies te beperkten (NHG-Werkgroep Standaard Aspecifieke lagerugpijn 2017; KNGF 2013).
Conclusies op basis van de overwegingen
De werkgroep sluit zich aan bij stopcriteria die in een eerder richtlijnproject zijn opgesteld (KNGF 2020) en stopcriteria die zijn geformuleerd binnen het ‘Beroepsprofiel Fysiotherapeut’ (KNGF 2021). De stopcriteria zoals vermeld in de Praktijkrichtlijn sluiten aan op de doelen van de therapie en passen bij de context van de patiënt. De werkgroep voegt daar de volgende criteria aan toe:
- De hulpvraag kan tijdens de therapie veranderen.
- De patiënt kan zelf aangeven te willen stoppen, bijvoorbeeld om persoonlijke redenen, redenen vanuit de sociale context van de patiënt en om financiële redenen.
- Het gebrek aan motivatie om zelf verantwoordelijkheid te nemen, heeft met name betrekking op fysiek trainen en/of fysiek actief zijn buiten de therapie.
Nazorg
De werkgroep acht het van belang dat de fysio- of oefentherapeut de patiënt stimuleert ook na de behandelperiode zelfstandig te blijven oefenen en bewegen. Ook acht de werkgroep het van belang dat de fysio- of oefentherapeut bij afsluiting van de therapie de voorlichting over herstelbelemmerende en bevorderende factoren herhaalt, om de behandeleffecten zo lang mogelijk te laten beklijven, en ter preventie van recidiverende klachten.
Informatie-uitwisseling met de verwijzer
Er zijn gedurende het behandeltraject diverse momenten in het zorgproces aan te wijzen waarop de fysio- of oefentherapeut stilstaat bij de informatie-uitwisseling met de verwijzer. In de richtlijn ‘Informatie-uitwisseling huisarts-paramedicus’ (HASP-paramedicus) zijn op basis van consensus van de werkgroep aanbevelingen gevormd voor deze informatie-uitwisseling. De aanbevelingen voor de informatie-uitwisseling van de paramedicus naar de arts zijn overgenomen in de richtlijn.
Dossiervoering
Zie voor informatie over dossiervoering de vigerende ‘KNGF-richtlijn Fysiotherapeutische dossiervoering’ (Koninklijk Nederlands Genootschap voor Fysiotherapie 2019), de ‘Richtlijn Verslaglegging’ van de VvOCM (Vereniging van Oefentherapeuten Cesar en Mensendieck 2019) en de ‘Richtlijn Informatie-uitwisseling huisarts-paramedicus (HASP-paramedicus)’.
Literatuur
Zie A.1 ‘Inleiding’ ’ voor informatie over de systematische zoekactie naar evidence-based richtlijnen en systematische literatuuronderzoeken.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). Beroepsprofiel fysiotherapeut. Amersfoort: KNGF; 2021. Beschikbaar via: https://www.kngf.nl/article/vak-en-kwaliteit/beroepscode/beroepsprofiel-fysiotherapeut.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn fysiotherapeutische dossiervoering 2019. Amersfoort: KNGF: 2019. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/fysiotherapeutische-dossiervoering-2019.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn lage rugpijn. Amersfoort: KNGF; 2013.
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). KNGF-richtlijn COPD. Amersfoort: KNGF; 2020. Beschikbaar via: https://www.kngf.nl/kennisplatform/richtlijnen/copd. Geraadpleegd op 30 november 2020.
- Nederlands Huisartsen Genootschap (NHG). Richtlijn Informatie-uitwisseling tussen arts en paramedicus (Richtlijn HASP-paramedicus). Utrecht: NHG; 2020.
- NHG-Werkgroep Standaard Aspecifieke lagerugpijn. NHG-standaard aspecifieke lagerugpijn (tweede herziening). Huisarts Wet. 2017;60(2):78-84.
- Vereniging van Oefentherapeuten Cesar en Mensendieck. Richtlijn Verslaglegging. Utrecht: VvOCM; 2019.

