Therapeutisch proces
C.1 Fasering, doelen en verrichtingen
In de behandeling wordt onderscheid gemaakt tussen de ‘minder belaste fase’ en de ‘belaste fase’, zoals uitgebeeld in de volgende figuur.
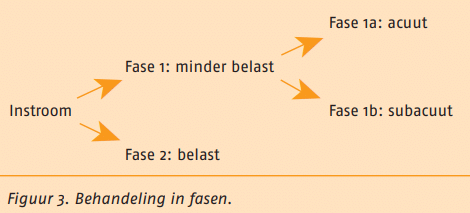
De keuze om de patiënt in een van beide fasen te laten instromen, is niet afhankelijk van de tijdsduur na de operatie, maar van de belastbaarheid van het weefsel.
Een correcte inschatting van de belastbaarheid van de knie (zowel op onder- als overbelasting) tijdens het diagnostisch proces is hierbij van essentieel belang. De belastbaarheid is afhankelijk van hoe de patiënt tijdens de behandeling, na afloop van de behandeling en de volgende dag zijn knie kon en kan belasten. De minder belaste fase is kort. Deze fase wordt verdeeld in ‘acuut’ en ‘subacuut’. In de acute minder belastbare fase (vaak 0 tot circa 5 dagen postoperatief) zijn de doelstellingen vooral gericht op stoornisniveau (weefselherstel en het voorkómen van bewegingsangst); in de subacute fase (vaak circa 5 tot 10 dagen postoperatief) op activiteitenniveau (bijv. lopen).
Bij de opbouw van de therapie wordt rekening gehouden met de verschillende fasen uit figuur 3, met normaal versus vertraagd herstel, de zelfwerkzaamheid van de patiënt en het patiëntenprofiel. In alle fasen van de behandeling na een meniscectomie staat de oefentherapie (het oefenen en sturen van functies en activiteiten) centraal. Daarnaast is het begeleiden van de patiënt bij de revalidatie van belang, het informeren over de aandoening, het geven van adviezen en het stimuleren tot participatie. Het einddoel van de fysiotherapeutische behandeling na meniscectomie is een zo volledig mogelijk functieherstel, uitgedrukt in functies, activiteiten (vaardigheden) en participatie. Wanneer de fysiotherapeut op basis van de fysiotherapeutische diagnose vindt dat functioneel herstel in voldoende mate is gegarandeerd, blijft verdere fysiotherapeutische interventie achterwege.
De behandeling bij patiënten uit profiel 1 wordt gekenmerkt door ‘begeleiden’: patiënten hebben vaak maar een beperkt aantal contacten met de fysiotherapeut en zijn met een aantal adviezen en oefeningen voor thuis in staat het volledig functieherstel zelfstandig te bewerkstelligen.
Fase 1a (acuut, minder belast)
Na een meniscectomie wordt vrijwel direct begonnen met het bevorderen van de mobiliteit van de knie en de opbouw van de belasting van het kniegewricht, al dan niet met loophulpmiddelen. De nadruk ligt op het informeren en oefenen. Informatie wordt gegeven over de mate van belastbaarheid na de operatie en het geven van adviezen over hoe hiermee moet worden omgegaan. Bij het oefenen ligt de nadruk op bewegen binnen de grenzen van de belastbaarheid. Indien nodig wordt het gebruik van krukken geïnstrueerd. In deze fase wordt geadviseerd twee krukken te gebruiken (vanwege de dynamiek van het gaan) en 10 tot 50 procent te belasten. Fase 1a duurt in principe 0 tot 5 dagen, maar kan bij sommige patiënten langer duren (tot 10 dagen).
Bij de start van fase 1 kan nog geen onderscheid worden gemaakt tussen normaal en vertraagd herstel. Aan het einde van fase 1 kan dat wel.
Kenmerken van patiënten in fase 1a zijn:
- De knie is pijnlijk en gezwollen.
- Er is sprake van een verminderde bewegingsuitslag.
- De patiënt kan/durft nog niet volledig steun te nemen op het geopereerde been.
De doelen en verrichtingen van fase 1a zijn opgenomen in tabel 3 en 4.
Fase 1b (subacuut, minder belast)
Fase 1b is gericht op het informeren van de patiënt over het normale, dynamische gaan en het oefenen daarvan. Zie tabel 3 en 4 voor de doelen en verrichtingen in fase 1b. Kenmerken van de patiënt bij een normaal herstel (‘functies en activiteiten nemen toe, pijn neemt af’) zijn:
- zwelling en pijn zijn afgenomen;
- actief bewegen knie is mogelijk;
- belastbaarheid neemt toe;
- kwaliteit bewegen met krukken neemt toe (50-100% belast).
Het kenmerk van patiënten met een vertraagd herstel is dat zij te lang met krukken blijven lopen en langdurig niet-dynamisch lopen. Wees alert op een eventuele synoviitis. Bij een synoviitis moet de fysiotherapeut eventueel overleggen met de medisch behandelaar/arts. Patiënten moeten dan juist wel (verminderd belast) met krukken lopen. Pas in tweede instantie moet bij een vertraagd herstel rekening worden gehouden met de aanwezigheid van bewegingsangst.
Fase 2 (belast)
De overgang van fase 1b naar fase 2 wordt bepaald door de kwaliteit van bewegen (dynamisch gaan) en niet door de tijd. Het criterium om te starten met fase 2 is de aanwezigheid van een dynamisch gangpatroon zonder krukken. Zie de volgende tabellen voor de doelen en verrichtingen in fase 2.
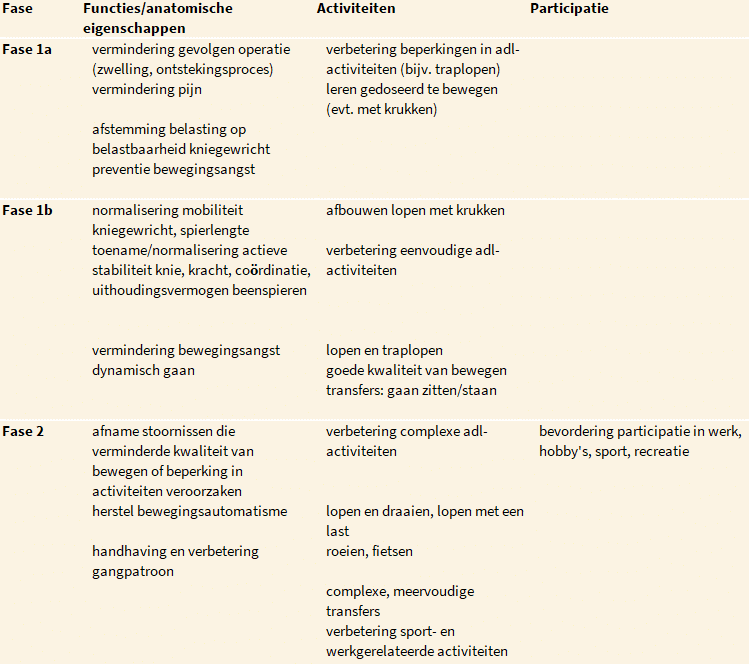
Behandeldoelen per fase, ingedeeld volgens de ICF.
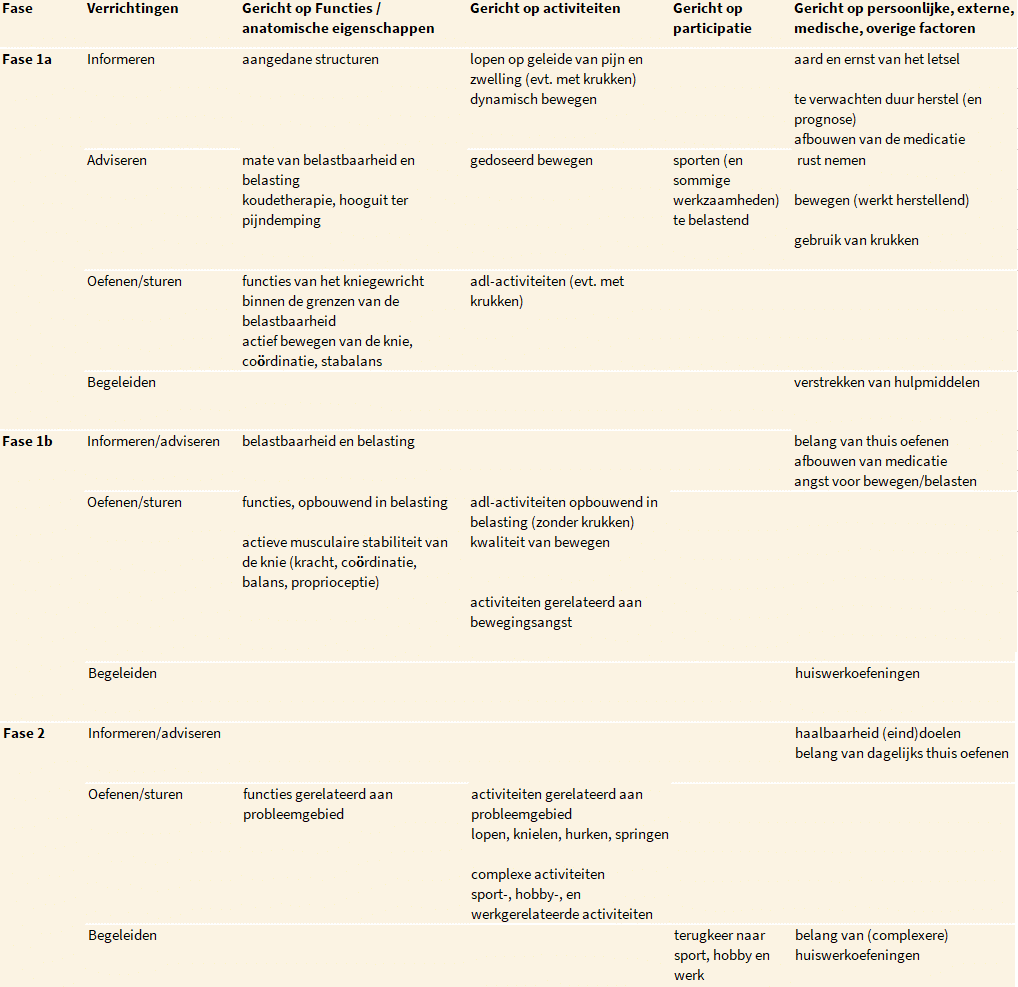
Verrichtingen per fase ingedeeld volgens de ICF.
Bij normaal herstel kan participatie in werk, sport en hobby gemiddeld in vier tot zes weken worden bewerkstelligd. In elke fase van de behandeling dient aandacht te zijn voor het bijstellen van de diagnose, het behandelplan en eventueel overleg met verwijzer.
Als er geen duidelijke aanwijzingen zijn voor stoornissen wordt ‘graded activity’ (het stapsgewijs opbouwen van activiteiten) toegepast. Braces worden zelden gegeven en oefenen heeft de voorkeur boven het geven van elektrotherapie.
Bij het opstellen van het behandelplan is rekening gehouden met de belastbaarheid van de knie. Van groot belang hierbij is de inschatting of de patiënt in de belaste of minder belaste fase instroomt. Zie daarvoor de volgende figuur.

De belastbaarheid van het weefsel bepaalt in welke fase de patiënt instroomt (en niet de tijd). Een correcte inschatting van de belastbaarheid van het weefsel tijdens het diagnostisch proces is hierbij van essentieel belang. De belastbaarheid wordt in sterke mate bepaald door de manier waarop de patiënt zijn knie tijdens de behandeling in het ziekenhuis en binnen één dag na de operatie kon belasten. De minder belaste fase wordt verdeeld in ‘acuut’ en ‘subacuut’. In de acute minder belaste (korte) fase (doorgaans 0 tot circa 5 dagen postoperatief) zijn doelstellingen vooral gericht op weefselherstel en voorkomen van bewegingsangst, in de subacute fase (circa 5 tot 10 dagen postoperatief) op herstel van het gangpatroon. De werkgroep adviseert om in fase 1a 10 tot 50 procent belast te lopen en in fase 1b 50 tot 100 procent (zie ook paragraaf C.3.6).
Essentieel voor de overgang naar fase 2 is de aanwezigheid van een dynamisch gangpatroon, zonder krukken. Zolang de patiënt nog niet zonder krukken kan gaan, blijft hij in fase 1. Er moet bovendien een duidelijke opbouw van belasting waarneembaar zijn in de overgang van fase 1 naar fase 2. Voor een vlotte overgang van de minder belaste naar de belaste fase is het zinvol om patiënt voor de operatie instructie en uitleg te geven over het gebruik van krukken. Dit geldt vooral bij oudere patiënten.
Geadviseerd wordt in de minder belaste fase twee krukken te gebruiken in plaats van één om zo goed en snel mogelijk een dynamisch gangpatroon op te bouwen. Wees alert op de aanwezigheid van een eventuele synoviitis (te herkennen aan een harde, niet verplaatsbare, persisterende zwelling, evt. met vocht) en neem daarvoor eventueel contact op met de behandelend arts.
Bij de uitvoering van het behandelplan richt de fysiotherapeut zich op de einddoelen (verdeeld in hoofd- en subdoelen) die de patiënt zich heeft gesteld. Worden deze doelen haalbaar geacht? Zo nodig wordt het behandelplan bijgesteld. Mogelijke behandeldoelen en verrichtingen per fase staan in de volgende drie tabellen. Voorbeelden van het behandelplan zijn te vinden in de Praktijkrichtlijn, bijlage 2 (opent in nieuw tabblad), casussen.
Doelen en verrichtingen in de acute, minder belaste fase (fase 1a).
| Doelen | Verrichtingen |
|---|---|
| Functies / anatomische eigenschappen: – afname van de gevolgen van de operatie: – zwelling – ontstekingsproces – afname van de pijn – afstemmen van de belasting op de belastbaarheid van het kniegewricht – voorkomen van bewegingsangst | Informeren: – over de aard en ernst van het letsel – over de te verwachten duur van het herstel (prognose) – over het afbouwen van de medicatie |
| Activiteiten: – verminderen van beperkingen in adl-activiteiten, bijvoorbeeld (trap)lopen – de patiënt leren om gedoseerd te bewegen (met krukken) | Adviseren: – lopen op geleide van de pijn en de zwelling (evt. met krukken), zo veel mogelijk dynamisch bewegen – voorlichting geven over: – de mate van belastbaarheid en belasting – het nemen van rust – gedoseerd bewegen – het feit dat bewegen herstellend werkt, enzovoort – advies: sporten te belastend (werken: afhankelijk van soort werk) – advies: koudetherapie ter pijndemping |
| Oefenen/sturen: – van functies van het kniegewricht binnen de grenzen van de belastbaarheid, onder meer: – actief bewegen van de knie – coördinatie – balans tijdens staan en gaan (evt. met krukken) – oefenen adl-activiteiten (evt. met krukken) | |
| Begeleiden: – eventueel verstrekken van loophulpmiddelen (krukken) en instructie geven over het gebruik ervan |
Doelen en verrichtingen in de subacute, minder belastende fase (fase 1b).
| Doelen | Verrichtingen |
|---|---|
| Functies: – normalisering van de mobiliteit van het kniegewricht (evt. heup en enkel) – normalisering van de spierlengte – toename/normalisering van de actieve stabiliteit van de knie – toename/normalisering van de kracht, de coördinatie en het uithoudingsvermogen van de beenspieren – afname van angst om de knie te bewegen of te belasten – dynamisch gaan (kijk bij ganganalyse naar strekking, loopsnelheid en knieflexie in vroege standfase en een goede kwaliteit van bewegen) | Oefenen/sturen: – actief oefenen van functies en adl-activiteiten opbouwend in belasting (zie ook fase 1a, maar dan zonder loophulpmiddelen!): met nadruk op de kwaliteit van het bewegen (dynamisch) – oefenen van actieve musculaire stabiliteit van de knie (kracht, coördinatie, balans en proprioceptie) – oefenen van activiteiten die gerelateerd zijn aan eventuele bewegingsangst |
| Activiteiten: – afbouwen van het lopen met krukken – eenvoudige) adl-activiteiten verbeteren (zonder krukken): – lopen en traplopen – gaan zitten, gaan staan – op- en afstappen | Informeren/adviseren: – over belastbaarheid en belasting – over thuis oefenen – over angst voor bewegen en angst voor belasten van de knie – over afbouwen van medicatie |
| Begeleiden: – in huiswerkoefeningen (instructie voor het thuis oefenen) |
Doelen en verrichtingen in de belaste fase (fase 2).
| Doelen | Verrichtingen |
|---|---|
| Functies: – afname van stoornissen die de kwaliteit van het bewegen of beperking in activiteiten veroorzaken – herstel van bewegingsautomatisme – handhaven en verder verbeteren van het dynamisch gangpatroon (kwaliteit van bewegen) | – Oefenen/sturen – van functies en activiteiten die gerelateerd zijn aan het probleemgebied: – lopen – knielen – hurken en springen – van complexe activiteiten: – sport-, hobby-, en werkgerelateerde activiteiten (bijv. pivoteren, onverwachte bewegingen, zoals een hond die ‘trekt’ aan de lijn) – langdurig staan – hardlopen, enzovoort |
| Activiteiten: – complexe adl-activiteiten verbeteren: – lopen en draaien – roeien, fietsen – complexe, meervoudige transfers (bijv. opstaan uit bed en weglopen, uit auto stappen met last) – lopen met een last (doos, tas in één hand) – sport- en werkgerelateerde activiteiten (patiëntspecifiek!) verbeteren | Informeren/adviseren: – over haalbaarheid (eind)doelen (zo nodig bijstellen) – over het belang van dagelijks thuis oefenen |
| Participatie: – bevorderen van participatie in werk, hobby’s, sport en recreatie | Begeleiden: – van (complexere) |
C.2 Behandelduur en -frequentie
Bij een meniscectomie verschillen behandelduur en -frequentie per patiënt. In deze richtlijn kunnen dan ook slechts globale indicaties voor de behandelduur en -frequentie worden gegeven. Over het algemeen beslaat de totale behandelduur niet meer dan zes weken tot drie maanden. De behandelfrequentie bij een normaal beloop is laag (1 tot 3 behandelingen inclusief het controleconsult).
De behandelfrequentie wordt mede bepaald door specifieke behandeldoelen en problemen, en de leerbaarheid en trainbaarheid van de patiënt. Ook de behandelduur kan zich, afhankelijk van specifieke behandeldoelen over een langere tijd uitstrekken dan bij een normaal herstel.
Bij patiënten met bewegingsangst of patiënten die juist de neiging hebben de geopereerde knie te veel te belasten, is de begeleiding in die eerste fase intensiever met als doel een zo snel mogelijk herstel van adl-activiteiten, bijvoorbeeld door een hogere behandelfrequentie. Bij patiënten met een synoviitis is de behandelfrequentie laag; zij krijgen goede voorlichting en instructie. Tevens krijgen zij adviezen mee over belasting, belastbaarheid en dynamisch bewegen met krukken. In fase 1b neemt in het algemeen de behandelfrequentie ook bij patiënten met een afwijkend beloop af.
In fase 2 controleert de fysiotherapeut alleen op gezette tijden de vorderingen die de patiënt maakt met de thuisoefeningen. Aan de hand hiervan wordt het oefenschema bijgesteld. De werkgroep adviseert om te controleren of uiteindelijk het herstel volledig is geworden, waarbij er vooral aandacht moet zijn voor de kwaliteit van het bewegen en de terugkeer naar het participatieniveau van voor het incident.
De fysiotherapeutische behandeling na een meniscectomie wordt gerangschikt onder de behandeling van chronische aandoeningen. Dit betekent in principe dat er na een meniscectomie twaalf maanden fysiotherapie gegeven mag worden. Beperking hierbij is dat dit alleen geldt voor patiënten die in een ziekenhuis opgenomen zijn geweest. Uit de cijfers van Prismant blijkt dat er in 1998 2490 (7%) van de 34.712 meniscectomieën mét een ziekenhuisopname werden uitgevoerd.24 Ten gevolge van de minimale invasieve technieken die worden gehanteerd, kan ‘day-surgery’ (dagopname, poliklinisch) worden uitgevoerd.27
De behandelduur en -frequentie na een meniscectomie zijn wisselend, afhankelijk van het patiëntenprofiel. Als verwacht wordt dat het herstel na de operatie op een natuurlijke wijze tot stand zal komen, wordt geen langdurige, frequente behandeling ingezet.
Een patiënt met het patiëntprofiel 1 wordt veelal niet verder behandeld of volstaat een beperkt aantal contacten in een korte periode waarin informeren en adviseren centraal staan. Als deze patiënt in fase 2 wordt verwezen, bepalen de restklachten en de zorgvraag van de patiënt de duur en de frequentie van de behandeling. Het kan zijn dat er dan bijvoorbeeld nog een korte periode van intensieve training volgt. Bij patiënten uit profiel 2 variëren zowel behandelfrequentie als -duur. De motivatie (en mogelijkheden) van de patiënt om aan het herstel te werken, het inzicht in het postoperatieve beloop en in de factoren die het beloop negatief of positief kunnen beïnvloeden en de wijze van omgaan met de klachten spelen hierbij een belangrijke rol.
C.3 Evidentie behandeling
De werkgroep is van mening dat het merendeel van de patiënten na een ongecompliceerde meniscectomie kortdurend of niet hoeft te worden gezien door de fysiotherapeut (patiëntenprofiel 1). Patiënten met veel belemmerende factoren voor herstel moeten juist wel door de fysiotherapeut worden behandeld (patiëntenprofiel 2). De verrichtingen die worden toegepast zijn onder andere: oefenen, koudetherapie ter pijndemping, gedragsinterventie en advies. Zie de Verantwoording voor een uitgebreide toelichting.
Samenvatting evidentie behandeling
In de volgende tabellen zijn de verschillende genoemde verrichtingen in deze richtlijn geordend naar het niveau van evidentie en ingedeeld per patiëntenprofiel. In de volgende tabel staat een overzicht van de evidentie voor de verschillende verrichtingen na een meniscectomie.

Verrichtingen in deze richtlijn geordend naar niveau van evidentie, per patiëntenprofiel.
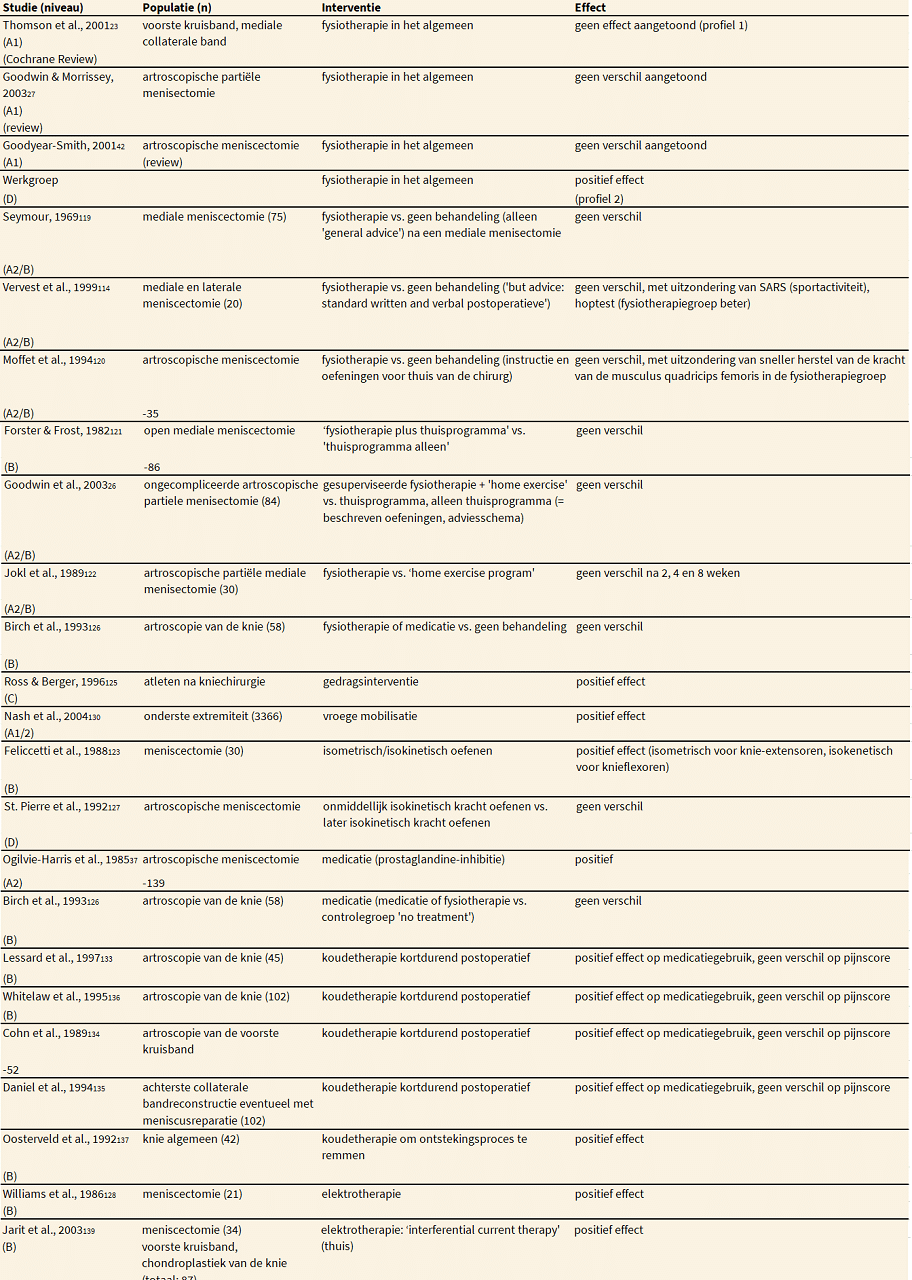
Evidentie voor de verschillende verrichtingen na een meniscectomie
Het grootste deel van de fysiotherapeutische behandeling wordt in de eerste lijn uitgevoerd. Van de ingrepen (artroscopisch en via artrotomie) wordt 90 procent namelijk in dagbehandeling verricht, hetgeen inhoudt dat de patiënt na de operatie wordt gecontroleerd, informatie meekrijgt en al dan niet met een verwijzing voor fysiotherapie naar huis gaat. Zoals hierboven genoemd, zal bij de meeste patiënten (in profiel 1) kortdurend kunnen worden verwezen, behalve bij vertraagd herstel. Vertraagd herstel treedt op indien de pijn niet afneemt en het niveau van activiteiten niet toeneemt.
De interactie tussen de fysiotherapeut en de patiënt is belangrijk. De gemaakte plannen (lees: doelstellingen voor behandeling) zijn in overleg gemaakt. De hulpvraag weegt zwaar mee bij het opstellen van het behandelplan. De patiënt vermeldt tijdens het behandelproces pijn en zwelling, al dan niet tijdens of na belasting. Het is de taak van de fysiotherapeut om de informatie die de patiënt geeft te betrekken bij het opgestelde programma en zo nodig het belasting-belastbaarheidsschema erop aan te passen.
C.3.1 Evidentie fysiotherapie na meniscectomie
De werkgroep formuleerde de volgende aanbeveling:
(16) Evidentie fysiotherapeutische behandeling in het algemeen bij patiënten met PROFIEL 1
Bij patiënten met een normaal herstel (gunstig beloop) is op basis van systematische reviews gebleken dat de meerwaarde van fysiotherapeutische behandeling in het algemeen nog onvoldoende is onderzocht en daardoor nog niet is aangetoond, waardoor volstaan kan worden met adviseren en kortdurend behandelen.
(17) Evidentie fysiotherapeutische behandeling in het algemeen PROFIEL 2
De werkgroep is van mening dat bij patiënten met een vertraagd herstel oefenen onder supervisie van een fysiotherapeut en vroege intensieve fysiotherapie leiden tot beter en sneller functioneel herstel van een meniscectomie.
(18) Massage
Er zijn aanwijzingen dat massage geen meerwaarde heeft bij patiënten na een ongecompliceerde meniscectomie (normaal herstel; patiëntenprofiel 1).
Kwaliteit van de gevonden artikelen: C (Goodwin et al., 200326).
(19) Gedragsinterventie
Er zijn aanwijzingen dat gedragsinterventie bijdraagt aan functioneel herstel.
(20) Gedragsinterventie
De werkgroep is van mening dat bij patiënten met veel pijn en (bewegings)angst (patiëntenprofiel 2) gedragsinterventie tot de behandelmogelijkheden behoort.
In 2002 is een systematisch Cochrane review uitgevoerd door Thomson et al.23 waarin negen studies78,114,119-125 met elkaar werden vergeleken. Goodwin et al.27 deden hetzelfde voor acht studies114,120,122,125-129, evenals de auteurs Goodyear-Smith en Arrol42 voor acht studies.37,120,122,125-129 Thomson et al. concludeerden dat door gebrek aan beschrijving van de uitkomstmaten en/of het gebrek aan gebruik van gevalideerde instrumenten de klinische relevantie van de uitkomsten van de studies moeilijk te interpreteren was. Bovendien waren de aantallen patiënten vaak klein en was de methodologische kwaliteit van de onderzoeken laag. Er is daarom geconcludeerd dat er geen evidentie is voor routine fysiotherapeutische behandeling voor elke patiënt (bij normaal beloop).23
De review van Goodwin et al. sluit aan bij de review van Thomson et al. die stelden dat gesuperviseerde fysiotherapie in de acute fase geen meerwaarde heeft bij patiënten met een ongecompliceerde meniscectomie (normaal beloop, patiëntenprofiel 1).27 Goodyear- Smith en Arrol concludeerden dat postoperatieve revalidatie een gefaseerde aanpak nodig heeft en dat er geen standaard protocollen zijn.42 Er is maar weinig consensus over welke therapie de beste is. In veel gevallen zal kortdurende pijnmedicatie (1-2 dagen) na de operatie en een goed gepland thuis uitgevoerd oefenprogramma, inclusief mondelinge en schriftelijke adviezen waarin het activiteiten- en participatieniveau opgebouwd en gestimuleerd wordt, voldoende zijn. Het oefenprogramma kan bijvoorbeeld bestaan uit musculus quadriceps femoris oefeningen, ‘straight leg raises’, heupflexieoefeningen, knieflexieoefeningen en circulaire heupoefening; alles vier keer per dag.26 Voor dit behandelplan zullen tot twee contacten met de fysiotherapeut voldoende zijn. De fysiotherapeut stimuleert de patiënt activiteiten weer op te nemen. Als er pijndemping nodig is, wordt geadviseerd (liever) ijs en eventueel pijnmedicatie te gebruiken.
Alle bovengenoemde bevindingen passen bij patiënten in profiel 1. Bij een afwijkend beloop (profiel 2) heeft oefenen onder supervisie van een fysiotherapeut de voorkeur. In bovengenoemde reviews zijn geen studies opgenomen met patiënten die een ongunstig beloop / vertraagd herstel vertoonden en bij wie veel belemmerende factoren voor herstel aanwezig waren. In een aantal van de bovengenoemde studies is fysiotherapie vergeleken met ‘geen behandeling’ of ‘andersoortige behandeling’.
Seymour et al.119, Vervest et al.114 en Moffet et al.120 vergeleken fysiotherapie met ‘geen behandeling’ (bestaande uit respectievelijk alleen algemeen advies, geschreven en mondeling advies, instructie en oefeningen voor thuis). Seymour et al. vonden geen verschil tussen de groepen wat betreft de tijd die verstrijkt totdat de patiënten weer volledig aan het werk zijn en de bewegingsrange van de knie. Moffet et al. vonden geen verschillen in Lysholm-scores drie weken, drie maanden en zes maanden postoperatief. De fysiotherapiegroep scoorde drie weken postoperatief wel beter bij het objectief testen van kniefunctie en spierkracht. Bovendien was de therapietrouw goed. Vervest et al. vonden geen verschillen (wel een trend) tussen de groepen wat betreft de Tegner-, de FORSS- en de Lysholm-score. Zij vonden echter wel verschillen ten gunste van de groep ‘fysiotherapie plus thuisprogramma’ op de SARS-score.
Twee studies vergeleken ‘fysiotherapie plus thuisprogramma’ met ’thuisprogramma alleen’: Forster en Frost na een artrotomische mediale meniscectomie (n = 86)121 en Goodwin et al.26 (n = 84) na een ongecompliceerde artroscopische partiële meniscectomie. Forster en Frost vonden geen verschil tussen de groepen wat betreft de tijd die verstreek totdat patiënten weer aan het werk waren, het aantal patiënten dat na 6 maanden nog niet werkte, beperkingen in activiteiten (bijvoorbeeld kruipen), subjectieve knie-instabiliteit, quadricepsomvang en bewegingsuitslag.
De fysiotherapeutische behandeling bij Goodwin et al. was verdeeld over drie periodes. In de eerste periode werden pijn en zwelling verminderd met behulp van ijs, ultrasound en frictiemassage. Het doel van de fysiotherapie in de tweede periode was toename van spierkracht en gewrichtspositiegevoel (door middel van oefeningen: bovenbeen heffen, step-ups, heupabductie en -adductie, extensoroefeningen, knieflexie- en extensieoefeningen, fietsergometrie, minitrampoline en wobbleboard). De fysiotherapie in de derde periode was gericht op geavanceerde oefeningen zoals Z-hops en zijwaarts springen. Goodwin et al. vonden ook geen verschillen tussen de groepen 50 dagen na de operatie. De gekozen uitkomstmaten waren de Hugston Clinic Questionnaire, de SF-36, de EuroQOL, het aantal dagen tot werkhervatting, de FORSS, kinematische analyse van kniefunctie bij wandelen en traplopen en horizontale en verticale sprongen.
Jokl et al. vergeleken bij 30 patiënten een ‘gesuperviseerd trainingsprogramma’ met een ‘thuisoefenprogramma’ en vonden geen verschillen (in uitvoeren van activiteiten, sport en werk, stoornissen in functie, knielaxiteit en -pijn).122 Birch et al. vergeleken medicatiegebruik (NSAID) óf fysiotherapie met ‘geen behandeling’ bij patiënten na een artroscopische behandeling van de knie.126 Zij vonden geen verschillen tussen de groepen.
Ross en Berger onderzochten wel/geen gedragsinterventie.125 Het functioneel herstel leek sneller in de interventiegroep (pijnscores lager, huidige angstscore lager), maar er was geen informatie over angst in het algemeen. In de studie (review) van Nash et al. werden rust en vroege mobilisatie bij patiënten met aandoeningen aan de onderste extremiteiten met elkaar vergeleken.130 Uit deze studie bleek dat er te vaak rust wordt voorgeschreven, en dat mobilisatie leidt tot eerdere terugkeer naar het werk, minder pijn, zwelling, stijfheid en een grotere bewegingsrange.
Nogmaals, alle bovengenoemde bevindingen passen bij patiënten in profiel 1. Bij een afwijkend beloop (profiel 2) heeft oefenen onder supervisie van een fysiotherapeut de voorkeur.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(16) Evidentie fysiotherapeutische behandeling in het algemeen bij patiënten met PROFIEL 1 (niveau 1)
Bij patiënten met een normaal herstel (gunstig beloop) is op basis van systematische reviews gebleken dat de meerwaarde van fysiotherapeutische behandeling in het algemeen nog onvoldoende is onderzocht en daardoor nog niet is aangetoond, waardoor volstaan kan worden met adviseren en kortdurend behandelen.
Kwaliteit van de gevonden artikelen: A1 (Goodwin & Morrissey, 200327; Thomson et al., 200223; Goodyear-Smith & Arrol 200142).
(17) Evidentie fysiotherapeutische behandeling in het algemeen PROFIEL 2 (niveau 4)
De werkgroep is van mening dat bij patiënten met een vertraagd herstel oefenen onder supervisie van een fysiotherapeut en vroege intensieve fysiotherapie leiden tot beter en sneller functioneel herstel van een meniscectomie.
(18) Massage (niveau 3)
Er zijn aanwijzingen dat massage geen meerwaarde heeft bij patiënten na een ongecompliceerde meniscectomie (normaal herstel; patiëntenprofiel 1).
Kwaliteit van de gevonden artikelen: C (Goodwin et al., 200326).
(19) Gedragsinterventie (niveau 3)
Er zijn aanwijzingen dat gedragsinterventie bijdraagt aan functioneel herstel.
Kwaliteit van de gevonden artikelen: C (Ross & Berger, 1996125).
(20) Gedragsinterventie (niveau 4)
De werkgroep is van mening dat bij patiënten met veel pijn en (bewegings)angst (patiëntenprofiel 2) gedragsinterventie tot de behandelmogelijkheden behoort.
C.3.2 Oefentherapie
De werkgroep formuleerde de volgende aanbeveling:
(21) Oefentherapie: isometrisch en isotoon
Er zijn aanwijzingen dat er geen verschillen zijn tussen isometrisch en isotoon oefenen. De werkgroep adviseert om kracht zowel isometrisch als isotoon te oefenen.
(22) Oefentherapie
Er is weinig literatuur gevonden over de kwaliteit van het bewegen en de kwaliteit van het gaan. De werkgroep adviseert kracht, coördinatie, uithoudingsvermogen en mobiliteit te oefenen en hiermee beweeglijkheid, belastbaarheid van de knie, de kwaliteit van het gaan en andere dagelijkse activiteiten te verbeteren.
Felicetti et al. deden onderzoek bij 30 patiënten naar verschillen tussen een ‘isometrisch en isotoon programma’ en een ‘isokinetisch programma’ (beide krachtoefenprogramma’s binnen gesuperviseerde revalidatie) en vonden verschillen.123 Het isokinetisch programma geeft groter krachtsherstel in de knieflexoren; daarentegen geeft een isometrisch/isotoon programma groter krachtsherstel in de knie-extensoren. St. Pierre et al. onderzochten bij patiënten na een meniscectomie verschillen tussen onmiddellijk isokinetisch kracht oefenen en later oefenen en vonden geen verschillen.127 Er was geen controlegroep waardoor verschillen tussen wel en niet oefenen niet aangetoond zijn.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(21) Oefentherapie: isometrisch en isotoon (niveau 3)
Er zijn aanwijzingen dat er geen verschillen zijn tussen isometrisch en isotoon oefenen. De werkgroep adviseert om kracht zowel isometrisch als isotoon te oefenen.
Kwaliteit van de gevonden artikelen: B (Felicetti et al., 1988123).21-22
(22) Oefentherapie (niveau 4)
Er is weinig literatuur gevonden over de kwaliteit van het bewegen en de kwaliteit van het gaan. De werkgroep adviseert kracht, coördinatie, uithoudingsvermogen en mobiliteit te oefenen en hiermee beweeglijkheid, belastbaarheid van de knie, de kwaliteit van het gaan en andere dagelijkse activiteiten te verbeteren.
C.3.3 Medicatie
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(23) Medicatie
Er is onvoldoende bewijs voor de effectiviteit van het wel of niet gebruiken van pijnmedicatie na een meniscectomie. De werkgroep adviseert het gebruik van pijnmedicatie snel af te bouwen.
In diverse onderzoeken wordt in de beginfase na een meniscectomie als ondersteuning het gebruik van non-steroidal anti-inflammatory drugs (NSAID’s) positief bevonden.37,42,131 Birch et al. vergeleken medicatiegebruik (NSAID’s) of fysiotherapie met ‘geen behandeling’ bij patiënten na een artroscopische behandeling van de knie en vonden geen verschillen tussen de groepen.126
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(23) Medicatie (niveau 4)
Er is onvoldoende bewijs voor de effectiviteit van het wel of niet gebruiken van pijnmedicatie na een meniscectomie. De werkgroep adviseert het gebruik van pijnmedicatie snel af te bouwen.
C.3.4 Koudetherapie
De werkgroep formuleerde de volgende aanbeveling:
(24) Koudetherapie (kortdurend postoperatief)
Het is aannemelijk dat het kortdurend toedienen van ijs na de operatie weinig toegevoegde waarde heeft wat betreft pijnvermindering op een pijnscore. Echter, het is ook aannemelijk dat het gebruik van pijnmedicatie minder is als patiënten kortdurende postoperatieve koudetherapie ondergaan.
(25) Koudetherapie (kortdurend postoperatief)
De werkgroep adviseert postoperatief kortdurend ijs te overwegen, mits adequate pijnvermindering wordt bewerkstelligd.
Bij koudetherapie is het zinvol onderscheid te maken tussen twee toepassingen. IJs kan kortdurend worden toegepast:
- ter pijnbestrijding132-136 of
- om de ontsteking in het gewricht te remmen137.
Het ontstekingsproces in het gewricht is nodig voor een goed herstel, dus de tweede toepassing van ijs wordt na een meniscectomie vaak achterwege gelaten. In een systematische review naar postoperatieve koudetherapie bij acute wekedelenletsel in het algemeen (enkel, knie, heup, pols) werd geconcludeerd dat er (weinig) evidentie was voor het effect van koudetherapie; deze evidentie was er wel bij behandeling van patiënten in het ziekenhuis.132
De onderstaande vier studies over het kortdurend gebruik van ijs na de operatie zijn in deze systematische review opgenomen.133-136Lessard et al. onderzochten het effect van ijs bij 45 patiënten na artroscopie (meniscectomie, ligamentreconstructie e.d.) van de knie. Patiënten werden gerandomiseerd in twee groepen: ‘ijs en oefenprogramma’ versus ‘alleen een oefenprogramma’. Er werd geen verschil in de pijnscore gevonden tussen de groepen een week postoperatief. Wel had de groep die ijs kreeg een betere compliance, kon ze beter tillen en slikte ze minder medicatie. De studie van Lessard et al. is de enige die patiënten na een meniscectomie noemen als behandelde patiëntengroep.133 Whitelaw et al. vergeleken het resultaat van de ‘Cryo/cuff’ (commercieel hulpmiddel) met het resultaat van het toedienen van ijs en een elastische band in een cohortonderzoek bij 102 patiënten tot 72 uur na artroscopie van de knie.136Patiënten die de Cryo/cuff kregen, gebruikten minder pijnmedicatie. Er werden geen verschillen in pijnscore gevonden. Cohn et al. deden een patiëntcontroleonderzoek bij 26 patiënten (en een controlegroep van 26 personen) die na een voorste kruisbandreconstructie vier dagen cryotherapie kregen.134 De patiënten die cryotherapie kregen, slikten minder pijnmedicatie. Er werd geen uitkomstmaat voor pijn (bijvoorbeeld een VAS) opgenomen in deze studie. Daniel et al. onderzochten in een prospectief onderzoek het toedienen van ijs bij 131 patiënten na een artroscopische voorste kruisbandreconstructie al dan niet gecombineerd met een resectie of reparatie van de meniscus en vonden geen verschillen tussen de groepen wat betreft pijn (VAS).135 De methodologische kwaliteit van deze studie is laag.
Samenvattend worden in de bovengenoemde onderzoeken geen verschillen gevonden in de pijnscores. Wel vermindert het gebruik van pijnmedicatie.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(24) Koudetherapie (kortdurend postoperatief) (niveau 2)
Het is aannemelijk dat het kortdurend toedienen van ijs na de operatie weinig toegevoegde waarde heeft wat betreft pijnvermindering op een pijnscore. Echter, het is ook aannemelijk dat het gebruik van pijnmedicatie minder is als patiënten kortdurende postoperatieve koudetherapie ondergaan.
Kwaliteit van de gevonden artikelen: B (Bleakley et al., 2004132; Lessard et al., 1997133; Whitelaw et al., 1995136; Cohn et al., 1989134).
(25) Koudetherapie (kortdurend postoperatief) (niveau 4)
De werkgroep adviseert postoperatief kortdurend ijs te overwegen, mits adequate pijnvermindering wordt bewerkstelligd.
C.3.5 Elektrotherapie
De werkgroep formuleerde de volgende aanbeveling:
(26) Elektrotherapie
Er zijn aanwijzigen dat elektrotherapie (spierprikkeling) kan bijdragen aan het herstel van de spierkracht.
Echter, de werkgroep is van mening dat zowel elektrotherapie als oefeningen gegeven kunnen worden voor het herstel van de spierkracht. Wanneer oefentherapie kan worden gegeven, is er geen meerwaarde voor elektrotherapie. Elektrotherapie is mogelijk wel geïndiceerd bij inactieve patiënten.
In de literatuur worden weinig studies gevonden over het toepassen van elektrotherapie bij patiënten met knieletsels. De studies die zijn gevonden, zijn vaak meer dan tien jaar geleden uitgevoerd. In een studie van Williams et al. is een positief effect aangetoond van elektrostimulatie van de musculus quadriceps.128 Het betreft echter een klein aantal patiënten (n = 16). Jensen et al. vergeleken het gebruik van transcutane neurostimulatie (TNS), placebo-TNS en geen TNS bij 90 patiënten na artroscopische chirurgie.129 TNS bleek te leiden tot een sneller herstel van kracht bij flexie/extensie en ROM (drie weken in plaats van zeven weken) en minder medicatiegebruik. Twee andere studies onderzochten de meerwaarde van extra biofeedback binnen een revalidatieprogramma na een meniscectomie.78,124 Beide auteurs rapporteerden een sneller herstel van de spierkracht. Wat betreft het hefvermogen van het been spreken de studies elkaar tegen. Het is niet duidelijk of de patiënten bij genoemde studies ook oefentherapie hebben gekregen.
Als patiënten al kunnen oefenen, is het de vraag of elektrotherapie nog zinvol is.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(26) Elektrotherapie (niveau 3)
Er zijn aanwijzigen dat elektrotherapie (spierprikkeling) kan bijdragen aan het herstel van de spierkracht.
Kwaliteit van de gevonden artikelen: B en C (B: Jensen et al., 1985129 en C: Williams et al., 1986128; Krebs et al., 198178).
Echter, de werkgroep is van mening dat zowel elektrotherapie als oefeningen gegeven kunnen worden voor het herstel van de spierkracht. Wanneer oefentherapie kan worden gegeven, is er geen meerwaarde voor elektrotherapie. Elektrotherapie is mogelijk wel geïndiceerd bij inactieve patiënten.
C.3.6 Gebruik van krukken
De werkgroep formuleerde de volgende aanbeveling:
(27) Krukken
Er is onvoldoende bewijs gevonden voor het gebruik van krukken na een meniscectomie. De werkgroep is van mening dat het gebruik van krukken zo snel mogelijk binnen de grenzen van actuele stoornissen, beperkingen en participatieproblemen moet worden afgebouwd. Ook met krukken moet een dynamisch gangpatroon worden bewerkstelligd.
In een aantal ziekenhuizen wordt na een meniscectomie aanbevolen krukken te gebruiken zolang er geen adequate musculaire controle is of de knie onvoldoende belastbaar is. Zodra de musculaire controle is hersteld, kan het gebruik van krukken worden afgebouwd. Het belastingsniveau kan worden getoetst aan de kwaliteit van het bewegen en symptomen op stoornisniveau. Dit kan overigens na één dag zijn of pas na enige weken. In fase 1 kunnen krukken worden gebruikt (zie figuur 3 in paragraaf C.1). Bij de opbouw is het van belang dat rekening wordt gehouden met:
- dynamisch gaan en dus het gebruik van twee krukken;
- de actuele belastbaarheid van het kniegewricht; te vroeg beginnen met krachttraining geeft mogelijk weer pijn en zwelling (en daardoor weer het risico van inhibitie van de musculus quadriceps);
- het functionele aspect van de training (bijv. sport- of werkgericht).
De werkgroep adviseert twee krukken te gebruiken bij:
- een niet-dynamisch gangpatroon;
- bij oudere patiënten;
- in geval van onzekerheid bij lopen en
- bij een lage belastbaarheid van de knie.
In deze gevallen geniet het de voorkeur om twee krukken te gebruiken boven één kruk in verband met het dynamisch gaan. De werkgroep adviseert om in fase 1 gedeeltelijk belast te lopen: in fase 1a 10 tot 50 procent en in fase 1b 50 tot 100 procent. De fysiotherapeut moet rekening houden met een discrepantie tussen het geadviseerde percentage belasting en het werkelijke percentage. Uit onderzoek blijkt dat vooral bij patiënten die na een heupoperatie (trochanterosteotomie) 10 procent mochten belasten de actuele (werkelijke) belasting vaak veel hoger is dan het voorgeschreven percentage.138 Een voorwaarde voor het starten met fase 2 (belast) is de aanwezigheid van een dynamisch gangpatroon, zonder krukken.
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(27) Krukken (niveau 4)
Er is onvoldoende bewijs gevonden voor het gebruik van krukken na een meniscectomie. De werkgroep is van mening dat het gebruik van krukken zo snel mogelijk binnen de grenzen van actuele stoornissen, beperkingen en participatieproblemen moet worden afgebouwd. Ook met krukken moet een dynamisch gangpatroon worden bewerkstelligd.
C.4 Evaluatie
Regelmatig (elke vier weken en aan het eind van de behandelepisode) wordt geëvalueerd hoe het herstel verloopt (in welke fase van herstel de patiënt zich bevindt) en of op basis van deze evaluatie de behandeldoelen moeten worden aangescherpt of bijgesteld. Hierbij kan gebruik worden gemaakt van meetinstrumenten die ook in het diagnostisch proces zijn gebruikt. In het behandelplan is vastgelegd met welke frequentie de metingen worden herhaald. Deze frequentie zal in sterke mate afhangen van het patiëntenprofiel en de fase van herstel.
Als de therapie wordt beëindigd, vindt een eindevaluatie plaats, waarbij opnieuw de geadviseerde meetinstrumenten worden gebruikt. De gestelde behandeldoelen moeten zijn behaald of de patiënt moet voldoende in staat zijn de activiteiten/oefeningen zelfstandig voort te zetten. De patiënt wordt (eventueel) terugverwezen naar de verwijzer bij (tussentijdse) complicaties en/of bij het niet bereiken van de behandeldoelen (en wanneer de inschatting van de fysiotherapeut is dat de patiënt het maximale heeft bereikt).
Tussentijds en aan het eind van de behandeling worden resultaten geëvalueerd en schriftelijk vastgelegd. Er wordt bepaald in welke fase van herstel de patiënt zich bevindt en of op basis van deze evaluatie de behandeldoelen moeten worden aangescherpt of bijgesteld. Evaluatie vindt ongeveer vierwekelijks plaats en aan het einde van de behandelepisode. Bij de evaluatie wordt gebruik gemaakt van de scores op de meetinstrumenten die ook tijdens de inspectie en het onderzoek van het diagnostisch proces worden gebruikt:
- Lysholmscore;
- Ganganalyselijst Nijmegen (GALN);
- Patiënt Specifieke Klachten (PSK) en de Visuele Analoge Schaal (VAS) voor pijn;
- Tegnerscore.
en eventueel de:
- Factor Occupational Rating System Scale (FORSS);
- Sport Activity Rating Scale volgens Noyes (SARS) versie 2.
Het gebruik van vragenlijsten geeft een beter inzicht in het functioneren en de vooruitgang van de patiënt, het evalueert het behandelverloop; ook het uiteindelijke behandelresultaat kan ermee worden vastgelegd.
In het behandelplan is vastgelegd met welke frequentie de metingen worden herhaald. Deze frequentie zal in sterke mate afhangen van het patiëntenprofiel en de fase van herstel. Indien nodig worden aan de hand van de bevindingen de behandeldoelen bijgesteld. Bij (tussentijdse) complicaties wordt de patiënt (eventueel) terugverwezen naar de verwijzer. Indien er geen verbetering is opgetreden in de toestand van de patiënt maakt de fysiotherapeut een inschatting of er in de komende periode wel een verbetering verwacht kan worden.
Als de therapie wordt beëindigd vindt een eindevaluatie plaats met behulp van de geadviseerde meetinstrumenten. De gestelde behandeldoelen moeten zijn behaald of de patiënt moet voldoende in staat zijn de activiteiten/oefeningen zelfstandig voort te zetten.
C.5 Afsluiting, verslaglegging, verslaggeving
Bij de afsluiting van de behandeling dient in ieder geval de datum en de reden van de afsluiting (doelen wel, niet of gedeeltelijk bereikt) te worden genoteerd. Ook specifieke afspraken die met de patiënt zijn gemaakt (bijv. thuis blijven oefenen), dienen te worden genoteerd. Verslaglegging vindt gedurende het gehele behandelproces plaats volgens de stappen van het methodisch handelen (zie de vigerende ‘KNGF-richtlijn Fysiotherapeutische dossiervoering’ (opent in nieuw tabblad)). Zo dient te worden genoteerd dat behandeling plaatsvindt volgens de ‘KNGF-richtlijn Meniscectomie’. Tevens dienen afwijkingen van de richtlijn plus de reden daarvoor altijd vastgelegd te worden, evenals contra-indicaties voor verdere fysiotherapeutische behandeling.
Bij beëindiging van de behandeling dient de huisarts en – indien de patiënt werd verwezen door de specialist – ook de specialist geïnformeerd te worden over het behandelresultaat. Indien van toepassing worden gegevens over nazorg gerapporteerd. Wanneer sprake was van directe toegankelijkheid dient eventueel overleg met de huisarts plaats te vinden. Bij een controleconsult bij de medisch specialist dient de fysiotherapeut verslag te doen aan de huisarts van het verloop en de resultaten van de behandeling.
Voor een goede afstemming kan gebruik worden gemaakt van (een van de vijf) handreikingen voor samenwerking tussen huisarts en fysiotherapeut.
De behandeling wordt gestopt als de patiënt de behandeldoelen heeft bereikt of als de patiënt de behandeldoelen gedeeltelijk heeft bereikt en de patiënt naar verwachting de behandeldoelen zelfstandig kan bereiken. De verwijzer wordt (eventueel) tussentijds, maar in ieder geval na het beëindigen van de behandelepisode geïnformeerd over de behandeling, de behandeldoelen en -resultaten en de gegeven adviezen (zie de ‘KNGF-richtlijn Informatie-uitwisseling tussen huisarts en fysiotherapeut (opent in nieuw tabblad)‘).
De behandeling wordt ook gestopt indien de patiënt de behandeldoelen niet heeft bereikt en de fysiotherapeut inschat dat de patiënt het maximale heeft bereikt. Dan wordt de patiënt terugverwezen naar de verwijzer. Wanneer de patiënt zonder verwijzing bij de fysiotherapeut is gekomen (DTF) vindt – met toestemming van de patiënt – eventueel overleg plaats met de huisarts. Voor verslaglegging wordt verwezen naar de vigerende ‘KNGF-richtlijn Fysiotherapeutische dossiervoering (opent in nieuw tabblad)‘ (voorheen 141)
Het is wenselijk om in het eindverslag, naast de minimaal vereiste gegevens, conform genoemde richtlijn te vermelden of er volgens de ‘KNGF-richtlijn Meniscectomie’ is behandeld, op welke punten ervan is afgeweken en of er afspraken zijn gemaakt omtrent controlebehandeling of nazorg. Voor een goede afstemming van de communicatie met de verwijzer (o.a. voor de inhoud van de verslaggeving) kan gebruik worden gemaakt van de vijf handreikingen voor de samenwerking van huisarts en fysiotherapeut, oefentherapeut Cesar en oefentherapeut Mensendieck inzake de indicatiestelling, de consultatie, de verwijsbrief, het tussentijds contact en de verslaggeving (HOF).142
C.6 Nazorg
De fysiotherapeut stimuleert de patiënt om na afloop van de therapie zelf actief te blijven. Na afloop van de behandelperiode kan de fysiotherapeut gedurende langere of kortere tijd de patiënt begeleiden. De patiënt voert dan zelfstandig een trainingsprogramma uit, waarbij de fysiotherapeut de trainingsvoortgang evalueert door het niveau van functioneren en de kwaliteit van het bewegen te beoordelen en na te gaan of het functieherstel optimaal is geworden.
Hierover dienen afspraken gemaakt te worden met de patiënt. Vooral patiënten met patiëntenprofiel 2 en inactieve patiënten dient de fysiotherapeut te wijzen op bewegingsactiviteiten, zoals sportief fietsen, wandelen, lid worden van een sportclub of iets dergelijks.
Na een behandelvrije periode is het van belang het bereikte niveau van functioneren en de kwaliteit van het bewegen te beoordelen door na te gaan of het functieherstel optimaal is geworden. Maak over deze ‘evaluatie op lange termijn’ afspraken met de patiënt.
De fysiotherapeut stimuleert de patiënt om na afloop van de therapie zelf actief te blijven en de gezonde leefgewoonten te continueren. Na afloop van de behandelperiode kan de fysiotherapeut gedurende langere of kortere tijd de patiënt coachen. De patiënt voert dan zelfstandig een trainingsprogramma uit en de fysiotherapeut kan de trainingsvoortgang evalueren.
Na een behandelvrije periode is het van belang het bereikte niveau van functioneren en de kwaliteit van het bewegen te beoordelen en na te gaan of het functieherstel optimaal is geworden. Over deze ‘evaluatie op lange termijn‘ maakt de fysiotherapeut afspraken met de patiënt. Vooral bij patiënten met profiel 2 wijst de fysiotherapeut de patiënt op bewegingsactiviteiten en inactieve patiënten worden eveneens gestimuleerd tot activiteiten, zoals: sportief fietsen, wandelen, lid worden van een sportclub of iets dergelijks.