Algemene informatie
Inleiding
De ‘KNGF-richtlijn Symptomatisch Perifeer arterieel vaatlijden’ beschrijft de fysiotherapeutische diagnostiek en therapie bij patiënten met symptomatisch perifeer arterieel vaatlijden (sPAV). De richtlijn is opgebouwd uit een Praktijkrichtlijn en de wetenschappelijke onderbouwing daarvan, de Verantwoording. Beide onderdelen zijn als zelfstandig stuk te lezen. Een overzicht van alle aanbevelingen die de werkgroep heeft geformuleerd, is opgenomen in bijlage 1 (opent in nieuw tabblad). Deze richtlijn is een herziening van de in 2003 verschenen ‘KNGF-richtlijn Claudicatio Intermittens’.
De ‘KNGF-richtlijn Symptomatisch perifeer arterieel vaatlijden’ is een leidraad voor het fysiotherapeutisch handelen bij patiënten met symptomatisch perifeer arterieel vaatlijden (sPAV). De richtlijn is een herziening van de in 2003 verschenen ‘KNGF-richtlijn Claudicatio intermittens’. In deze Verantwoording worden de gemaakte keuzes nader toegelicht en onderbouwd. De algemene definitie en doelstellingen van KNGF-richtlijnen staan beschreven in Van der Wees et al.1
A.1 Doelstellingen
De doelstellingen van deze richtlijn zijn:
- het ondersteunen van de fysiotherapeut bij het aanbieden van effectieve zorg aan patiënten met sPAV: deze zorg is zo veel mogelijk gebaseerd op gegevens uit wetenschappelijk onderzoek en is gericht op de specifieke kenmerken van de individuele patiënt en diens hulpvraag;
- het afbakenen van de taken en verantwoordelijkheden van de beroepsgroep fysiotherapie, deze inzichtelijk maken voor derden en zo de samenwerking tussen de disciplines die betrokken zijn bij de behandeling van patiënten met sPAV, stimuleren.
De doelstellingen van deze richtlijn zijn:
- het ondersteunen van de fysiotherapeut bij het aanbieden van effectieve zorg aan patiënten met sPAV: deze zorg is zo veel mogelijk gebaseerd op gegevens uit wetenschappelijk onderzoek en is gericht op de specifieke kenmerken van de individuele patiënt en diens hulpvraag;
- het afbakenen van de taken en verantwoordelijkheden van de beroepsgroep fysiotherapie, deze inzichtelijk maken voor derden en zo de samenwerking tussen de disciplines die betrokken zijn bij de behandeling van patiënten met sPAV, stimuleren.
A.2 Doelgroep
De richtlijn is primair bedoeld voor fysiotherapeuten die patiënten met sPAV behandelen in de eerste en tweede lijn.
Patiënten met sPAV kunnen voor behandeling naar de fysiotherapeut verwezen worden voor:
- gesuperviseerde oefentherapie bij claudicatio intermittens;
- gesuperviseerde oefentherapie na een geslaagde vasculaire interventie vanwege kritieke ischemie, indien de algehele con- ditie van de patiënt, alsook de toestand van de eventuele aan- wezige weefseldefecten ter hoogte van de voeten dit toelaten;
- gesuperviseerde oefentherapie voorafgaand aan een vasculaire interventie, waarbij na de interventie de behandeling kan worden voortgezet (kennismaking, stellen van behandeldoelen, ter sprake brengen van leefstijl e.d.).
De specifieke deskundigheid van de fysiotherapeut bij patiënten met sPAV komt het meest tot zijn recht bij de begeleiding van de volgende patiënten:
- patiënten met een lage cardiale belastbaarheid of een lage belastbaarheid van het bewegingsapparaat met een verhoogd risico op klachten die het zelfstandig uitvoeren van een looptraining bemoeilijken;
- patiënten met comorbiditeiten die beperkingen opleveren bij het zelfstandig uitvoeren van looptrainingen, zoals hartaandoeningen, cerebrovasculair accident (CVA), chronisch obstructieve longziekten (COPD), diabetes mellitus, hypertensie of mobiliteitsbeperkende aandoeningen zoals reuma en artrose;
- patiënten bij wie een evaluatie van het looppatroon en, eventueel, looptraining gericht op een verbetering van de coördinatie en efficiëntie gewenst is;
- patiënten met inadequaat pijngedrag;
- patiënten met bewegingsarmoede, die begeleiding nodig hebben in de eerste fase van de looptraining, totdat zij een actieve leefstijl hebben ontwikkeld.
A.3 Specifieke deskundigheid
De fysiotherapeut is bekend met de veranderingen in en aan de perifere arteriële vaten, de adaptatie- en compensatiemechanismen en de veranderingen in functionaliteit ten gevolge van een vermindering of vermeerdering van het activiteitenniveau van de patiënt. Daarnaast heeft de fysiotherapeut kennis van de trainingsparameters die van invloed zijn en gevarieerd kunnen worden in de aangeboden behandeling om zo patiënten met sPAV optimale fysiotherapeutische zorg te kunnen bieden.
Scholing gericht op het cardiovasculair risicomanagement en motivational interviewing wordt aanbevolen. Daarnaast is de fysiotherapeut getraind in Basic Life Support en bekend met het gebruik van een automatische externe defibrillator (AED). Ten slotte is de fysiotherapeut bekend met de meest voorkomende comorbiditeiten die optreden in samenhang met sPAV.
Specifieke aspecten ten aanzien van de pathologie, fysiologie, diagnostiek en behandeling van sPAV komen in de opleiding Fysiotherapie onvoldoende aan de orde.
Om patiënten met sPAV optimale fysiotherapeutische zorg te kunnen bieden, adviseert de werkgroep fysiotherapeuten cursussen te volgen die zijn gericht op het cardiovasculair risicomanagement en motiverende gespreksvoering. Het is een vereiste dat de fysiotherapeut getraind is in Basic Life Support en bekend is met het gebruik van een automatische externe defibrillator (AED). De fysiotherapeut is in staat om een afwijkend looppatroon vast te stellen. Bij afwijkingen kunnen loop- en coördinatietrainingen verzorgd worden. Voor een optimale fysiotherapeutische behandeling is het ten slotte een vereiste dat de fysiotherapeut bekend is met de meest voorkomende comorbiditeiten die optreden in samenhang met sPAV.
A.4 Praktijkinrichting
De fysiotherapiepraktijk beschikt over een elektrisch aangedreven loopband met instelbare hellingshoek. Daarnaast moet de fysiotherapeut beschikken over een fietsergometer, bij voorkeur een toerentalonafhankelijke, elektromagnetisch geremde fietsergometer. Verder dient er een AED en een calamiteitenplan in de praktijk aanwezig te zijn.
Het is aan te bevelen dat naast indoortraining op de loopband ook outdoortraining mogelijk is, liefst in een realistische, voor de patiënt herkenbare natuurlijke omgeving. De zelfstandige training zal bijna altijd een outdoortraining zijn.
De fysiotherapiepraktijk dient geschikt te zijn voor de behandeling van patiënten met sPAV.
- Vereiste: Een elektrisch aangedreven loopband met een instelbare hellingshoek (0-15%).
- Vereiste: Een fietsergometer. Bij voorkeur is dit een toerentalonafhankelijke, elektromagnetisch geremde fietsergometer met een vermogen vanaf circa 20 W, dat in stappen van 5 W te verhogen is.
- Vereiste: Een automatische externe defibrillator (AED) en een calamiteitenplan.
- Aanbevolen: Mogelijkheid tot outdoortraining, bij voorkeur in een omgeving die overeenkomt met het dagelijks leven van de patiënt.
A.5 Epidemiologie
De prevalentie van PAV in Nederland bedraagt 19,1% in de algemene bevolking. De prevalentie voor claudicatio intermittens ligt in de algemene bevolking aanzienlijk lager, namelijk 1,6%. Volgens de Landelijke Medische Registratie zijn in 2010 in totaal 2291 patiënten (1449 mannen en 842 vrouwen) opgenomen in het ziekenhuis vanwege claudicatio intermittens.
A.5.1 Prevalentie
De totale prevalentie van PAV is onderzocht in internationale studies en varieert van 3 tot 10% in de algemene bevolking.5 Ongeveer een derde van deze personen heeft sPAV.5,6 De prevalentie van PAV neemt sterk toe met de leeftijd.5-8 De prevalentie van PAV is ook onderzocht in een Amerikaanse studie (National Health and Nutrition Examination Survey), gedefinieerd als een enkel-armindex < 0,90.
Op deze wijze gedefinieerd was sprake van PAV bij 0,9% van de 40- tot 49-jarigen, bij 2,5% van de 50- tot 59-jarigen, bij 4,7% van de 60- tot 69-jarigen en bij 14,5% van de 70-plussers.9
In een Duitse studie, waarin PAV werd gedefinieerd als een enkel-armindex < 0,90 en/of een positieve voorgeschiedenis van PAV, steeg de prevalentie van 3,0% bij mannen van 45 tot 49 jaar tot 18,2% bij mannen van 70 tot 75 jaar. Bij vrouwen bedroeg de prevalentie respectievelijk 2,7% en 10,8%.7 Ook de prevalentie van claudicatio intermittens neemt toe met de leeftijd, namelijk van 3% bij personen van 40 jaar tot 6% bij personen van 60 jaar.5 sPAV lijkt vaker voor te komen bij mannen dan bij vrouwen, met name in de jongere leeftijdsgroepen, hoewel studies hierin tot verschillende resultaten komen.2,5
De prevalentie van PAV in Nederland bedraagt 19,1% in de algemene bevolking.10,11 Volgens het ERGO-onderzoek ligt de prevalentie voor claudicatio intermittens in de algemene bevolking aanzienlijk lager, namelijk 1,6%.10 Volgens de Landelijke Medische Registratie zijn in 2010 in totaal 2291 patiënten (1449 mannen en 842 vrouwen) opgenomen in het ziekenhuis vanwege claudicatio intermittens (ICD-9 code 443.9; ICD-10 code I73.9).12
A.5.2 Incidentie
In een Amerikaanse studie (PARTNER study) werden binnen huisartsenpraktijken 6979 patiënten gescreend aan de hand van hun enkel-armindex. Het betrof patiënten van 50 tot 69 jaar die rookten of bekend waren met diabetes mellitus, en patiënten van 70 jaar en ouder. Op basis van een enkel-armindex ≤ 0,90 werden 823 patiënten (12,8%) voor het eerst gediagnosticeerd met PAV (nieuwe ziektegevallen).13 De incidentie van PAV neemt toe met de leeftijd. In de Framingham-studie nam de incidentie van claudicatio intermittens bij mannen toe van 0,4 per 1000 in de leeftijdscategorie 35 tot 45 jaar tot 6,0 per 1000 in de leeftijdscategorie van 65 jaar en ouder.14 Deze incidentiecijfers lagen bij mannen ongeveer tweemaal zo hoog als bij vrouwen.
In een Nederlandse populatie van 2327 patiënten (binnen huisartsenpraktijken) van 40 jaar en ouder, die gedurende maximaal 7,2 jaar gevolgd zijn, bedroeg de totale incidentie van PAV 11,0 per 1000 personen per jaar (95%-betrouwbaarheidsinterval (BI) 8,2-20,0).15 De incidentie van sPAV, gedefinieerd als een enkel-armindex < 0,95 en symptomen van claudicatio intermittens, bedroeg 1,0 (95%-BI = 0,7-7,5) per 1000 personen per jaar; 0,4 (95%-BI = 0,3-10,0) per 1000 mannen per jaar en 1,8 (95%-BI = 1,0-10,3) per 1000 vrouwen per jaar. Deze incidentiecijfers namen toe met de leeftijd.15
A.5.3 Morbiditeit en mortaliteit
De klachten en symptomen bij patiënten met sPAV zijn vaak het gevolg van atherosclerose. Atherosclerose beperkt zich niet tot de vaten in de benen, maar is vrijwel altijd ook aanwezig in andere bloedvaten. Hierdoor hebben patiënten met sPAV een verhoogd risico op het ontwikkelen van cardio- of cerebrovasculaire aandoeningen.5 Bij een groot deel van de patiënten met sPAV (40-60%) is bij het stellen van de diagnose tevens een andere cardio- of cerebrovasculaire aandoening aanwezig.5,16,17 Ongeveer 20% van de patiënten krijgt binnen vijf jaar na het stellen van de diagnose PAV een hartinfarct of beroerte.5,16
Patiënten met PAV hebben een twee tot drie keer verhoogd overlijdensrisico in vergelijking met personen zonder PAV.18,19 Dit verhoogde risico geldt zowel voor patiënten met symptomatisch als voor patiënten met asymptomatisch PAV.18 In een prospectieve cohortstudie overleed in de loop van tien jaar 62% van de mannelijke en 33% van de vrouwelijke PAV-patiënten, ten opzichte van 17% van de mannen en 12% van de vrouwen zonder PAV.20 Onder PAV-patiënten is vooral de sterfte aan hart- en vaatziekten verhoogd.5,20 Van de patiënten met PAV overlijdt 40 tot 60% ten gevolge van coronaire hartziekten en 10 tot 20% ten gevolge van cerebrovasculaire ziekten.5
Bij patiënten met claudicatio intermittens bedroeg de vijfjaarssterfte 19,2%; van deze groep overleed circa 71% aan hart- en vaatziekten.18 In Nederland was in 2010 bij in totaal 246 personen (117 mannen en 129 vrouwen) claudicatio intermittens de primaire doodsoorzaak.12Dit besloeg 0,6% van de totale sterfte aan hart- en vaatziekten.
Behandelopties voor patiënten met sPAV zijn: looptraining, een angioplastiek (dotterbehandeling) of een (bypass)operatie. De sterfte ten gevolge van een angioplastiek ligt iets onder de 0,5%; de sterfte ten gevolge van een operatie bedraagt 2 tot 3%.21,22 De driejaarssterfte na deze behandelingen zijn respectievelijk 9% en 8%.21 Het risico voor patiënten met sPAV om binnen 30 dagen na een dotterbehandeling een hartinfarct of een beroerte te krijgen, is respectievelijk 0,3% en 0,4%.23
A.6 Gezondheidsprobleem
Het meest voorkomende symptoom van sPAV in de onderste extremiteiten is claudicatio intermittens. Hierbij hebben patiënten een pijnlijk, verkrampt of vermoeid gevoel in de beenspieren na het lopen van een bepaalde afstand, bij snel lopen, bij het bestijgen van een helling of bij een trap oplopen. De meeste patiënten met PAV zijn asymptomatisch. Ongeveer 10 tot 35% van de patiënten heeft typische claudicatioklachten.
Risicofactoren zijn factoren die de kans op het ontstaan van de ziekte verhogen bij personen die de ziekte nog niet hebben. De risicofactoren voor PAV komen overeen met de risicofactoren voor hart- en vaatziekten.
Bij claudicatio intermittens hebben patiënten een pijnlijk, verkrampt of vermoeid gevoel in de beenspieren na het lopen van een bepaalde afstand, bij snel lopen, bij het bestijgen van een helling of bij een trap oplopen.24 De klachten verdwijnen tijdens stilstaan. Deze klachten worden veroorzaakt door een vernauwing in de arteriën van of naar de benen, waardoor de bloedtoevoer naar de spieren tijdens het lopen tekortschiet. Hierdoor zullen de spieren op een bepaald moment te weinig zuurstof aangeleverd krijgen voor de aerobe verbranding. De spier schakelt dan over op anaerobe verbranding, waardoor de patiēnt het lopen kan voortzetten. Deze anaerobe verbranding leidt echter wel tot een melkzuurophoping in de spieren, ofwel verzuring, waardoor pijn kan ontstaan.25 Bij progressie van de ziekte kan de pijn in de beenspieren zelfs in rust optreden.
De arteriële obstructies die de bloedtoevoer belemmeren en daardoor de claudicatioklachten veroorzaken, ontstaan meestal door atherosclerose. De ernst van de klachten wordt beschreven volgens de classificatie van Rutherford of Fontaine (tabel 3). Binnen een categorie kunnen de symptomen en de ernst van de symptomen tussen patiënten echter nog verschillen.2
| Rutherford- | classificatie | Fontaine- | classificatie | |
|---|---|---|---|---|
| Gradering | Categorie | Symptomen | Stadium | Symptomen |
| 0 | 0 | asymptomatisch | I | asymptomatisch |
| I | 1 | milde claudicatio intermittens | II | claudicatio intermittens |
| I | 2 | matige claudicatio intermittens | ||
| I | 3 | ernstige claudicatio intermittens | ||
| II | 4 | ischemische pijn in rust | III | ischemische pijn in rust |
| III | 5 | beperkt weefselverlies | IV | aanwezigheid van ulcera of gangreen |
| III | 6 | uitgebreid weefselverlies |
A.6.1 Beloop van de aandoening
De meeste patiënten met PAV zijn asymptomatisch. Ongeveer 10 tot 35% van de patiënten heeft typische claudicatioklachten.26,27 Het beloop van claudicatioklachten is bij deze patiënten doorgaans mild. Bij de meeste patiënten (75 tot 80%) stabiliseren of verbeteren de klachten van PAV.5,27-29 Bij circa 25% van de patiënten met claudicatioklachten ontwikkelen zich meer klachten, met name in het jaar nadat de diagnose is gesteld (6-9%).5,30 Uit een follow-upstudie met 1244 patiënten met claudicatio intermittens bleek het tienjaarsrisico op ischemische pijn in rust en ischemische ulcera respectievelijk 23% en 30% te bedragen.31 Binnen vijf jaar na de diagnose ondergaat 1 tot 3% van alle patiënten met claudicatio intermittens een amputatie.5,30
A.6.2 Risico- en prognostische factoren
Risicofactoren zijn factoren die de kans op het ontstaan van de ziekte verhogen bij personen die de ziekte nog niet hebben. De risicofactoren voor PAV komen overeen met de risicofactoren voor hart- en vaatziekten. Beïnvloedbare risicofactoren zijn: roken, diabetes mellitus, hypertensie, dyslipidemie, overgewicht/obesitas en lichamelijke inactiviteit.32-34 Niet-beïnvloedbare risicofactoren voor PAV zijn: leeftijd, mannelijk geslacht en een familiaire aanleg voor hart- en vaatziekten.33,34 Ook een verhoogd homocysteïnegehalte en verhoogde waarden van ontstekingsparameters in het bloed (fibrinogeen, C-reactief proteïne) zijn mogelijk gerelateerd aan een verhoogd risico op PAV, maar de resultaten zijn niet eenduidig.2,5,35 Het risico op PAV neemt toe met het aantal risicofactoren.35 Prognostische factoren zijn factoren die het beloop van de ziekte beïnvloeden bij patiënten (dus personen die de ziekte in kwestie reeds hebben). Patiënten met sPAV zijn minder actief in vergelijking met volwassenen zonder chronische aandoeningen.36 Hierdoor hebben zij een verhoogd risico op het ontwikkelen van andere hart- en vaatziekten. Andere prognostische factoren die het beloop van PAV negatief beïnvloeden, zijn: roken,30,37,38 het mannelijk geslacht,30,39 diabetes mellitus,30,31,37,38hypertensie,30,38 een lagere enkel-armindex,5,31,38,40,41 hogere leeftijd,38,39,42 verhoogd homocysteïnegehalte in het bloed,38,42 verhoogd cholesterolgehalte,38 verminderde nierfunctie,39,42,43 aanwezigheid van coronairlijden en/of andere vasculaire aandoeningen,41,42ernst van de klachten,41 COPD,39 familiaire belasting voor hart- en vaatziekten3 en aanwezigheid van meerdere vernauwingen.3
A.7 Verwijzing en aanmelding
De klachten en symptomen bij patiënten met sPAV zijn vaak het gevolg van atherosclerose. Atherosclerose beperkt zich niet tot de vaten in de benen, maar is vrijwel altijd ook aanwezig in andere bloedvaten. Hierdoor kunnen patiënten met sPAV tevens lijden aan andere cardio- of cerebrovasculaire aandoeningen of hebben zij een verhoogd risico op het ontwikkelen hiervan.
De behandeling van patiënten met sPAV is primair gericht op de hulpvraag van de patiënt, waarbij een vermindering van de aan sPAV gerelateerde klachten en het bereiken van een toename van de loopafstand centraal staan. Daarnaast wordt gestreefd naar een positieve beïnvloeding van risicofactoren voor atherosclerose.
Deze richtlijn veronderstelt een verwijzing van patiënten met sPAV door huisarts of medisch specialist. Vanwege de complexe problematiek die een rol speelt bij de behandeling van patiënten met sPAV wordt het door de werkgroep sterk afgeraden patiënten te behandelen die zich rechtstreeks aanmelden bij de fysiotherapeut, dus zonder verwijzing (Directe Toegankelijkheid Fysiotherapie, DTF). DTF-patiënten dienen terugverwezen te worden naar de huisarts of medisch specialist om te bepalen of een indicatie voor looptraining bestaat en om in te schatten welke relevante comorbiditeiten van invloed zijn op de aandoening. De verwijzer vermeldt expliciet de reden van verwijzing en maakt een risico-inschatting. Mogelijke aanvullende gegevens zijn bevindingen uit (eerder) diagnostisch onderzoek (een [poli]klinische brief [kopie], inclusief overige medisch relevante informatie, zoals huiddefecten, opvallend kleur- of temperatuurverschil tussen het linker- en rechterbeen) en aanwezigheid van relevante comorbiditeiten.
Deze richtlijn veronderstelt een verwijzing van patiënten met sPAV door huisarts of medisch specialist, meestal de vaatchirurg.
De vaatchirurg kan kiezen voor een conservatieve behandeling met looptraining in combinatie met medicatie of voor een invasieve behandeling. Na een invasieve behandeling door de vaatchirurg is, ondanks verbeterde doorbloeding als gevolg van de behandeling, in veel gevallen fysiotherapeutische behandeling gewenst en effectief. Vanwege de complexe problematiek die een rol speelt bij de behandeling van patiënten met sPAV raadt de werkgroep sterk af patiënten te behandelen die zich rechtstreeks aanmelden bij de fysiotherapeut, dus zonder verwijzing (directe toegankelijkheid fysiotherapie [DTF]). DTF-patiënten dienen terugverwezen te worden naar de huisarts of medisch specialist om te bepalen of er een indicatie voor looptraining bestaat en om in te schatten welke relevante comorbiditeiten van invloed zijn op de aandoening (die buiten het gezichtsveld en de diagnostische mogelijkheden van de fysiotherapeut liggen).
De verwijzer vermeldt expliciet de reden van verwijzing en maakt een risico-inschatting voor de looptraining.
Aanvullende verwijsgegevens zijn:
- persoonsgegevens;
- dagelijkse werkzaamheden/belasting van de patiënt;
- gegevens uit eerder diagnostisch onderzoek (locatie/uitgebreidheid van de vaatproblematiek; enkel-armindex; stadium volgens de classificatie van Rutherford, huiddefecten, opvallend kleurverschil tussen het linker- en rechterbeen);
- informatie over eerdere en huidige behandeling (onder andere operatie, percutane transluminale angioplastiek [dotteren]);
- medicijngebruik;
- bestaande comorbiditeiten (bijvoorbeeld een hartaandoening, CVA, diabetes, obesitas, COPD of mobiliteitsbeperkende aandoeningen zoals reuma en artrose).
Deze aanvullende gegevens kunnen van invloed zijn op de behandelingsstrategie van de fysiotherapeut.
Ondanks dat patiënten met sPAV tevens kunnen lijden aan andere hart- en vaatziekten of een verhoogd risico hebben op het ontwikkelen hiervan, blijkt uit een recente review (Gommans et al., submitted) dat het uitvoeren van de loopbandtest en/of looptraining voor deze patiënten geen risico’s met zich meebrengt.
A.8 Samen beslissen
A.8.1 Inleiding Samen beslissen
A.8.1.1 Initiatief
De ontwikkeling van de richtlijnmodules ‘Samen beslissen’ voor de KNGF-richtlijn ‘Symptomatisch Perifeer Arterieel Vaatlijden (sPAV)’ (hierna genoemd ‘Samen beslissen voor de KNGF-richtlijn sPAV’) is een initiatief van het Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF), IQ Health Radboudumc, Chronisch ZorgNet, Vereniging van Oefentherapeuten Cesar en Mensendieck (VvOCM) en Harteraad.
A.8.1.2 Financiering
De ontwikkeling van de richtlijnmodules ‘Samen beslissen voor de KNGF-richtlijn sPAV’ is gefinancierd door ZonMw uit de middelen van het project genaamd ‘Persoonsgerichte Real-world, Evidence-based oefentherapie en fysiotherapie voor mensen met Claudicatio Intermittens door Samen beslissen en richtlijn InnovatIE: het PRECISIE-project’ (ZonMw).
Richtlijnen beschrijven (een deel van) een zorgproces waarin is vastgelegd wat noodzakelijk is om vanuit het perspectief van de patiënt goede zorg te verlenen. De uitdaging is om die richtlijnen, gezien de snelle internationale kennisontwikkeling, actueel en praktisch bruikbaar te houden. ZonMw financierde negen projecten, waaronder het PRECISIE-project, die kennis opleveren over het verbeteren van de actualiteit, toegankelijkheid en praktische bruikbaarheid van richtlijnen (ZonMw). Het PRECISIE-project werd tevens gefinancierd door het KNGF, IQ Health Radboudumc, Chronisch ZorgNet, de VvOCM en Harteraad.
A.8.1.3 Aanleiding
Zowel fysio- en oefentherapeuten als patiënten streven continu naar zorg die wordt gekenmerkt door persoonsgerichtheid, predictie, participatie en preventie. Deze zorg staat ook wel bekend als ‘precision medicine’ of ‘persoonsgerichte zorg’ (AMS, 2015). Een therapeut neemt, samen met de patiënt, beslissingen over gezondheid en behandeling op basis van kennis, expertise, klinisch redeneren, standaarden en richtlijnen. Het doel daarbij is de zorg optimaal te laten aansluiten bij de doelen en de individuele kenmerken van de patiënt (KNGF, 2021). Fysio- en oefentherapeutische zorg rust daarmee op zowel klinisch redeneren als samen beslissen, waarbij klinische expertise, wetenschappelijke evidentie, contextuele factoren en voorkeuren van de patiënt worden gewogen (KNGF, 2021).
Ondanks de intentie van het toepassen van persoonsgerichte zorg, en daarmee het toepassen van samen beslissen, een kerncompetentie volgens het beroepsprofiel van de fysio-/oefentherapeut, betekent dit niet automatisch dat een therapeut aan samen beslissen doet (KNGF, 2021). Uit wetenschappelijk onderzoek en praktijkobservaties blijkt namelijk dat er ruimte bestaat voor verbetering in het toepassen van samen beslissen in de praktijk (Dierckx, 2013; Jones, 2014; Marcellis, 2024). Het meest recente onderzoek binnen de fysiotherapeutische behandeling van patiënten met sPAV laat een mediane OPTION score van 45 zien (op een schaal van 0 tot 100) (Marcellis, 2024). Dit komt overeen met een ‘matige’ inspanning vanuit de therapeut om de patiënt te betrekken bij de besluitvorming. Andere studies binnen de fysiotherapie tonen een gemiddelde OPTION score van 5 en 24 (Dierckx, 2013; Jones, 2014). Een mogelijke oplossing voor het verbeteren van de toepassing van samen beslissen ligt in het innoveren en actualiseren van richtlijnen. Richtlijnen zijn documenten met aanbevelingen voor de dagelijkse praktijk, gericht op het verbeteren van de kwaliteit van de zorg (ZIN, 2021). Richtlijnen ondersteunen bij het reduceren van ongewenste praktijkvariatie. Het is echter van belang om het terugdringen van deze ongewenste variatie niet ten koste te laten gaan van gewenste variatie en daarmee ruimte te behouden voor het afstemmen van de zorg op de individuele patiënt (RVS, 2017).
Het eerdergenoemde PRECISIE-project richt zich specifiek op het verbeteren van de persoonsgerichte behandeling van patiënten met sPAV. De nadruk van het project ligt op samen beslissen en richtlijninnovatie, met als doel de fysio- en oefentherapeut te ondersteunen bij het bieden van zorg die is afgestemd op de individuele patiënt met sPAV. Ondanks dat binnen deze doelgroep vaak sprake is van co- of multimorbiditeit of beperkte gezondheidsvaardigheden, blijkt uit onderzoek dat ook patiënten met sPAV actief willen deelnemen aan besluitvorming over hun behandeling (Hoffmann, 2018; Noordman, 2022). Daarnaast is het belang van samen beslissen bij patiënten met vaatlijden, waaronder sPAV, meermaals aangehaald in de literatuur (Stubenrouch, 2022; Ubbink, 2021; Ubbink & Koelemay, 2018). Met de ontwikkeling van deze richtlijnmodules ‘Samen beslissen voor de KNGF-richtlijn sPAV’ streven we er dan ook naar bij te dragen aan persoonsgerichte zorg voor alle patiënten met sPAV, in aanvulling op de huidige KNGF-richtlijn ‘symptomatisch Perifeer Arterieel Vaatlijden (sPAV)’ (KNGF, 2014).
A.8.1.4 Doel van de richtlijnmodules
Deze richtlijnmodules bevatten aanbevelingen voor de dagelijkse praktijk van de fysio- en oefentherapeutische behandeling van patiënten met sPAV, specifiek gericht op het ondersteunen en faciliteren van het proces van samen beslissen. Om samen beslissen goed toe te kunnen passen, moet een therapeut op de hoogte zijn van de wetenschappelijke evidentie over de verschillende mogelijke therapeutische opties en richtingen binnen de behandeling van patiënten met sPAV. Door inzicht te geven in deze beschikbare wetenschappelijke kennis wordt een beeld geschetst van de verschillende behandelmogelijkheden met bijbehorende effectiviteit. Op basis van een systematische evaluatie van wetenschappelijk onderzoek en weging van patiëntvoorkeuren en professionele expertise, ondersteunen de richtlijnmodules therapeuten en patiënten in het proces van samen beslissen. De richtlijnmodules bieden tevens transparantie over de inhoud van de fysio- en oefentherapeutische behandeling van patiënten met sPAV voor andere zorgverleners en betrokken partijen.
A.8.1.5 Doelgroep
Patiëntengroep
Deze richtlijnmodules beschrijven de behandeling van volwassen patiënten met sPAV (met Fontaine classificatie 2 of Rutherford classificatie 1, 2 of 3) die zijn verwezen naar een fysio- of oefentherapeut.
Beoogde gebruikers van de richtlijnmodules
Deze richtlijnmodules richten zich primair op fysio- en oefentherapeuten die de hiervoor gedefinieerde patiëntengroep behandelen en begeleiden, ongeacht de setting (eerstelijnspraktijk, ziekenhuis of revalidatie-instelling; in een mono- of multidisciplinaire setting).
Deze beroepsgroepen staan beschreven in het ‘Beroepsprofiel Fysiotherapeut’ (opent in nieuw tabblad) en het ‘Beroepsprofiel Oefentherapeut’ (opent in nieuw tabblad) (KNGF, 2021; VvOCM, 2019).
Overige gebruikers van de richtlijnmodules
De richtlijnmodules zijn ook informatief voor andere zorgprofessionals die betrokken zijn bij de begeleiding en behandeling van patiënten met sPAV, zoals huisartsen, praktijkondersteuners (POH’s), vaatchirurgen en andere paramedici. Daarnaast zijn de richtlijnmodules relevant voor patiënten (en hun naasten), beleidsmakers en andere organisaties die betrokken zijn bij de zorg voor patiënten met sPAV. De richtlijnmodules geven een beeld van wat men mag verwachten van fysio- en oefentherapeuten op het gebied van de behandeling van patiënten met sPAV, specifiek gericht op het proces van samen beslissen.
A.8.1.6 Afbakening
De richtlijnmodules zijn gericht op het beroepsspecifieke handelen van de fysio- en oefentherapeut met betrekking tot samen beslissen binnen de behandeling van patiënten met sPAV. Het onderwerp samen beslissen is niet voortgekomen uit knelpunten die zijn opgehaald vanuit het werkveld zelf, maar is als knelpunt naar voren gekomen vanuit wetenschappelijke literatuur en praktijkobservaties. De richtlijnmodules beschrijven daarom specifieke aanbevelingen gericht op het ondersteunen van samen beslissen met betrekking tot de verschillende beweeginterventies die worden ingezet bij patiënten met sPAV.
De specifieke uitgangsvragen die in deze richtlijnmodules worden beantwoord, zijn per module weergegeven.
A.8.1.7 Methodiek
KNGF-richtlijnenmethodiek
De ontwikkeling van deze richtlijnmodules vond plaats conform de ‘KNGF-richtlijnenmethodiek 2022’ (KNGF, 2022). De wijze waarop deze methodiek is toegepast en de wijze waarop belanghebbenden zijn betrokken bij de ontwikkeling, staan beschreven in ‘Auteurs| Ontwikkeling modules (opent in nieuw tabblad)Samen beslissen (opent in nieuw tabblad)’.
Status van de richtlijn
Aanbevelingen in een richtlijn zijn geen wetten of dwingende voorschriften. Een therapeut wordt in principe geacht zich aan de aanbevelingen te houden, maar beargumenteerd afwijken is legitiem of zelfs noodzakelijk indien afwijken past bij de situatie en wensen van een individuele patiënt (ZIN, 2021).
A.8.1.8 Leeswijzer en opbouw van de richtlijnmodules
Deze richtlijnmodules bestaan uit twee delen. De algemene informatie in deel A omvat de algemene inleiding, achtergrondinformatie over samen beslissen bij patiënten met sPAV en informatie over de wijze waarop de zorg is georganiseerd bij patiënten met sPAV. Deel C betreft het therapeutisch proces, dat ingaat op diverse vormen van de beweeginterventies binnen de behandeling van patiënten met sPAV. Deel B, het diagnostisch proces, komt in deze richtlijnmodules niet aan bod.
De verschillende onderwerpen binnen deel A en deel C komen aan bod in afzonderlijke, op zichzelf staande modules. In elke module is de informatie verdeeld over drie verdiepende lagen, waarbij met elke laag het desbetreffende onderwerp verder wordt uitgediept:
- De praktische handvatten en de aanbevelingen zijn opgenomen in de Praktijkrichtlijn (de eerste laag).
- De informatie over het onderwerp dat aan de orde is en de afwegingen die zijn gemaakt ten aanzien van de belangrijkste argumenten die leiden tot de aanbeveling, dan wel een omschrijving, staan in de Onderbouwing (de tweede laag).
- De details over de wijze waarop deze informatie is vergaard (onder andere zoekstrategie, samenvatting van resultaten, beoordeling van bewijskracht en beschrijving van overwegingen), het proces waarlangs deze afweging tot stand is gekomen en de referenties van de gebruikte (wetenschappelijke) literatuur, staan in de Verantwoording (de derde laag).
Waar ‘hij’ staat geschreven, kan ook ‘zij’ of een ander passend voornaamwoord worden gelezen, afhankelijk van hoe eenieder zich identificeert. Waar ‘therapeut’ staat geschreven, kan ‘fysiotherapeut’ of ‘oefentherapeut’ worden gelezen. Waar ‘therapie’ staat geschreven, kan ‘fysiotherapie’ of ‘oefentherapie’ worden gelezen. Waar ‘patiënt’ staat, kan ook ‘cliënt’ of ‘persoon’ worden gelezen.
AMS. (2015). Stratified, personalised or P4 medicine: a new direction for placing the patient at the centre of healthcare and health education. Summary of a joint forum meeting.,
Dierckx, K., Deveugele, M., Roosen, P.& Devisch, I. (2013). Implementation of shared decision making in physical therapy: observed level of involvement and patient preference. Phys Ther, 93(10), 1321-1330. https://doi.org/10.2522/ptj.20120286 (opent in nieuw tabblad)
Hoffmann, T., Jansen, J.& Glasziou, P. (2018). The importance and challenges of shared decision making in older people with multimorbidity. PLoS Med, 15(3), e1002530. https://doi.org/10.1371/journal.pmed.1002530
Jones, L. E., Roberts, L. C., Little, P. S., Mullee, M. A., Cleland, J. A.& Cooper, C. (2014). Shared decision-making in back pain consultations: an illusion or reality? Eur Spine J, 23 Suppl 1(Suppl 1), S13-19. https://doi.org/10.1007/s00586-014-3187-0
KNGF, Merry, A. H. H., Teijink, J. A. W., Jongert, M. W. A., Poelgeest, A., Van der Voort, S. S. E. M., Bartelink, M. E. L., Stoffers, H. E. J. H., Brooymans, F., Hendriks, H. J. M.& De Bie, R. A. (2014). KNGF-richtlijn Symptomatische Perifeer arterieel vaatlijden. Update klinimetrie 2017. Koninklijk Nederlands Genootschap Fysiotherapie (KNGF). https://www.kngf.nl/kennisplatform/richtlijnen/symptomatisch-perifeer-arterieel-vaatlijden
KNGF, Mutsaers, J. H. A. M., Ruitenbeek, T. H., Schmitt, M. A., Veenhof, C.& Driehuis, F. (2021). KNGF Beroepsprofiel Fysiotherapeut. Over het vakgebied en rollen en competenties van de fysiotherapeut. Koninklijk Nederlands Genootschap Fysiotherapie (KNGF). https://www.kngf.nl/article/vak-en-kwaliteit/beroepscode/beroepsprofiel-fysiotherapeut
KNGF, Vreeken, H., Van Doormaal, M. C. M., Conijn, D., Meerhoff, G.& Swart, N. (2022). KNGF-richtlijnenmethodiek: ontwikkeling en implementatie van KNGF-richtlijnen, versie 3. Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF). Retrieved 19 januari from https://www.kngf.nl/kennisplatform/richtlijnen
Marcellis, L. H. M., Sinnige, A., Rutgers, K. M., Kittelson, A., Spruijt, S., Teijink, J. A. W., van der Wees, P. J.& Hoogeboom, T. J. (2024). Evaluating the implementation of personalised outcomes forecasts to optimise supervised exercise therapy in patients with intermittent claudication in the Netherlands: a multimethods study. BMJ Open Quality, 13(1), e002594. https://doi.org/10.1136/bmjoq-2023-002594
Noordman, J., Oosterveld-Vlug, M.& Rademakers, J. (2022). Shared Decision Making in Clinical Practice: Experiences and Needs of Patients with Limited Health Literacy. European Journal of Health Communication, 3(1), 31-52.
RVS. (2017). Zonder Context Geen Bewijs. Over de Illusie van Evidencebased Practice in de Zorg.
Stubenrouch, F. E., Peters, L. J., de Mik, S. M. L., Klemm, P. L., Peppelenbosch, A. G., Schreurs, S. C. W. M., Scharn, D. M., Legemate, D. A., Balm, R.& Ubbink, D. T. (2022). Improving Shared Decision Making in Vascular Surgery: A Stepped Wedge Cluster Randomised Trial. European Journal of Vascular and Endovascular Surgery, 64, 73-81. https://doi.org/doi:https://dx.doi.org/10.1016/j.ejvs.2022.04.016
Ubbink, D. G., P; Gosen, T; Brand, P. (2021). Meer ‘samen beslissen’nodig door aangescherpte Wgbo. Ned Tijdschr Geneeskd, 165, D5775.
Ubbink, D. T.& Koelemay, M. J. W. (2018). Shared Decision Making in Vascular Surgery. Why Would You? Eur J Vasc Endovasc Surg, 56(5), 749-750. https://doi.org/10.1016/j.ejvs.2018.06.042
VvOCM, Post, M. H. T.& Buis, G. (2019). Beroepsprofiel Oefentherapeut. Vereniging van Oefentherapeuten Cesar en Mensendieck (VvOCM). https://vvocm.nl/Kwaliteit/Richtlijnen-en-protocollen
ZIN. (2021). AQUA-Leidraad. Zorginstituut Nederland (ZIN). https://www.zorginzicht.nl/ontwikkeltools/ontwikkelen/aqua-leidraad
ZonMw. (2021). Persoonsgerichte Real-word, Evidence-based oefentherapie en fysiotherapie voor mensen met Claudicatio Intermittens door Samen beslissen en richtlijn InnovatIE: het PRECISIE-project. ZonMw. https://projecten.zonmw.nl/nl/project/persoonsgerichte-real-word-evidence-based-oefentherapie-en-fysiotherapie-voor-mensen-met
A.8.2 Achtergrond bij samen beslissen
A.8.2.1 Wat is samen beslissen?
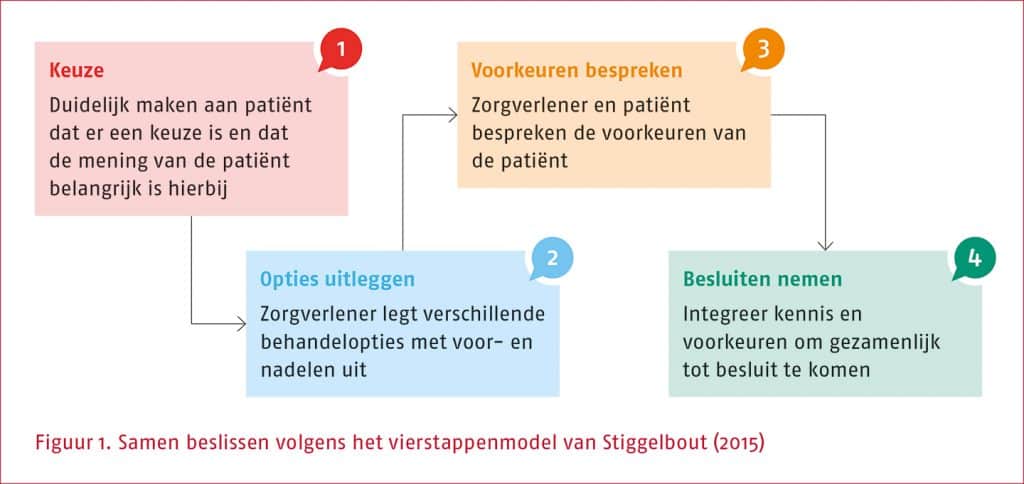
Samen beslissen (ook wel ‘gedeelde besluitvorming’ of ‘shared decision-making’) vormt een essentieel onderdeel van het regulier handelen van de fysio- en oefentherapeut. Samen beslissen is onderdeel van de drie pijlers van evidence-based practice, namelijk: wetenschappelijke kennis, klinische expertise van de therapeut en de waarden en voorkeuren van de patiënt. In deze richtlijnmodule ‘Samen beslissen voor de KNGF-richtlijn symptomatisch Perifeer Arterieel Vaatlijden (sPAV)’ (hierna genoemd ‘Samen beslissen voor de KNGF-richtlijn sPAV’) hanteren we de volgende definitie van samen beslissen: ‘Samen beslissen is het proces waarin de therapeut en de patiënt samen bespreken welke vorm van behandeling of zorg het beste bij de patiënt past. Hierbij worden de mogelijke behandelopties, de bijbehorende voor- en nadelen, en de waarden, voorkeuren en omstandigheden van de patiënt met betrekking tot de behandeling verhelderd, afgewogen en meegenomen.’
Het proces van samen beslissen bestaat uit vier* essentiële stappen:
Stap 1: Team talk
De therapeut creëert keuzebewustzijn bij de patiënt: de patiënt moet zich bewust worden van het feit dat samen een beslissing gemaakt kan worden over de best passende zorg. De therapeut legt uit aan de patiënt dat er meer dan één optie is, dat de patiënt daarin een stem heeft en dat zijn mening ertoe doet. De patiënt hoeft deze keuze niet alleen te maken: de therapeut zal hierbij ondersteunen.
Stap 2: Option talk
De therapeut legt, op basis van de beschikbare wetenschappelijke kennis en zijn klinische expertise, de verschillende behandelopties (waaronder ook de optie ‘niet behandelen’) uit aan de patiënt, met de bijbehorende voor- en nadelen. Tevens bespreekt de therapeut de verwachte uitkomsten van de opties en de mogelijke invloed van de opties op de persoonlijke situatie van de patiënt. De informatie wordt afgestemd op de persoonlijke gezondheidsvaardigheden van de patiënt. Onder de persoonlijke gezondheidsvaardigheden vallen functionele vaardigheden (zoals lezen en schrijven), interactieve vaardigheden (zoals informatie verkrijgen en hoofd- van bijzaken scheiden) en kritische vaardigheden (zoals toepassen van informatie en prioriteiten stellen) (Pharos, 2023).
Stap 3: Preference talk
De therapeut verheldert de waarden en voorkeuren van de patiënt op basis van de gegeven informatie. Vervolgens ondersteunt de therapeut de patiënt in het afwegen van de voor- en nadelen van de verschillende opties (waarin aandacht is voor elementen zoals behoeften, wensen, doelen, waarden en verwachtingen). Als een patiënt al een voorkeur heeft, dan gaat de therapeut na waar die voorkeur vandaan komt en of de aannames die daarachter zitten, kloppen.
Stap 4: Decision talk
De therapeut betrekt zowel de wetenschappelijke kennis als zijn eigen klinische expertise en het perspectief van de patiënt bij de uiteindelijke behandelkeuze. Samen komen therapeut en patiënt tot een beslissing over het te volgen beleid dat aansluit bij de persoonlijke voorkeur van de patiënt. De therapeut biedt ruimte om eventueel later op het besluit terug te komen. Dit kan zijn voor een evaluatie van de gemaakte keuze, of omdat de patiënt meer tijd of informatie nodig heeft.
*Onderzoek naar de ervaringen en wensen van patiënten met beperkte gezondheidsvaardigheden met betrekking tot samen beslissen laat zien dat het voor deze patiënten van belang is om een ‘stap 0’ en ‘stap 5’ toe te voegen. Stap 0 houdt in dat duidelijkheid wordt gecreëerd bij de patiënt over de diagnose of aandoening door middel van het geven van begrijpelijke informatie, zodat de patiënt ook daadwerkelijk in staat is om te participeren in het proces van samen beslissen. Stap 5 houdt in dat een specifiek evaluatiemoment wordt ingelast waarin wordt teruggekomen op de genomen beslissing(en).
A.8.2.2 Waarom samen beslissen?
Samen beslissen vormt een cruciaal element om de kwaliteit van de zorg voor patiënten met sPAV verder te verbeteren, doordat het leidt tot meer gepersonaliseerde zorg die beter aansluit bij de behoeften en voorkeuren van de individuele patiënt. Samen beslissen draagt bij aan de tevredenheid van de patiënt ten aanzien van de fysio- of oefentherapeutische behandeling en kan de therapeut-patiëntrelatie versterken. De actieve betrokkenheid die ontstaat door samen beslissen, geeft patiënten een groter gevoel van controle en eigen regie. Daarnaast zijn patiënten die zich betrokken voelen bij het beslissingsproces, over het algemeen meer gemotiveerd om afspraken na te komen, wat daardoor ook de therapietrouw bevordert. Bij patiënten bestaat dan ook een grote behoefte aan samen beslissen. Samen beslissen zorgt verder niet voor slechtere gezondheidsuitkomsten of meer keuzestress of ongerustheid bij de patiënt.
A.8.2.3 Wat is samen beslissen niet?
De therapeut is zich ervan bewust dat het toepassen van samen beslissen niet betekent:
- Dat hij zelf een behandeloptie voorstelt aan de patiënt zonder hem te informeren over andere mogelijke opties, en vervolgens vraagt of de patiënt het eens is met deze voorgestelde beslissing.
Samen beslissen betekent wel dat de therapeut de patiënt op begrijpelijke wijze informeert over de mogelijke behandelopties en de patiënt vervolgens actief betrekt bij het besluitvormingsproces. Wanneer een patiënt specifiek aangeeft niet mee te willen beslissen, kan samen beslissen betekenen dat de patiënt de beslissing aan de therapeut overlaat. Daarbij dient de therapeut wel eerst goed te achterhalen wat voor de patiënt belangrijk is in het leven in relatie tot de behandeling en de gevolgen daarvan (denk aan: bewegend functioneren, activiteiten en participatie).
- Dat hij de beslissing volledig aan de patiënt overlaat.
Samen beslissen betekent wel dat de therapeut het besluitvormingsproces samen met de patiënt doorloopt en dat keuzes worden gemaakt waar zowel de therapeut als de patiënt achterstaat. Dit houdt in dat de therapeut de patiënt informeert, aanmoedigt en, waar nodig, ondersteunt, zodat de patiënt zich niet in de steek gelaten voelt of denkt dat hij de beslissing alleen moet nemen. Uiteindelijk is het minder relevant wie de beslissing neemt; zolang de therapeut en de patiënt achter de gemaakte keuzes staan.
- Dat hij het behandeladvies uit de richtlijn altijd leidend laat zijn.
Samen beslissen betekent wel dat de therapeut de patiënt informeert over de mogelijke behandelopties (gebaseerd op behandeladviezen uit de richtlijn). Ook betekent samen beslissen dat de therapeut uitlegt wat de voor- en nadelen van de verschillende opties zijn en wat dit betekent voor de persoonlijke situatie van de patiënt. Richtlijnaanbevelingen zijn essentieel in het proces om samen met de patiënt een passende beslissing te nemen. De therapeut kan beargumenteerd afwijken van het behandeladvies indien dit passend is voor de situatie en wensen van een individuele patiënt.
- Dat hij een keuzehulp gebruikt en daarmee automatisch aan samen beslissen doet.
De therapeut kan een keuzehulp inzetten ter ondersteuning van en aanvulling op het samen beslissen. Echter, een keuzehulp, hoe waardevol ook, kan het proces van samen beslissen niet vervangen.
- Dat hij motivational interviewing (MI) toepast en daarmee automatisch aan samen beslissen doet.
Samen beslissen draait om samenwerking tussen therapeut en patiënt, met name in situaties waarin meerdere behandelopties bestaan. Samen beslissen richt zich op het in staat stellen van de patiënt om actief deel te nemen aan het besluitvormingsproces. MI draait om het verhelderen en oplossen van ambivalentie en richt zich op situaties waarin gedragsverandering nodig is. De therapeut is zich ervan bewust dat beide methoden verschillende doelen hebben en elkaar niet vervangen, maar elkaar wel kunnen aanvullen. In essentie is samen beslissen altijd nuttig en nodig. Afhankelijk van de situatie is het waardevol om aanvullend MI toe te passen.
A.8.2.4 Samen beslissen bij patiënten met sPAV
Samen beslissen is aan de orde bij beslissingen waarbij iets te kiezen valt (voorkeursgevoelige beslissingen). Het gaat dan om situaties waarin de voor- en nadelen van de opties niet eenvoudig af te wegen zijn en waarin de achtergrond en wensen van de patiënt de doorslag geven. Ook wanneer de behandelopties niet gelijkwaardig zijn, kan een patiënt de voorkeur geven aan een minder effectieve optie die toch beter bij hem past. Binnen de fysio-/oefentherapeutische behandeling voor patiënten met sPAV bestaat veel ruimte voor samen beslissen. De therapeut kan het proces van samen beslissen toepassen bij (onder andere) de volgende onderwerpen:
- De keuze voor een of meerdere beweeginterventies.
- De keuze voor de mate van supervisie door de fysio- of oefentherapeut.
- De keuze voor de intensiteit, frequentie en duur van de (wel of niet gesuperviseerde) training.
- De keuze voor de start en duur van het behandeltraject.
- De keuze voor het beïnvloeden van herstelbelemmerende factoren (zoals leefstijlaanpassingen).
Daarnaast is het van belang dat de therapeut zich ervan bewust is dat binnen de fysio-/oefentherapie veel ruimte is om op (samen) gemaakte beslissingen terug te komen en te reflecteren. Dit houdt in dat de voorkeuren, wensen en behoeften van een patiënt kunnen veranderen gedurende het behandeltraject. De therapeut dient daarom op gezette tijden de voortgang van de behandeling te evalueren en indien nodig het behandelplan inclusief de gemaakte keuzes (in samenspraak met de patiënt) bij te stellen.
Binnen het proces van samen beslissen kunnen therapeuten en patiënten gebruikmaken van ondersteunende hulpmiddelen. Voor patiënten biedt Stichting Harteraad verschillende vormen van patiënteninformatie aan, waaronder een brochure met informatie over looptherapie en leefstijl (opent in nieuw tabblad), verschillende vormen van keuzehulpen (opent in nieuw tabblad) en een korte video over looptraining (opent in nieuw tabblad). Andere waardevolle websites zijn Begin een goed gesprek en Toolbox | Kennisplatform Uitkomstgerichte Zorg (opent in nieuw tabblad). Ook kan de therapeut de patiënt voorbereiden op een gezamenlijk gesprek door bijvoorbeeld de ‘3 goede vragen (opent in nieuw tabblad)’ te delen met de patiënt voorafgaand aan het gesprek. De 3 goede vragen zijn bedoeld voor patiënten om te gebruiken tijdens het gesprek met hun therapeut. Deze vragen hebben als doel om therapeut en patiënt bewust te maken van samen beslissen over de best passende zorg, en om het gesprek tussen therapeut en patiënt dat nodig is voor samen beslissen, op gang te brengen.
De 3 goede vragen zijn:
Vraag 1: Wat zijn mijn mogelijkheden?
Vraag 2: Wat zijn de voordelen en nadelen van die mogelijkheden?
Vraag 3: Wat betekent dat in mijn situatie?
A.8.2.1 Wat is samen beslissen?
Samen beslissen rust op het uitgangspunt dat zowel de therapeut als de patiënt een eigen, verschillende maar gelijkwaardige, expertise inbrengt bij het nemen van beslissingen omtrent de behandeling (Elwyn, 2012; Stiggelbout, 2015). Door het toepassen van samen beslissen kan een therapeut beter reageren en inspelen op de behoeften en voorkeuren van de patiënt. Daartegenover staat dat een patiënt beter kan reageren en inspelen op de vraag welke zorg het beste past bij zijn eigen situatie en persoonlijke voorkeuren (FMS, 2019).
Het doel van samen beslissen is de patiënt informeren en ondersteunen in het uitspreken van weloverwogen voorkeuren, waardoor gezamenlijk de best passende behandeling kan worden gekozen. De therapeut stemt deze ondersteuning af op de behoefte, kennis en mogelijkheden van de patiënt en de fase waarin de behandeling zich bevindt. Dit betekent dat het toepassen van gedeelde besluitvorming geen eenmalige actie is, maar een proces dat zich gedurende de hele behandeling zal herhalen (FMS, 2019). Er is immers niet één besluit of één beslismoment waar therapeut en patiënt mee te maken krijgen. Vaak zijn er meerdere beslismomenten door de tijd heen (van Dulmen, 2020).
Er zijn diverse modellen die het uitvoeren van samen beslissen ondersteunen. In de Nederlandse gezondheidszorg worden vooral de modellen van Elwyn (2017) en Stiggelbout (2015) gebruikt (Elwyn, 2017; Stiggelbout, 2015). Het model van Elwyn uit 2017 is een herziene versie van het oorspronkelijke model uit 2012 (Elwyn, 2012). Volgens het meest recente model uit 2017 bestaat samen beslissen uit drie stappen: team talk, option talk en decision talk. Het model van Stiggelbout (2015) is gebaseerd op het model van Elwyn, maar bestaat uit vier stappen doordat de stap decision talk wordt opgedeeld in twee verschillende stappen: preference talk en decision talk. In 2019 heeft het Nederlands Instituut voor Onderzoek van de Gezondheidszorg (NIVEL) onderzocht wat de ervaringen en behoeften zijn van mensen met beperkte gezondheidsvaardigheden met betrekking tot samen beslissen. Dit onderzoek leidde tot de aanbeveling om een ‘stap 0’ en ‘stap 5’ toe te voegen aan het model van Stiggelbout (2015) en Elwyn (2017), waarin expliciet aandacht wordt besteed aan het creëren van duidelijkheid over de aandoening of diagnose (stap 0) en het kunnen terugkomen op een genomen beslissing (stap 5) (Noordman, 2022).
A.8.2.2 Waarom samen beslissen?
Bij patiënten bestaat een grote behoefte aan samen beslissen (Patiëntenfederatie, 2020a). Negen op de tien patiënten in Nederland wil graag meebeslissen wanneer een keuze gemaakt moet worden over behandeling, zorg of ondersteuning (Patiëntenfederatie, 2020b). Desondanks ervaren patiënten dat nog lang niet alle stappen van samen beslissen voldoende worden doorlopen (Patiëntenfederatie, 2020a).
Uit onderzoek blijkt dat het toepassen van samen beslissen meerdere voordelen heeft en kan bijdragen aan een verbeterde kwaliteit van zorg (Barry & Edgman-Levitan, 2012). Zo leidt samen beslissen tot minder (chirurgische) overbehandeling en mogelijk zelfs tot minder zorgkosten (Knops, 2013; Oshima Lee & Emanuel, 2013). Samen beslissen is een manier om de patiënt-therapeutcommunicatie te verbeteren en de patiënt actiever te betrekken bij het beslissingsproces (Stacey, 2017). Het proces van samen beslissen zorgt ervoor dat de patiënt beter is geïnformeerd en daarmee beter in de gelegenheid is om een weloverwogen voorkeur uit te spreken (Hoffmann, 2020; Stacey, 2017). Samen beslissen draagt bovendien bij aan minder keuzespijt bij de patiënt, zorgt voor meer vertrouwen bij de patiënt in de gemaakte keuze en leidt daarmee vaak tot een verhoogde tevredenheid van de patiënt over de behandeling en de gemaakte keuzes (Joosten, 2008b; Stacey, 2017). Bovendien veroorzaakt samen beslissen niet meer ongerustheid of keuzestress bij de patiënt en worden ook geen slechtere gezondheidsuitkomsten gevonden (Stacey, 2017).
Ook zorgverleners geven aan dat samen beslissen hun werk kan verrijken, doordat ze meer voldoening en een verbeterde therapeut-patiëntrelatie ervaren (Joosten, 2008a; van Veenendaal, 2022). Toch overschatten zorgverleners vaak de mate waarin zij samen beslissen al toepassen (Kramer, 2020).
A.8.2.3 Wat is samen beslissen niet?
Samen beslissen is een vorm van partnerschap en gedeelde verantwoordelijkheid en vraagt daarmee een actieve rol van zowel de therapeut als de patiënt. Samen beslissen is dan ook niet enkel het informeren van de patiënt en vervolgens vragen of hij het eens is met de voorkeurskeuze van de therapeut, wat neigt naar een paternalistische benadering (Sandman & Munthe, 2010). Een paternalistische benadering houdt in dat de therapeut beslissingen neemt voor de patiënt, op grond van de eigen vakinhoudelijke expertise. Hierbij ontbreekt uitgebreide inspraak of overleg met de patiënt, en wordt aangenomen dat deze beslissing in het belang is van de patiënt, zelfs als de patiënt andere voorkeuren of wensen heeft. Samen beslissen houdt ook niet in dat de patiënt zelf de beslissingen neemt (patiëntgestuurde zorg). Wensen van een patiënt die haaks staan op evidence-based zorg, hoeft een therapeut niet te honoreren. Het is mogelijk dat de verantwoordelijkheid voor een beslissing bij de patiënt komt te liggen, maar dan moet de therapeut er zeker van zijn dat de patiënt een weloverwogen beslissing kan nemen.
In de basis draait samen beslissen vooral om het besef van de therapeut dat dit een essentieel principe is in de zorg, omdat de situatie en voorkeuren van de patiënt van wezenlijk belang zijn bij een goede zorg- of behandelkeuze. Maar ook het besef bij de patiënt zelf dat een keuze bestaat, dat hij daarover mee mag en kan praten, en dat zijn mening er toe doet, is van belang. Om dit in de praktijk toe te passen zijn gespreksvaardigheden en goede communicatie noodzakelijk. Keuzehulpen kunnen waardevol zijn om het proces te faciliteren. Zo voelen patiënten bij wie een keuzehulp is gebruikt, zich vaak beter geïnformeerd, kunnen ze duidelijker zijn over hun waarden en hebben ze een actievere rol in het besluitvormingsproces (Stacey, 2017). Echter, het is van belang om te benadrukken dat keuzehulpen vooral bedoeld zijn als ondersteuning en niet als vervanging van het gesprek tussen therapeut en patiënt. Een keuzehulp heeft niet als doel om tot een behandelbeslissing te komen. Het komen tot behandelbeslissingen gebeurt tijdens het gezamenlijke gesprek.
Tijdens het proces van samen beslissen kan de therapeut elementen van ‘Motivational Interviewing’ (MI) toepassen. Zowel samen beslissen als MI is een patiëntgerichte benaderingsmethode en focust zich op het activeren van patiënten bij het exploreren van meningen en standpunten (Elwyn, 2014). Het toepassen van MI of samen beslissen heeft echter verschillende doelen. MI is een directieve persoonsgerichte gespreksstijl, bedoeld om verandering van gedrag te bevorderen door ambivalentie ten opzichte van verandering te helpen verhelderen en oplossen (Miller, 2002). Samen beslissen richt zich op het in staat stellen van patiënten om actief deel te nemen aan besluitvorming over hun behandeltraject en gezondheidszorg (Elwyn, 2014). MI gaat dus meer over situaties waarbij gedragsverandering nodig is als er een keuze gemaakt is, en draait om het oplossen van ambivalentie en het motiveren van patiënten om gedrag te veranderen. Samen beslissen draait om samenwerking tussen therapeut en patiënt, met name in situaties waarin meerdere behandelopties bestaan. Beide benaderingen respecteren de autonomie van de patiënt, maar ze worden in verschillende contexten en met verschillende strategieën gebruikt (Elwyn, 2014). Afhankelijk van de situatie kan een therapeut ervoor kiezen om, naast samen beslissen, aanvullend MI toe te passen om patiëntgerichte zorg te bieden.
A.8.2.4 Samen beslissen bij patiënten met sPAV
Gesuperviseerde looptherapie wordt primair aanbevolen als behandeling bij patiënten met sPAV (Aboyans, 2018; Conte, 2015; Merry, 2014). Bij patiënten waarbij een langdurig ziekteverzuim niet aanvaardbaar is, of bij patiënten met een verwacht inspanningsniveau dat niet met gesuperviseerde looptherapie alleen behaald kan worden, wordt een invasieve behandeling met aanvullend gesuperviseerde looptraining aanbevolen (FMS, 2023). Ondanks deze primaire aanbeveling voor looptherapie, bestaan nog steeds meerdere beslissingen ten aanzien van de inrichting van het behandeltraject, die mede afhangen van de voorkeur van de patiënt. Denk hierbij aan de dosering en inrichting van de oefentherapie. De therapeut kan de oefentherapie structureren met behulp van de FITT-factoren: Frequentie, Intensiteit, Tijd en Type (FITT) (ACSM, 1995). Voor ieder element van de FITT-factoren bestaan meerdere behandelopties, en daarmee zijn ze allemaal geschikt om het proces van samen beslissen te doorlopen.
Onderwerpen samen beslissen bij patiënten met sPAV
- De keuze voor een of meerdere beweeginterventies.
Voorbeelden van verschillende mogelijke beweeginterventies zijn looptraining, nordic walking, fietsen of krachttraining. Wat zijn de voor- of nadelen van de opties? Wat zijn de wensen, voorkeuren en mogelijkheden van de patiënt?
- De keuze voor de mate van supervisie door de fysio- of oefentherapeut.
Wat zijn de voor- en nadelen van kiezen voor (overwegend) gesuperviseerde training, (overwegend) zelfstandig uitgevoerde training of een combinatie van gesuperviseerde en zelfstandig uitgevoerde training? Wat zijn de mogelijkheden voor de mate van supervisie bij gesuperviseerde training? De behoefte van de patiënt aan een bepaalde mate van supervisie kan verschillen.
- De keuze voor de frequentie, intensiteit en duur van de (wel of niet gesuperviseerde) training.
Beweeginterventies kunnen worden uitgevoerd met een intensiteit die wel of geen klachten induceert. Wat zijn de voor- en nadelen van het trainen met of zonder klachten? Wat zijn de wensen en voorkeuren van de patiënt? Binnen de keuze voor een bepaalde frequentie van de training zijn veel mogelijkheden. Wat wordt de frequentie van de afspraken onder begeleiding van de fysio- of oefentherapeut? Gaat de patiënt ook zelfstandig trainen, zo ja, hoe vaak gaat hij dit doen? Wat zijn de voor- en nadelen van meer of minder frequent trainen? Wat zijn de mogelijkheden en voorkeuren van de patiënt? Maar ook: wat wordt de trainingsduur? Wat zijn de voor- en nadelen van langer trainen? Wat zijn de voorkeuren van de patiënt?
- De keuze voor de start en de duur van het behandeltraject.
Wil de patiënt direct starten met het behandeltraject of een bepaalde periode wachten? Wat wordt de duur van het traject alvorens therapeut en patiënt het (voorlopige) resultaat gaan evalueren? Wat zijn de mogelijkheden en voorkeuren van de patiënt?
- De keuze voor het beïnvloeden van herstelbelemmerende factoren (zoals leefstijlaanpassingen).
Verschillende factoren kunnen het herstel belemmeren. Dit kan variëren van ziektepercepties en (pijn)copingsmechanismen tot sociale context en leefstijl. Voorbeelden van herstelbelemmerende factoren gerelateerd aan leefstijl zijn onder andere roken, inactiviteit, alcoholgebruik en stress. Op welke factoren wil de patiënt wel of niet ingrijpen, en wat zijn de mogelijke voor- en nadelen hiervan? Wat zijn de wensen en voorkeuren van de patiënt?
Aboyans, V., Ricco, J. B., Bartelink, M. E. L., Bjorck, M., Brodmann, M., Cohnert, T., Collet, J. P., Czerny, M., De Carlo, M., Debus, S., Espinola-Klein, C., Kahan, T., Kownator, S., Mazzolai, L., Naylor, A. R., Roffi, M., Rother, J., Sprynger, M., Tendera, M., et al. (2018). 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS). European Heart Journal, 39(9), 763-816. https://doi.org/10.1093/eurheartj/ehx095
ACSM. (1995). General principles of exercise prescription. ACSM’s guidelines for exercise testing and prescription.
Barry, M. J.& Edgman-Levitan, S. (2012). Shared decision making–pinnacle of patient-centered care. N Engl J Med, 366(9), 780-781. https://doi.org/10.1056/NEJMp1109283
Conte, M. S., Pomposelli, F. B., Clair, D. G., Geraghty, P. J., McKinsey, J. F., Mills, J. L., Moneta, G. L., Murad, M. H., Powell, R. J., Reed, A. B., Schanzer, A., Sidawy, A. N.& Society for Vascular Surgery Lower Extremity Guidelines Writing, G. (2015). Society for Vascular Surgery practice guidelines for atherosclerotic occlusive disease of the lower extremities: management of asymptomatic disease and claudication. Journal of vascular surgery, 61(3 Suppl), 2S-41S. https://doi.org/10.1016/j.jvs.2014.12.009
Elwyn, G., Dehlendorf, C., Epstein, R. M., Marrin, K., White, J.& Frosch, D. L. (2014). Shared decision making and motivational interviewing: achieving patient-centered care across the spectrum of health care problems. Ann Fam Med, 12(3), 270-275. https://doi.org/10.1370/afm.1615
Elwyn, G., Durand, M. A., Song, J., Aarts, J., Barr, P. J., Berger, Z., Cochran, N., Frosch, D., Galasinski, D., Gulbrandsen, P., Han, P. K. J., Harter, M., Kinnersley, P., Lloyd, A., Mishra, M., Perestelo-Perez, L., Scholl, I., Tomori, K., Trevena, L., et al. (2017). A three-talk model for shared decision making: multistage consultation process. BMJ, 359, j4891. https://doi.org/10.1136/bmj.j4891
Elwyn, G., Frosch, D., Thomson, R., Joseph-Williams, N., Lloyd, A., Kinnersley, P., Cording, E., Tomson, D., Dodd, C., Rollnick, S., Edwards, A.& Barry, M. (2012). Shared decision making: a model for clinical practice. J Gen Intern Med, 27(10), 1361-1367. https://doi.org/10.1007/s11606-012-2077-6
FMS. (2019). Visiedocument: Samen beslissen. https://demedischspecialist.nl/
FMS. (2023). FMS Richtlijn Perifeer Arterieel Vaatlijden (PAV) – Behandeling claudicatio intermittens bij PAV. https://richtlijnendatabase.nl/richtlijn/perifeer_arterieel_vaatlijden_pav/behandeling_claudicatio_intermittens_bij_pav_juli_2023.html
Hoffmann, T. C., Lewis, J.& Maher, C. G. (2020). Shared decision making should be an integral part of physiotherapy practice. Physiotherapy, 107, 43-49. https://doi.org/10.1016/j.physio.2019.08.012
Joosten, E., de Weert, G., Sensky, T., van der Staak, C.& de Jong, C. (2008a). Effect of shared decision-making on therapeutic alliance in addiction health care. Patient Prefer Adherence, 2, 277-285. https://doi.org/10.2147/ppa.s4149
Joosten, E. A., DeFuentes-Merillas, L., de Weert, G. H., Sensky, T., van der Staak, C. P.& de Jong, C. A. (2008b). Systematic review of the effects of shared decision-making on patient satisfaction, treatment adherence and health status. Psychother Psychosom, 77(4), 219-226. https://doi.org/10.1159/000126073
Knops, A. M., Legemate, D. A., Goossens, A., Bossuyt, P. M.& Ubbink, D. T. (2013). Decision aids for patients facing a surgical treatment decision: a systematic review and meta-analysis. Ann Surg, 257(5), 860-866. https://doi.org/10.1097/SLA.0b013e3182864fd6
Kramer, P. D., E; Verhue, D. (2020). Samen beslissen: Doelgroepenonderzoek onder zorgverleners en zorggebruikers. https://open.overheid.nl/documenten/ronl-a22dee65-5721-4594-9c27-4448c7f09a2c/pdf
Merry, A. H. H., Teijink, J. A. W., Jongert, M. W. A., Poelgeest, A., Van Der Voort, S. S. E. M., Bartelink, M. E. L., Stoffers, H. E. J. H., Brooymans, F., Hendriks, H. J. M.& De Bie, R. A. (2014). KNGF-richtlijn Symptomatisch perifeer arterieel vaatlijden. Richtlijnen – KNGF Kennisplatform fysiotherapie.
Miller, W. R., Rollnick, S.& Ebl. (2002). Motivational interviewing : preparing people for change (2nd ed.). Guilford Press.
Noordman, J., Oosterveld-Vlug, M.& Rademakers, J. (2022). Shared Decision Making in Clinical Practice: Experiences and Needs of Patients with Limited Health Literacy. European Journal of Health Communication, 3(1), 31-52.
Oshima Lee, E.& Emanuel, E. J. (2013). Shared decision making to improve care and reduce costs. N Engl J Med, 368(1), 6-8. https://doi.org/10.1056/NEJMp1209500
Patiëntenfederatie. (2020a). Rapport Samen Beslissen. https://www.patientenfederatie.nl/downloads/rapporten/200-rapport-samen-beslissen/file
Patiëntenfederatie. (2020b). Samen beslissen in de zorg. https://www.patientenfederatie.nl/downloads/monitor/201-patientenmonitor-samen-beslissen-in-de-zorg/file
Pharos. (2023). Factsheet: Laaggeletterdheid en beperkte gezondheidsvaardigheden. https://www.pharos.nl/factsheets/laaggeletterdheid-en-beperkte-gezondheidsvaardigheden/
Sandman, L.& Munthe, C. (2010). Shared decision making, paternalism and patient choice. Health Care Anal, 18(1), 60-84. https://doi.org/10.1007/s10728-008-0108-6
Stacey, D., Legare, F., Lewis, K., Barry, M. J., Bennett, C. L., Eden, K. B., Holmes-Rovner, M., Llewellyn-Thomas, H., Lyddiatt, A., Thomson, R.& Trevena, L. (2017). Decision aids for people facing health treatment or screening decisions. Cochrane Database Syst Rev, 4(4), CD001431. https://doi.org/10.1002/14651858.CD001431.pub5
Stiggelbout, A. M., Pieterse, A. H.& De Haes, J. C. (2015). Shared decision making: Concepts, evidence, and practice. Patient Educ Couns, 98(10), 1172-1179. https://doi.org/10.1016/j.pec.2015.06.022
van Dulmen, S., Roodbeen, R.& Noordman, J. (2020). Tijd voor samen beslissen.
van Veenendaal, H., Voogdt-Pruis, H. R., Ubbink, D. T., van Weele, E., Koco, L., Schuurman, M., Oskam, J., Visserman, E.& Hilders, C. (2022). Evaluation of a multilevel implementation program for timeout and shared decision making in breast cancer care: a mixed methods study among 11 hospital teams. Patient Educ Couns, 105(1), 114-127. https://doi.org/10.1016/j.pec.2021.05.005
A.8.3 Organisatie bij samen beslissen
A.8.3.1 Samen beslissen binnen stepped care
De organisatie van de zorg rondom patiënten met sPAV is een multidisciplinaire aangelegenheid waarbij verschillende zorgprofessionals betrokken zijn, zoals een vaatchirurg, huisarts, praktijkondersteuner somatiek, fysio- of oefentherapeut, diëtist, leefstijlcoach en rookstopcoach. De samenstelling van het team van zorgprofessionals rondom de patiënt kan variëren en is tevens afhankelijk van individuele doelen en behoeften van de patiënt.
In Nederland wordt de zorg voor patiënten met sPAV georganiseerd volgens een ‘stepped care’ aanpak. Deze aanpak houdt in dat patiënten met sPAV primair worden doorverwezen door de huisarts of vaatchirurg naar een (gespecialiseerde) fysio-/oefentherapeut voor gesuperviseerde beweegtherapie en leefstijlbegeleiding. Bij patiënten waarbij een langdurig ziekteverzuim niet aanvaardbaar is, of bij patiënten met een verwacht inspanningsniveau dat niet met beweegtherapie alleen behaald kan worden, wordt een invasieve behandeling met aanvullend beweegtherapie aanbevolen. Na een periode van drie tot zes maanden evalueert de huisarts of vaatchirurg samen met de patiënt de voortgang, gebruikmakend van de schriftelijke terugkoppeling van de therapeut over de voortgang van de patiënt. Indien de klachten zijn verergerd of niet zijn verminderd, kan in overleg met de patiënt eventueel gekozen worden voor een invasieve behandeling. Bij patiënten waarbij een langdurig ziekteverzuim niet aanvaardbaar is, of bij patiënten met een verwacht inspanningsniveau dat niet met alleen gesuperviseerde beweegtherapie behaald kan worden, kan door de vaatchirurg worden overwogen om direct te starten met een invasieve behandeling met aanvullend gesuperviseerde beweegtherapie.
In de stepped care aanpak hebben patiënten al een bepaalde mate van besluitvorming doorlopen met de huisarts of vaatchirurg voordat ze worden doorverwezen voor fysio-/oefentherapie. Het is van belang dat de therapeut zich ervan bewust is dat de verwijzend specialist mogelijk geen gedetailleerde kennis heeft van de fysio-/oefentherapiebehandeling, of dat de specialist mogelijk niet voldoende tijd heeft gehad om de patiënt duidelijke en complete informatie te geven over de diagnose of over de inhoud van de fysio-/oefentherapiebehandeling. Ook is het voor de therapeut onbekend in welke mate de verwijzend specialist samen beslissen heeft toegepast. Daarom is het essentieel dat de therapeut voldoende aandacht besteedt aan het informeren van de patiënt over de verschillende behandelopties en met de patiënt de voor- en nadelen van die opties afweegt om zo te komen tot de best passende optie. Op deze manier kan de patiënt actief betrokken worden in het besluitvormingsproces omtrent zijn behandeltraject. Hierbij is het van belang dat de therapeut tijdig verifieert of de patiënt begrijpt wat de diagnose sPAV inhoudt (denk aan: oorzaken, beloop, gevolgen, complicaties en risicofactoren), zodat daadwerkelijk een gezamenlijk gesprek gevoerd kan worden over de inhoud en relevantie van de behandeling.
Het maken van goede en uniforme afspraken over de informatievoorziening naar de patiënt met alle betrokken zorgprofessionals is cruciaal om het proces van samen beslissen optimaal te implementeren, zonder dat de patiënt tegenstrijdige informatie ontvangt.
A.8.3.2 De rol van de fysio-/oefentherapeut in het proces van samen beslissen
De fysio-/oefentherapeut doorloopt het volledige proces van samen beslissen met de patiënt. De therapeut moet daarvoor beschikken over kennis en vaardigheden om met ieder individu, op basis van zijn unieke kenmerken en leefomgeving, een juiste afweging te maken bij de aan te bieden zorg. De therapeut is alert op tekenen van beperkte gezondheidsvaardigheden bij een patiënt en past de benodigde ondersteuning hierop aan tijdens het hele proces van samen beslissen. Om de juiste zorg te (blijven) bieden, consulteert de therapeut collega-fysio-/oefentherapeuten of andere (zorg)professionals wanneer de patiënt en zijn specifieke hulpvraag daarom vragen. Dit omvat bijvoorbeeld het identificeren van patiënten die voortijdig uitvallen, en vervolgens (laagdrempelig) contact opnemen met de verwijzend huisarts of medisch specialist om te overleggen hoe de patiënt toch binnen het behandeltraject kan worden behouden.
A.8.3.1 Samen beslissen binnen stepped care
De stepped care aanpak betekent voor patiënten met sPAV dat ze veelal primair worden doorverwezen door de huisarts of vaatchirurg naar een (gespecialiseerd) fysio-/oefentherapeut voor gesuperviseerde beweegtherapie en leefstijlbegeleiding voor een periode van minimaal drie tot zes maanden. Indien het fysio-/oefentherapeutisch traject niet het gewenste resultaat oplevert, zoals in het geval van een aanzienlijk verschil tussen de gewenste en bereikte loopafstand, kan verdere diagnostiek worden verricht door de huisarts of specialist. Naar aanleiding van die diagnostiek wordt beoordeeld of een invasieve behandeling mogelijk en noodzakelijk is (FMS, 2023; Fokkenrood, 2016). De stepped care aanpak kan ook inhouden dat direct wordt gestart met een invasieve behandeling, waarbij aanvullend gesuperviseerde beweegtherapie wordt ingezet. Deze aanpak wordt aanbevolen ter overweging door de vaatchirurg bij patiënten waarbij een langdurig ziekteverzuim niet aanvaardbaar is, of bij patiënten met een verwacht inspanningsniveau dat niet met gesuperviseerde beweegtraining alleen behaald kan worden (FMS, 2023). Het toepassen van samen beslissen is een belangrijk onderdeel van deze stepped care aanpak. Samen met de patiënt moet worden besloten of hij het direct inzetten van een invasieve behandeling, of de vervolgstappen van nadere diagnostiek en/of een invasieve behandeling na een eerste periode van gesuperviseerde beweegtherapie, wel of niet wenselijk vindt.
In het Verbetersignalement Perifeer arterieel vaatlijden van Zorginstituut Nederland uit 2016 is vastgesteld dat artsen hun voorlichting aan patiënten met sPAV kunnen verbeteren, met specifieke aandacht voor de stepped care benadering en samen beslissen (ZIN, 2016). Huisartsen en medisch specialisten ervaren, net als fysio- en oefentherapeuten, tijdsdruk voor het toepassen van samen beslissen, terwijl is geconstateerd dat samen beslissen niet noodzakelijkerwijs zorgt voor een langere consultduur (Veenendaal, 2023). De kwaliteit van de relatie tussen arts en patiënt vormt ook een barrière voor artsen voor het toepassen van samen beslissen (Hofstede, 2013). Artsen merken dat het (korte) contact met patiënten soms oppervlakkig is, wat uitdagingen met zich mee kan brengen omtrent het leren kennen van een patiënt en zijn waarden en behoeften.
Samen beslissen vereist samenwerking tussen de verschillende zorgprofessionals om gestroomlijnde zorgverlening te kunnen waarborgen. Het is met name van belang dat de arts en de fysio-/oefentherapeut geen tegenstrijdige informatie aan de patiënt verstrekken. Om dit te voorkomen en om uniforme informatievoorziening te garanderen, kan de therapeut bijvoorbeeld afspraken maken met verwijzers over de informatie die zij wel of niet naar de patiënt communiceren. Daarnaast biedt Harteraad, de patiëntenorganisatie voor patiënten met hart- en vaataandoeningen, verschillende keuzehulpen aan die uniforme informatievoorziening kunnen bevorderen (Harteraad, z.d.). Het is bovendien essentieel dat de therapeut bij de patiënt informeert welke voorkennis hij heeft over de fysio-/oefentherapeutische behandeling, zodat deze informatie waar nodig kan worden aangevuld of bijgesteld. Indien de therapeut (of een andere betrokken zorgprofessional) constateert dat de patiënt tegenstrijdige informatie heeft ontvangen, wordt aanbevolen om contact op te nemen met de desbetreffende zorgprofessional.
A.8.3.2 De rol van de fysio-/oefentherapeut in het proces van samen beslissen
Binnen de huidige gezondheidszorg is persoonsgerichte zorg, waar samen beslissen een cruciaal onderdeel van is, de norm om het functioneren, welzijn en welbevinden van de patiënt centraal te zetten (KNGF, 2021). De fysio-/oefentherapeut moet samen met de patiënt bepalen welke zorg en/of ondersteuning nodig is (KNGF, 2021; VHVL, 2023; VvOCM, 2019). Patiënten moeten daarvoor over zodanige gezondheidsvaardigheden beschikken dat zij daadwerkelijk actief kunnen deelnemen aan het gesprek, wat niet bij iedere patiënt het geval zal zijn. Wanneer de patiënt de gegeven informatie niet begrijpt en daardoor niet actief participeert in de besluitvorming, kunnen behandeling en begeleiding niet het gewenste resultaat hebben of zelfs leiden tot een verslechtering van de gezondheid (Heijmans, 2016). Het herkennen van de mogelijk beperkte gezondheidsvaardigheden van de patiënt en daarop kunnen inspelen door middel van heldere en toegankelijke communicatie zijn dan ook essentiële onderdelen van de fysio-/oefentherapeutische behandeling (KNGF, 2021; VHVL, 2023; VvOCM, 2019). De therapeut dient met ieder individu, op basis van zijn unieke kenmerken en leefomgeving, een juiste afweging te maken over de aan te bieden zorg.
Het is van belang dat de behandelend therapeut binnen het vakgebied (en binnen de daartoe behorende competenties) van de fysio- of oefentherapie blijft (KNGF, 2021; VHVL, 2023; VvOCM, 2019). Indien de patiënt begeleiding nodig heeft, én wenst, die niet binnen het domein van de fysio-/oefentherapie valt, verwijst de therapeut de patiënt naar de huisarts of een andere zorg- en/of hulpverlener.
FMS. (2023). FMS Richtlijn Perifeer Arterieel Vaatlijden (PAV) – Behandeling claudicatio intermittens bij PAV. https://richtlijnendatabase.nl/richtlijn/perifeer_arterieel_vaatlijden_pav/behandeling_claudicatio_intermittens_bij_pav_juli_2023.html
Fokkenrood, H. (2016). Stepped-care-model bij claudicatio intermittens – Eerst fysiotherapie is beter en goedkoper. FysioPraxis, 25(8), 36-39. https://www.researchgate.net/publication/307545597_Stepped-care-model_bij_claudicatio_intermittens_-_Eerst_fysiotherapie_is_beter_en_goedkoper
Harteraad. (z.d.). Etalagebenen (claudicatio intermittens, PAV Perifeer Arterieel Vaatlijden). Retrieved 22 november from https://harteraad.nl/aandoeningen/etalagebenen-claudicatio-intermittens/
Heijmans, M., Zwikker, H., Heide, I.& Rademakers, J. (2016). NIVEL Kennisvraag 2016: zorg op maat. Hoe kunnen we de zorg beter laten aansluiten bij mensen met lage gezondheidsvaardigheden?
Hofstede, S. N., Marang-van de Mheen, P. J., Wentink, M. M., Stiggelbout, A. M., Vleggeert-Lankamp, C. L., Vliet Vlieland, T. P., van Bodegom-Vos, L.& group, D. s. (2013). Barriers and facilitators to implement shared decision making in multidisciplinary sciatica care: a qualitative study. Implement Sci, 8, 95. https://doi.org/10.1186/1748-5908-8-95
KNGF, J. M., TH Ruitenbeek, MA Schmitt, C Veenhof, F Driehuis. (2021). KNGF Beroepsprofiel Fysiotherapeut. Over het vakgebied en rollen en competenties van de fysiotherapeut. https://www.kngf.nl/article/vak-en-kwaliteit/beroepscode/beroepsprofiel-fysiotherapeut
Veenendaal, H. V., Chernova, G., Bouman, C. M., Etten-Jamaludin, F. S. V., Dieren, S. V.& Ubbink, D. T. (2023). Shared decision-making and the duration of medical consultations: A systematic review and meta-analysis. Patient Educ Couns, 107, 107561. https://doi.org/10.1016/j.pec.2022.11.003
VHVL, J. C., RJ Acttien, AJ van ’t Hul, SJM Verhagen, APMC van der Valk. (2023). VHVL Beroepsprofiel Hart-, Vaat- en Longfysiotherapeut. Over het vakgebied en rollen en competenties
van de HVL-fysiotherapeut. https://vhvl.kngf.nl/article/kwaliteit-en-vakgebied/beroepsprofiel-vhvl
VvOCM, M. P., G Buis. (2019). Beroepsprofiel Oefentherapeut. https://vvocm.nl/Kwaliteit/Richtlijnen-en-protocollen
ZIN. (2016). Zinnige Zorg verbetersignalement Perifeer arterieel vaatlijden (PAV) – claudicatio intermittens.
Auteurs | Ontwikkeling modules A.8 Samen beslissen
Betrokkenheid van belanghebbenden (auteurs)
De projectgroep van de KNGF-richtlijnmodules (Koninklijk Nederlands Genootschap Fysiotherapie) ‘Samen beslissen voor de KNGF-richtlijn symptomatisch Perifeer Arterieel Vaatlijden (sPAV)’ (hierna genoemd ‘Samen beslissen voor de KNGF-richtlijn sPAV’) werd gevormd door de kerngroep, de werkgroep en de klankbordgroep. De kerngroep bestond uit richtlijnadviseurs, beleidsmedewerkers en inhoudsdeskundige wetenschappers. De werkgroep en klankbordgroep van de richtlijnmodules bestonden uit een afvaardiging van inhoudsdeskundige wetenschappers, vertegenwoordiging vanuit het werkveld fysio- en oefentherapie en medici, en vertegenwoordiging van patiënten. De rollen en taken van de belanghebbenden van de richtlijn worden beschreven in de ‘KNGF-richtlijnenmethodiek 2022 ’ (KNGF, 2022).
Patiëntenperspectief en voorkeuren
Gedurende het richtlijnproject zijn de perspectieven, ervaringen, verwachtingen en voorkeuren van patiënten zorgvuldig en meermaals nagegaan en meegewogen. Naast deelname van Stichting Harteraad aan de werkgroep namen Patiëntenfederatie Nederland en Pharos Expertisecentrum Gezondheidsverschillen deel aan de klankbordgroep.
In de voorbereidende fase heeft Stichting Harteraad knelpunten vanuit de zorggebruikers opgehaald. Deze knelpunten zijn in de knelpunteninventarisatie meegewogen bij het vormgeven van het raamwerk. Ook is deze informatie meegenomen in de verdere ontwikkeling van de richtlijnmodules bij onder meer het bepalen van de belangrijkste uitkomstmaten, het beschrijven en wegen van de verschillende overwegingen en het formuleren van de aanbevelingen.
Belangenverstrengeling
Voorafgaand aan en bij afsluiting van het project hebben alle kern-, werk- en klankbordgroepleden een belangenverklaring ingevuld. De belangenverklaringen zijn beoordeeld door de richtlijnadviseurs en indien nodig (bij een ‘conflict of interest’) werden gedurende het richtlijnproject maatregelen getroffen (bijvoorbeeld het niet participeren in het proces ‘van bewijs naar aanbeveling’ in de werk- of klankbordgroep) om (schijn van) oneigenlijke beïnvloeding door belangenverstrengeling zo veel mogelijk te voorkomen, conform de ‘KNGF-richtlijnenmethodiek 2022 (opent in nieuw tabblad)’ (KNGF, 2022).
In de belangenverklaringen is een overzicht opgenomen met de affiliaties (de organisatie of instelling en plaats van de werkzaamheden) van de leden van de projectgroep.
Ontwikkeling
Jaarlijks beoordelen de betrokken inhoudelijk experts (dr. T.J. Hoogeboom en het KNGF) of herziening van de richtlijnmodules noodzakelijk is op basis van inhoudelijke en/of beleidsmatige ontwikkelingen.
Ontwikkeling van de huidige richtlijnmodules heeft modulair plaatsgevonden, conform de ‘KNGF-richtlijnenmethodiek 2022’ (opent in nieuw tabblad) (KNGF, 2022).
Voorbereidingsfase (inclusief knelpuntenanalyse)
De eerste stap in de ontwikkeling van de richtlijnmodules was het samenstellen van de kerngroep, werkgroep en klankbordgroep met daarin vertegenwoordiging van de relevante partijen.
De tweede stap was het uitvoeren van de knelpuntenanalyse gericht op samen beslissen. De knelpuntenanalyse kreeg vorm door raadpleging van fysio- en oefentherapeuten, patiënten en stakeholders die voor de richtlijnmodules relevant zijn. Daarnaast werden de werkgroep en de klankbordgroep systematisch bevraagd en werd vanuit de literatuur (geaggregeerde) informatie over het onderwerp van de richtlijn verzameld. Op basis van de opgehaalde informatie werden knelpunten met betrekking tot samen beslissen geïnventariseerd, opgesteld en geanalyseerd, die zo de basis vormden voor de geprioriteerde uitgangsvragen van de richtlijn.
De activiteiten en methoden die de kerngroep van de KNGF-richtlijnmodules ‘Samen beslissen voor de KNGF-richtlijn sPAV’ heeft geselecteerd voor de knelpuntenanalyse, werden afgestemd op de inhoud van de betreffende richtlijnmodules en de beschikbaarheid van de partijen binnen de looptijd van de voorbereidingsfase. De knelpuntenanalyse bestond uit: 1) een focusgroepbijeenkomst met fysio- en oefentherapeuten, 2) een patiëntenraadpleging, 3) een schriftelijke knelpuntenanalyse, 4) een werkgroepbijeenkomst, 5) een klankbordgroepbijeenkomst, en 6) oriënterend literatuuronderzoek.
De voorbereidingsfase, waarin de knelpuntenanalyse heeft plaatsgevonden, vond plaats tussen oktober 2022 en maart 2023.
Ontwikkelfase
Tijdens de ontwikkelfase heeft één werkgroepbijeenkomst plaatsgevonden, waarin de overwegingen zijn besproken en de aanbevelingen zijn geformuleerd. Daarnaast heeft de klankbordgroep feedback gegeven op de conceptmodules.
De ontwikkelfase vond plaats tussen september 2023 en februari 2024.
Commentaarfase en autorisatiefase
In de commentaarfase zijn de conceptrichtlijnmodules ter commentaar verzonden naar fysio- en oefentherapeuten uit het werkveld. Daarnaast worden deze verzonden naar de partijen die aan de ontwikkeling van de richtlijnmodules hebben bijgedragen of voorafgaand aan het traject aangegeven hebben betrokken te willen worden in de commentaarfase. De richtlijnmodules zijn in een werkveldronde voorgelegd aan fysio- en oefentherapeuten die betrokken zijn bij de zorg voor de patiëntengroep waarop de richtlijnmodules zijn gericht. De verzamelde commentaren zijn samengevoegd in een commentarentabel, die is voorgelegd aan de werkgroep. De werkgroep heeft bepaald welke aanpassingen en/of aanvullingen in de conceptrichtlijnmodules vereist dan wel gewenst waren. De klankbordgroep heeft hierin geadviseerd. Na vaststelling door de werkgroep en de klankbordgroep zijn de richtlijnmodules ter autorisatie voorgelegd aan alle betrokken partijen.
De commentaar- en autorisatiefase vonden plaats tussen februari 2024 en juni 2024.
Disseminatiefase en implementatiefase
Na publicatie van de richtlijnmodules worden diverse implementatieproducten opgeleverd, waaronder:
- patiënteninformatie;
- stappenplan;
- scholing;
- informatievideo’s;
- artikelen in tijdschriften (zowel binnen als buiten de fysio- en oefentherapie, nationaal en internationaal);
- lezingen op congressen en symposia.
De implementatiefase vindt plaats tussen september 2024 en 2025.
De belangrijkste kernonderwerpen vanuit de richtlijnmodules voor de implementatie van samen beslissen in algemene zin zijn:
- Bewustwording en kennis bij fysio– en oefentherapeuten over wat samen beslissen wel is en wat het niet is;
- De bereidheid en vaardigheid bij fysio– en oefentherapeuten om samen beslissen toe te passen in het werkveld.
De belangrijkste kernonderwerpen vanuit de richtlijnmodules voor de implementatie van samen beslissen tussen therapeut en patiënt met sPAV zijn:
- De keuze voor looptraining of andere vormen van beweeginterventies;
- De keuze voor gesuperviseerde of zelfstandig uitgevoerde beweeginterventies;
- De keuze voor pijnvrije of niet-pijnvrije looptraining;
- De keuze voor aerobe training of krachttraining.
De belangrijkste kernonderwerpen over het toevoegen van de module samen beslissen aan de KNGF-richtlijn sPAV zijn:
- Kennis van de richtlijnmethodiek van de KNGF-richtlijn sPAV en de nieuwe module over samen beslissen.
Kennislacunes

