Diagnostisch proces
Inleiding
Het doel van het diagnostisch proces is het inventariseren van de ernst en de aard van het gezondheidsprobleem van de patiënte en de mate waarin deze problemen beïnvloedbaar zijn door fysiotherapie. Tijdens het diagnostisch proces worden de gezondheidsproblemen beschreven in termen van ‘stoornissen in anatomische eigenschappen en functies’, ‘beperkingen in activiteiten’ en ‘beperkingen in participatie’.
Op basis van de hulpvraag van de patiënte en de gegevens die verzameld zijn tijdens (aanvullend(e)) anamnese en fysiotherapeutisch onderzoek wordt in de analysefase de fysiotherapeutische diagnose geformuleerd. Op basis daarvan wordt bepaald of er een indicatie is voor behandeling volgens de richtlijn. Het behandelplan wordt in overleg met de patiënte vastgesteld.
Bij de huidige wetenschappelijke stand van zaken is het niet mogelijk om een stoornis in de anatomische structuur of functie(s) als oorzaak van de klachten aan te geven. Wel zijn er aanwijzingen voor mogelijke veranderingen in het functioneren van spieren rondom het bekken bij patiënten met ZGBP.
Deze aanwijzingen richten zich op:
- een traag reageren van de dwarse buikspier (musculus (m.) transversus abdominis) op veranderingen in positie;
- het heftig aanspannen van de heupbuiger (m. iliopsoas) tijdens het heffen van het been en
- het optreden van bewegingen in de symfyse tijdens belasting in stand op één been.
De diagnostische betekenis van deze aanwijzingen voor pijn, beperkingen in activiteiten en participatie is echter gering. Het moment van aanmelding of verwijzing (tijdens de zwangerschap of na de bevalling) is van belang voor de inhoud en de omvang van het diagnostisch proces.
Zowel laat in de zwangerschap als direct na de bevalling kan de diagnostiek beperkt blijven. Vroeg in de zwangerschap, maar vooral enige tijd na de bevalling, lijkt uitgebreidere diagnostiek meer geïndiceerd. Belangrijke elementen in de diagnostiek na de bevalling zijn de beperkingen bij algemene dagelijkse levensverrichtingen (adl), participatieproblemen en prognostische factoren, zoals bewegingsangst, pijngedrag, somberheid, gespannenheid en (irreële) gedachten die de patiënte zelf heeft ten aanzien van de oorzaak en het voortbestaan van de klachten.
Specifieke pathologie (rode vlaggen) dient te worden uitgesloten. Wanneer de fysiotherapeut een specifieke oorzaak vermoedt, neemt hij contact op met de huisarts of verloskundige.
In het diagnostisch proces wordt het gezondheidsprobleem beschreven in termen van de stoornissen in anatomische eigenschappen en functies, de beperkingen in activiteiten en de problemen met participatie. Op basis van de hulpvraag van de patiënte en de tijdens de (aanvullende) anamnese en het (aanvullend) fysiotherapeutisch onderzoek verzamelde gegevens, wordt tijdens de analyse de fysiotherapeutische diagnose geformuleerd. Op grond van deze diagnose besluit de fysiotherapeut of er een indicatie is voor fysiotherapeutische behandeling en of de patiënte in aanmerking komt voor behandeling volgens de richtlijn. Het behandelplan wordt in overleg met de patiënte opgesteld.
B.1 (Aanvullende) anamnese
Tijdens de anamnese worden de gegevens uit de stap verwijzing/ aanmelding, dan wel het screeningsproces verhelderd en aangevuld. Er moet steeds onderscheid worden gemaakt tussen de periode van de zwangerschap zelf en die na de bevalling.
B.1.1 (Aanvullende) anamnese tijdens de zwangerschap
- Beloop van de klachten: oorzaken, duur en aard van de klachten.
- Inventarisatie van stoornissen in anatomische eigenschappen en functies.
- Vaststellen van het activiteitenniveau en beperkingen in activiteiten:
- Wat zijn de specifieke problemen hierbij?
- Wordt gebruik gemaakt van hulpmiddelen?
- Participatieproblemen:
- Beroep en andere arbeidgerelateerde factoren.
- Zwangerschapsverlof/ziekteverzuim, eisen die de arbeidssituatie aan de patiënte stelt.
- Zelfstandigheid.
- Steun van de omgeving.
- Prognostische, externe en persoonlijke factoren:
- Welke informatiebehoefte heeft de patiënte over het beloop van haar klachten?
- Wijze van omgaan met de klachten:
- Maakt de patiënte zich zorgen (bijvoorbeeld over een door de arts, verloskundige of andere hulpverlener gestelde of vermoede diagnose)?
- Wat denkt de patiënte zelf over de oorzaak van haar klachten (in het bijzonder factoren die de patiënte omschrijft als uitlokkend of verergerend of over het opnieuw oplopen van letsel)?
- Is er onzekerheid over welke activiteiten de patiënte wel of niet kan (mag) uitvoeren?
- Welke informatie heeft de patiënte over de aandoening (verkregen via media, zwangerschapsgymnastiek, familie en vriendenkring, en wat is de invloed hiervan op haar activiteiten en ideeën)?
- Is de patiënte in staat op een gemiddelde dag de pijn te verminderen? Hoe?
- Hoe schat de patiënte het risico in dat de pijn blijft bestaan, dat lichamelijke inspanning de pijn verergert en dat een toename van pijn er een teken van is dat de activiteit gestopt moet worden?
- Relevante nevenpathologie.
De hulpvraag
(Indien nog niet bij screening uitgevraagd.)
- Doelstellingen en verwachtingen van de patiënte.
- Belangrijkste klachten.
- Activiteiten die belangrijk zijn voor de patiënte.
Eerdere/andere zorg
- Diagnostiek en behandeling die de patiënte tot nu toe voor dit gezondheidsprobleem heeft ontvangen.
B.1.2 (Aanvullende) anamnese na de bevalling
- Beloop van de klachten: oorzaken, duur en aard van de klachten.
- Inventarisatie van stoornissen in anatomische eigenschappen en functies.
- Vaststellen van het activiteitenniveau en beperkingen in activiteiten:
- Wat zijn de specifieke problemen hierbij?
- Wordt gebruik gemaakt van hulpmiddelen?
- Participatieproblemen:
- Beroep en andere arbeidgerelateerde factoren.
- Zwangerschapsverlof/ziekteverzuim, eisen die de arbeidssituatie aan de patiënte stelt.
- Zelfstandigheid.
- Steun van de omgeving: Hoe is de hulp in de omgeving georganiseerd?
- Prognostische, externe en persoonlijke factoren:
- Welke informatiebehoefte heeft de patiënte over het beloop van haar klachten?
- Wijze van omgaan met de klachten:
- Maakt patiënte zich zorgen (bijvoorbeeld over een door arts, verloskundige of andere hulpverlener gestelde of vermoede diagnose)?
- Wat denkt de patiënte zelf over de oorzaak van haar klachten (in het bijzonder factoren die de patiënte omschrijft als uitlokkend of verergerend of over het opnieuw oplopen van letsel)?
- Is de patiënte onzeker over welke activiteiten ze wel of niet kan (mag) uitvoeren?
- Welke informatie heeft de patiënte over de aandoening (ontvangen via media, zwangerschapsgymnastiek, familie en vriendenkring, en wat is de invloed hiervan op haar activiteiten en ideeën)?
- Is de patiënte in staat op een gemiddelde dag de pijn te verminderen? Hoe?
- Hoe schat de patiënte het risico in dat de pijn blijft bestaan, dat lichamelijke inspanning de pijn verergert en dat een toename van pijn er een teken van is dat de activiteit gestopt moet worden?
- Hoe ervaart de patiënte het dat ze nu nog klachten heeft?
- Is de patiënte teleurgesteld of boos?
- Benoemt de patiënte haar klachten in superlatieven?
- Is er sprake van verlies van vertrouwen of conflicten met hulpverleners?
- Vraagt de patiënte om specialistisch onderzoek?
- Is er een toenemende ongerustheid over een mogelijke ernstige afwijking?
- Hoe is de gezondheid van de baby?
- Wat verwacht de patiënte van de behandeling en hoe hoog schat ze het succes van een behandeling in?
- Relevante nevenpathologie.
Hulpvraag
(Indien nog niet bij screening uitgevraagd.)
- Doelstellingen en verwachtingen van de patiënte.
- Belangrijkste klachten.
- Activiteiten die belangrijk zijn voor de patiënte.
Aandachtspunten bij het opstellen van de hulpvraag na de bevalling
- Welke activiteiten en handelingen in het dagelijks leven worden als problematisch ervaren?
- Hoe belangrijk zijn beperkingen (in activiteiten) en hoe vaak moeten deze activiteiten worden uitgevoerd?
- Wat is de verwachting van de patiënte over het resultaat van fysiotherapie?
- Zijn deze verwachtingen reëel en hoe ziet patiënte haar eigen rol?
B.1.4 Eerdere/andere zorg
- De diagnostiek en behandeling die de patiënte tot nu toe voor dit gezondheidsprobleem heeft ontvangen.
De fysiotherapeut besteedt aandacht aan het gezondheidsprobleem (in diverse stadia van de zwangerschap of na de bevalling), de hulpvraag van de patiënte en andere verleende zorg. Per onderdeel worden hierna de aandachtspunten besproken.
Bij de beschrijving van het gezondheidsprobleem in termen van stoornissen in anatomische eigenschappen en functies, beperkingen in activiteiten en participatieproblemen dient onderscheid gemaakt te worden tussen de periode van de zwangerschap en die na de bevalling. De eerste stap die in het proces van vragen stellen gemaakt moet worden, is het nagaan van rode vlaggen (biomedische risicofactoren) die kunnen duiden op mogelijk specifieke en ernstige pathologie. Bij het maken van dit onderscheid wordt in grote lijnen gebruik gemaakt van de ‘diagnostic triage’ voor lage rugklachten, zoals ontwikkeld door Waddell.55,64
De volgorde van de vragen is hierbij van groot belang. De eerste vraag die beantwoord moet worden is of de oorsprong van de pijnklachten gelegen is in het houdingen bewegingsapparaat; de tweede of deze pijn sterk wisselt onder invloed van fysieke activiteiten. Een positief antwoord op beide vragen duidt op aspecifieke pathologie. De intensiteit van de pijn is geen onderscheidend criterium tussen specifieke en aspecifieke klachten.
‘Rode vlaggen’ zijn tekenen/signalen van bijvoorbeeld gynaecologische complicaties tijdens de zwangerschap of na de bevalling of spinale problematiek wijzend op een specifieke oorzaak voor de pijn. Deze ‘rode vlaggen’ kunnen duiden op een ernstige aandoening en vereisen aanvullende diagnostiek, bijvoorbeeld: progressieve pijntoename, neurologische uitval, geen verandering van pijnintensiteit gedurende de dag of bij wisselen van houding of beweging. Soms is de algemene gezondheidstoestand hierbij betrokken.
Is het onderscheid tussen specifieke en aspecifieke klachten eenmaal gemaakt, dan richt de anamnese zich op de ‘gele vlaggen’. Deze vragen betreffen de voornaamste hulpvraag van de patiënt, de voornaamste klacht, de gevolgen voor het dagelijks leven, factoren die de klachten verergeren, verlichten of in stand houden, de beleving van de klachten en de gevolgen daarvan. Belangrijk is ook om inzicht te krijgen in de verwachting die de patiënte van de behandeling heeft.
‘Gele vlaggen’ zijn psychosociale factoren die van invloed kunnen zijn op het voortbestaan van pijn, beperkingen in activiteiten en beperkingen binnen de participatie, bijvoorbeeld: (bewegings)angst, depressie, somberheid, catastroferende gedachten over de oorzaak en het voortbestaan van de klachten, verwachting van de behandeling, tevredenheid met de nieuwe gezinssituatie.
B.1.1 (Aanvullende) anamnese tijdens de zwangerschap
Tijdens de zwangerschap ligt de nadruk van de anamnese voornamelijk op de onzekerheid van de patiënte ten aanzien van welke activiteiten ze denkt wel of niet te mogen (kunnen) uitvoeren. De mogelijke oorzaken van het gezondheidsprobleem, het mogelijke voortbestaan van het probleem na de bevalling en de wijze waarop de patiënte in de huidige situatie met de pijn, beperkingen in activiteiten en participatieproblemen omgaat, komen globaal aan bod.
B.1.2 (Aanvullende) anamnese na de bevalling
De anamnese na de bevalling gaat veel uitgebreider in op beperkingen in activiteiten en participatieproblemen. Gedachten van de patiënte met betrekking tot de oorzaak van de klachten, verwachting van de behandeling en formuleren van de hulpvraag nemen een belangrijke plaats in. Factoren als somberheid, gespannenheid, gedachten van de patiënte ten aanzien van de vragen met betrekking tot het risico dat de pijn blijft bestaan, wat te doen als de pijn erger wordt, terugkeer naar betaalde arbeid, enzovoort zijn belangrijk.
Ook is het belangrijk hoe de hulp van de partner of andere mensen uit de naaste omgeving is georganiseerd en de tevredenheid met de nieuwe gezinssituatie. Vragen met betrekking tot de bevalling en kraambedperiode ervaren de meeste patiënten wel als prettig. Er is echter geen onderscheid in de gemiddelde (hoge) pijnbeleving van vrouwen met en vrouwen zonder ZGBP gedurende de periode van de bevalling en het kraambed.65 De diagnostische waarde van deze vragen is dan ook niet duidelijk. Belangrijke bekende etiologische factoren die in kaart gebracht moeten worden zijn: eerdere episoden van lage rugklachten buiten de zwangerschap en eerdere ZGBP, socio-economische status, het aantal eerdere zwangerschappen en leefstijlfactoren zoals roken.
B.1.3 Hulpvraag
(Indien nog niet geïnventariseerd tijdens het screeningsproces.)
- Wat zijn de verwachtingen van de patiënte?
- Wat zijn de voornaamste klachten?
- Welke activiteiten zijn belangrijk voor de patiënte?
B.1.4 Eerdere/andere zorg
Welke diagnostiek en behandeling (in relatie tot ZGBP) heeft de patiënte tot nu toe gehad? Bij de inventarisatie van eerdere zorg is het van belang de aard en de duur van eerdere behandelingen in kaart te brengen, zowel voor ZGBP als voor nevenpathologie van de rug en het bekken in het verleden.
B.2 Meetinstrumenten
Om de bevindingen te objectiveren en het resultaat van het handelen te evalueren, wordt aanbevolen bij de anamnese en het lichamelijk onderzoek gebruik te maken van meetinstrumenten.
De meetinstrumenten die van toepassing kunnen zijn bij patiënten met zwangerschapsgerelateerde bekkenpijn zijn op systematische wijze gekoppeld aan de gezondheidsdomeinen van de ICF. In de volgende figuur staat een overzicht van de aanbevolen meetinstrumenten. Deze instrumenten kunnen worden toegepast wanneer daar in de praktijk aanleiding toe is. De optionele meetinstrumenten staan in de Verantwoording. Al deze meetinstrumenten zijn beschikbaar via www.meetinstrumentenzorg.nl.
Overzicht van de aanbevolen meetinstrumenten.
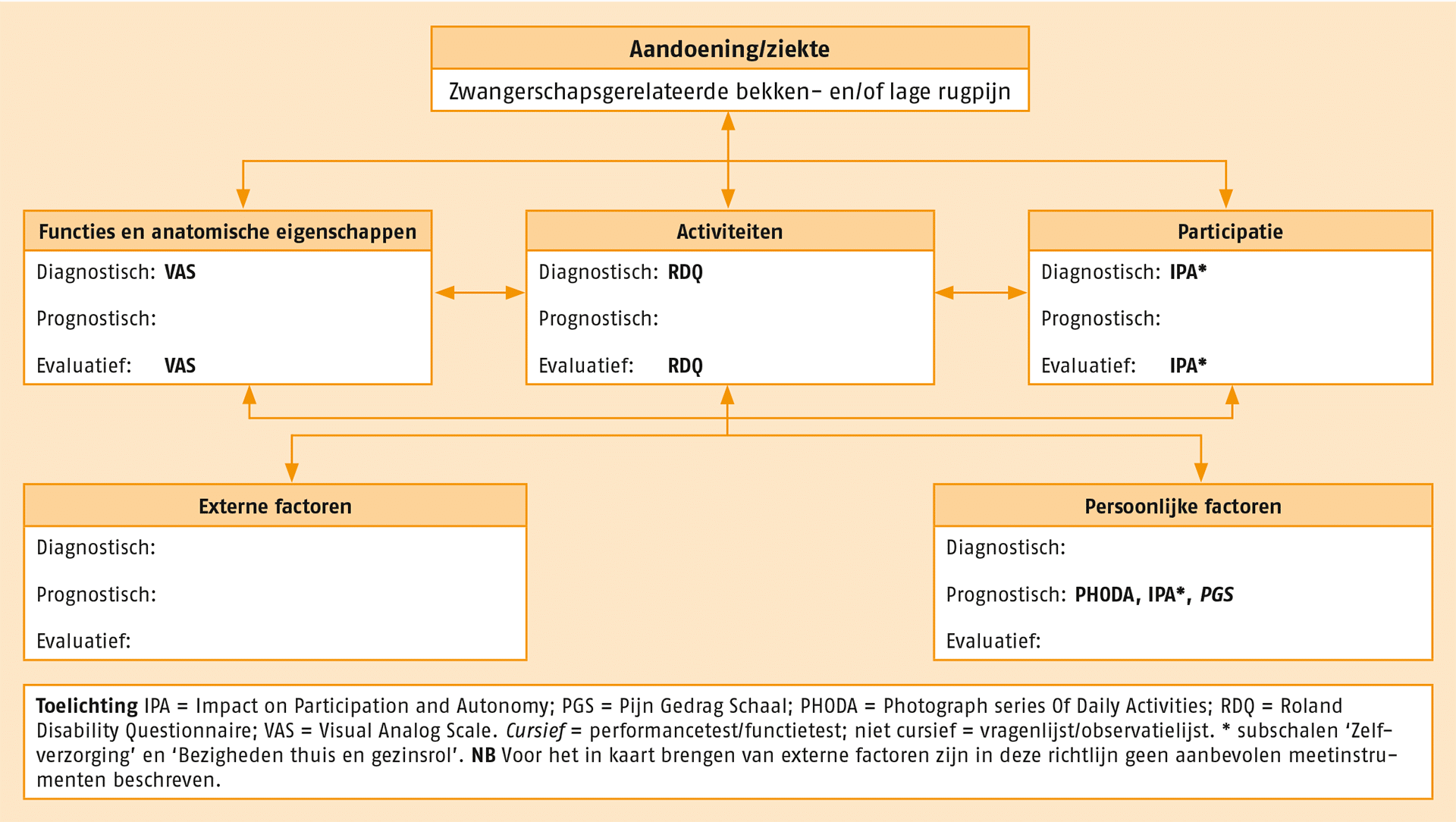
IPA = Impact on Participation and Autonomy; PGS = Pijn Gedrag Schaal; PHODA = Photograph series Of Daily Activities; RDQ = Roland Disability Questionnaire; VAS = Visual Analog Scale.
Cursief = performancetest/functietest; niet cursief = vragenlijst/observatielijst. * subschalen ‘Zelfverzorging’ en ‘Bezigheden thuis en gezinsrol’.
NB Voor het in kaart brengen van externe factoren zijn in deze richtlijn geen aanbevolen meetinstrumenten beschreven.
De VAS (intensiteit van pijn gedurende deze dag en week), RDQ en IPA (subschalen ‘Zelfverzorging’ en ‘Bezigheden thuis en gezinsrol’) worden door de patiënte ingevuld. De PHODA en PGS worden door de fysiotherapeut ingevuld.
Behalve de aanbevolen meetinstrumenten zijn optionele meetinstrumenten geselecteerd. Deze staan in de volgende figuur. Instrumenten uit beide sets kunnen worden toegepast wanneer daar in de praktijk aanleiding toe is. Al deze meetinstrumenten zijn beschikbaar via www.meetinstrumentenzorg.nl
Overzicht van de optionele meetinstrumenten.
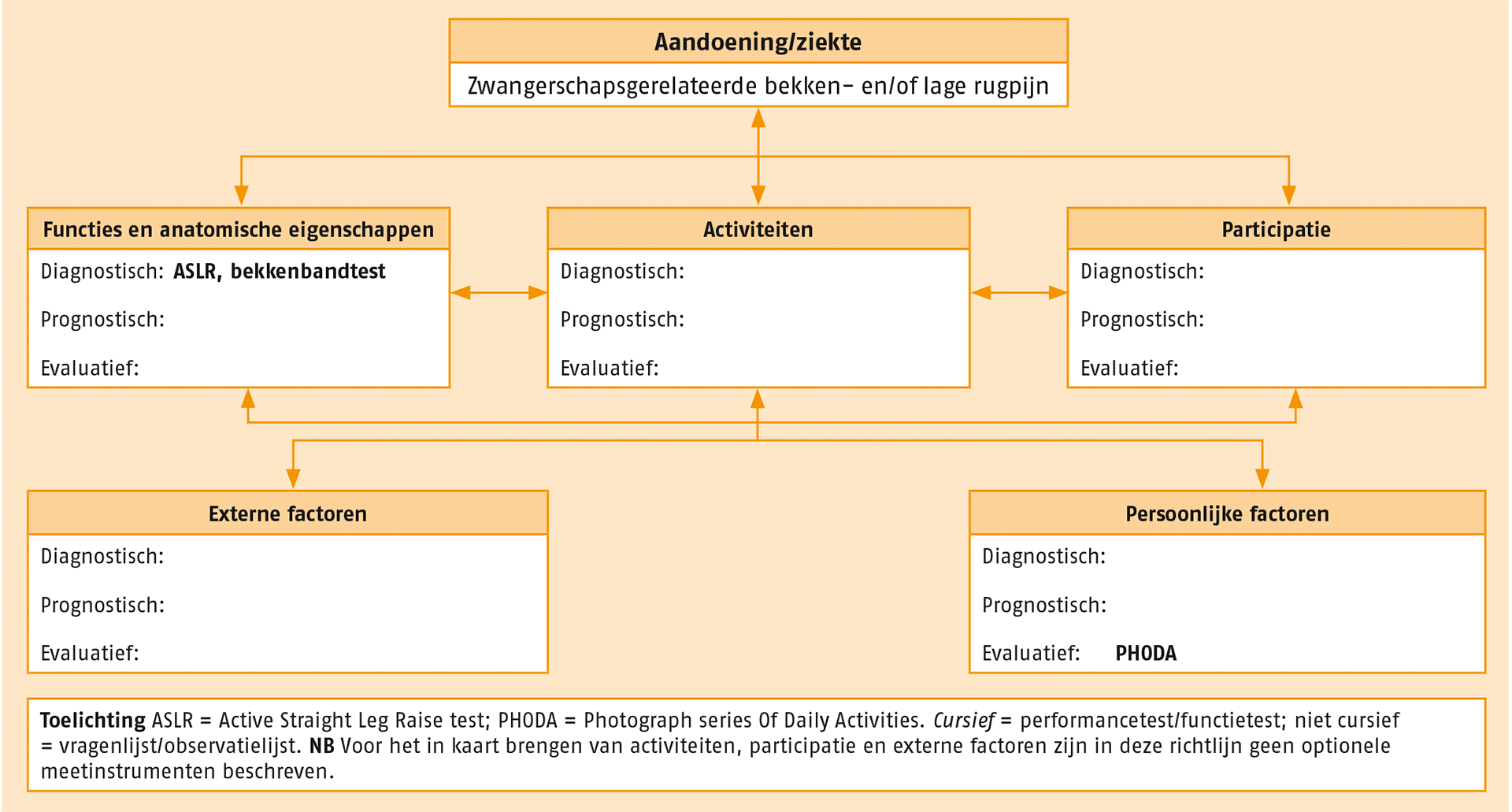
ASLR = Active Straight Leg Raise test; Bekkenbandtest; PHODA = Photograph series Of Daily Activities.
Cursief = performancetest/functietest; niet cursief = vragenlijst/observatielijst.
NB Voor het in kaart brengen van activiteiten, participatie en externe factoren zijn in deze richtlijn geen optionele meetinstrumenten beschreven.
Bron: Raamwerk Klinimetrie voor evidence based products. Swinkels RAHM, Meerhoff GA, Beekman E, Beurskens AJHM. Amersfoort: KNGF; 2016.
Door patiënte in te vullen aanbevolen meetinstrumenten
Visueel Analoge Scale (VAS)
De intensiteit van de pijn wordt gemeten met een Visueel Analoge Scale (VAS) (100 mm) met betrekking tot de draaglijkheid van de pijn gedurende de afgelopen week en dag.66,67 Deze VAS is afkomstig uit de Nederlandse versie van de McGill Pain Questionnaire. Aan de patiënte wordt gevraagd met behulp van deze schaal de ernst van haar gemiddelde pijn van de afgelopen week of dag te beschrijven. Het ene uiteinde betreft ‘geen pijn deze week of dag’ en het andere uiteinde ‘gemiddeld ondraaglijke pijn deze week of dag’.68
Roland Disability Questionnaire (RDQ)
Ten behoeve het meten van beperkingen op het gebied van lage rugklachten adviseert de werkgroep gebruik te maken van de Roland Disability Questionnaire (RDQ).69 Bij deze vragenlijst wordt de uitspraak ‘vanwege de rugpijn’ aangevuld met ‘en/of bekkenpijn’. De RDQ bestaat uit 24 items met ja/nee-vragen die betrekking hebben op veel voorkomende aspecten uit het dagelijks leven. Van de Quebec Back Pain Disability Questionnaire (QBPDQ), een ander mogelijk meetinstrument, kunnen een aantal items kort na de bevalling niet worden ingevuld. Om die reden wordt gebruik ervan niet geadviseerd.70,71
Impact on Participation and Autonomy (IPA)
Ter inventarisatie van de participatie is het zinvol om de subschalen ‘Zelfverzorging’ en ‘Bezigheden thuis en gezinsrol’ van de vragenlijst Impact on Participation and Autonomy (IPA) te gebruiken.73,74 In de subschaal ‘Zelfverzorging’ wordt gevraagd naar de mate waarin de patiënte kan bepalen wanneer ze zichzelf verzorgt of verzorgd wordt en hoe dit gebeurt. De subschaal ‘Bezigheden thuis en gezinsrol’ heeft betrekking op het vervullen van de gezinsrol en de invloed van de gezondheid of beperkingen op het vervullen van die rol. De antwoorden worden gescoord op een vijfpunts-Likertschaal.
Door fysiotherapeut in te vullen aanbevolen meetinstrumenten
PHotograph series Of Daily Activities (PHODA)
Met de PHODA kan worden vastgelegd bij welke activiteiten onzekerheid en aarzeling aanwezig is ten aanzien van de uitvoering van dagelijkse activiteiten.74,75 De PHODA is een gestandaardiseerde methode waarbij de patiënte een aantal foto’s krijgt voorgelegd van een dagelijkse activiteit. Van elke foto moet de patiënte aangeven in hoeverre ze denkt dat betreffende activiteit schadelijk is voor de rug of het bekken. Aan de patiënte wordt gevraagd om elke foto langs een schaal van 0 tot 100 te leggen. De fysiotherapeut moet uit het assortiment van de PHODA foto’s kiezen die relevant zijn voor de activiteiten binnen een gezin met (hele) jonge kinderen.
Pijn Gedrag Schaal (PGS)
De Pijn Gedrag Schaal, PGS (oorspronkelijk Pain Behavior Scale, PBS) is een snel en gemakkelijk door de fysiotherapeut in te vullen observatieschaal die bestaat uit een lijst van acht pijngedragingen waarvan de frequentie of de intensiteit van voorkomen door middel van een driepunts-Likertschaal beoordeeld kan worden.75 Het betreft pijngedrag in de communicatieve zin. De geobserveerde pijngedragingen zijn: verbaal pijngedrag, niet verbaal vocaal pijngedrag, pijnlijke gezichtsuitdrukkingen, staande houding, mobiliteit, lichaamstaal, gebruik van ondersteuning en zitten. Het pijngedrag wordt tijdens de zwangerschap en na de bevalling geobserveerd volgens de criteria van de PGS. De geobserveerde periode is de gehele tijdsduur van het rechtstreekse contact met de patiënte. De Maastrichtse interventiestudie laat zien dat bij een score hoger dan 1,5 op de PGS sprake is van meer dan gemiddeld pijngedrag (een gedragsgeoriënteerde aanpak is geïndiceerd).8
B.3 Analyse ter formulering van de onderzoeksdoelstellingen
Aan de hand van de gegevens uit de anamnese formuleert de fysiotherapeut een aantal onderzoeksdoelstellingen. Formulering vindt plaats aan de hand van de volgende vragen:
- In welk stadium van de zwangerschap of na de bevalling verkeert de patiënte?
- Welke activiteiten en handelingen worden in het dagelijks leven als problematisch ervaren?
- Hoe belangrijk zijn deze (beperkingen) activiteiten en hoe vaak moeten ze worden uitgevoerd?
- Wat is de verwachting van de patiënte over de inhoud en het resultaat van de behandeling?
- Zijn deze verwachtingen reëel en hoe ziet de patiënte haar eigen rol?
B.4 (Aanvullend) lichamelijk onderzoek
Het lichamelijk onderzoek bestaat uit inspectie en bewegingsonderzoek en richt zich op stoornissen in functies en beperkingen in activiteiten die in de anamnese zijn gevonden. Als een patiënte zich na de bevalling aanmeldt (DTF) of verwezen wordt voor fysiotherapeutische behandeling, vindt een uitgebreider onderzoek plaats en ligt het accent meer op activiteiten en participatie.
De fysiotherapeut tracht relevante stoornissen in functies te achterhalen. Indien de fysiotherapeut radiculaire uitstraling vermoedt, wordt een neurologisch onderzoek uitgevoerd. Dit onderzoek bestaat uit een Straight Leg Raise (SLR-)test en onderzoek van de spierkracht, sensibiliteit en peesreflexen van de desbetreffende spinale zenuw(en).
De behandeling van patiënten met bekken- en lage rugpijn met radiculaire uitstraling valt buiten het bereik van de richtlijn. Bij een positieve testuitslag (uitstralende pijn bij 70 graden, verergering van pijn bij dorsale flexie van de voet en/of pijnvermindering bij knieflexie) wordt contact opgenomen met de huisarts. Indien de fysiotherapeut van mening is dat er (tevens) sprake is van (stress)urine-incontinentie, wordt verwezen naar een daarvoor opgeleide fysiotherapeut.
Observatie tijdens de zwangerschap en na de bevalling
- Asymmetrie in houding en beweging.
- Voorzichtig en aarzelend bewegen.
- Waggel- of schuifelgang.
- ‘Catching the leg’ (ofwel met één been slepen tijdens het nemen van een stap; een klacht die na de bevalling wel vaker subjectief wordt aangegeven, maar zelden objectief is vast te stellen).
Bewegingsonderzoek
Uit observatie en door uitvoering van de hierna genoemde onderzoeken wordt een indruk verkregen van de algemene en lokale belastbaarheid. Bij voorkeur worden actieve onderzoekmethoden gebruikt.
Bewegingsonderzoek vroeg in de zwangerschap en/of enkele weken na de bevalling
- Het uitvoeren van een kort oriënterend actief onderzoek van lumbale wervelkolom, heupen en onderste extremiteiten.
- Beoordelen van het algemene bewegingsverloop tijdens adl (gaan zitten, aankleden enzovoort) en van de onderste extremiteiten op mobiliteit, bewegingsverloop en provocatie van klachten met eventueel aanvullend afname van de ‘Active Straight Leg Raise test’ (ASLR) aangevuld met de bekkenbandtest (consensus werkgroep).
- Het vaststellen van de mogelijkheid tot aanspannen van de dwarse buikmusculatuur.
- Het vaststellen van de mogelijkheid tot aanspannen van de m. gluteus maximus en de adductoren van de heup.
- De verder te onderzoeken functies en activiteiten komen voort uit de anamnese en in het bijzonder uit de hulpvraag van de patiënte en haar problemen ten aanzien van de adl en bevindingen van de PHODA.
Het onderzoek naar de beperkingen in activiteiten is voornamelijk gericht op activiteiten, zoals: tillen, opstaan, gaan zitten, lopen enzovoort. Het pijngedrag wordt geobserveerd en vastgelegd met de Nederlandstalige Pain Behavior Scale, de Pijn Gedrag Schaal, PGS.
Bewegingsonderzoek laat in de zwangerschap en/of direct na de bevalling
- Beoordelen van het algemene bewegingsverloop tijdens adl (gaan zitten, aankleden enzovoort) en van de onderste extremiteiten op mobiliteit, bewegingsverloop en provocatie van klachten met eventueel aanvullend afname van de ‘Active Straight Leg Raise test’ ASLR) aangevuld met de bekkenbandtest (consensus werkgroep).
- Het vaststellen van de mogelijkheid tot aanspannen van de dwarse buikmusculatuur.
- Het vaststellen van de mogelijkheid tot aanspannen van de m. gluteus maximus en de adductoren van de heup.
- De verdere te onderzoeken functies en activiteiten komen voort uit de anamnese en in het bijzonder uit de hulpvraag van de patiënte en haar problemen ten aanzien van de adl en bevindingen van de PHODA.
Het pijngedrag wordt geobserveerd en vastgelegd met de Nederlandstalige versie van de Pain Behavior Scale, de Pijn Gedrag Schaal (PGS).
De werkgroep formuleerde de volgende aanbeveling:
(4) Diagnostische tests
Er is geen bewijs dat met de diagnostische tests die specifiek ontwikkeld zijn om ZGBP vast te stellen, ZGBP onderscheiden kan worden.
Het onderzoek heeft een oriënterend karakter en is gericht op problemen op het gebied van activiteiten en participatie. Het doel is een inschatting maken van het niveau van bewegend functioneren en het in kaart brengen van de voorwaarden voor behandeling. Strategie en inhoud van het onderzoek (inspectie in rust, inspectie tijdens beweging en lichamelijk onderzoek), zijn afhankelijk van de informatie die tijdens de anamnese is verkregen. Tijdens de zwangerschap kan het onderzoek beperkter van omvang zijn dan na de bevalling.
Tijdens de zwangerschap
Bij observatie kan een ‘catching the leg’fenomeen opvallen.77 Met dit fenomeen, dat voor het eerst in Scandinavië werd beschreven, wordt bedoeld dat de patiënte problemen ervaart bij het naar voren brengen van een been tijdens het lopen. Het been gaat ‘slepen’. Na de bevalling is dit fenomeen vaak niet meer objectief vast te stellen; het kan nog wel door patiënten als zodanig worden ervaren en in die zin subjectief voorkomen. Daarnaast kan waggelend lopen opvallen. Ook dit verdwijnt na de bevalling meestal vrij snel.
Na de bevalling
Na de bevalling vindt naast observatie een oriënterend onderzoek plaats van functies en coördinatie. De verder te onderzoeken functies en activiteiten komen voort uit de anamnese. Uit de literatuur bekende diagnostische tests ter vaststelling van ZGBP zijn in te delen in pijnprovocatietests en tests om de stabiliteit van de bekkengordel vast te stellen. Aanvullend wordt er gebruik gemaakt van nauw omschreven pijnlocaties. De beschreven pijnprovocatietests zijn: de Posterior Pelvic Pain Provocation test (PPPP)78, palpatie van het longitudinaal-dorsaal sacro-iliacaal ligament79, de Patrick’s Fabere test80,81 en palpatie van de symfyse18,80,81.
Ten behoeve van de stabiliteit van de bekkengordel worden de Active Straight Leg Raise (ASLR-)test82 en bepaling van de adductiekracht van de heup beschreven (zie de volgende tabel).83
Diagnostische studies; niveau van bewijs.
| N | Onafhankelijke interpretatie van de testresultaten | Onafhankelijke interpretatie van de gouden standaard | Selectie van mensen die verdacht worden van de aandoening maar waarbij geen diagnose is gesteld | Reproduceerbare beschrijving van de test en gouden standaard | Ten minste 50 mensen met en 50 mensen zonder de aandoening | Niveau van bewijs (A, B, C, D) | |
|---|---|---|---|---|---|---|---|
| Tijdens de zwangerschap Posterior Pelvic Pain Provocation | |||||||
| (Ostgaard et al., 199478) / thigh thrust | 72 | x | – | x | – | – | D |
| Patrick’s Fabere test | |||||||
| (Wormslev et al., 199481 | 40 | x | – | – | – | – | D |
| en Albert et al., 200080) | 2269 | – | x | – | – | x | D |
| palpatie van de symfyse | |||||||
| (Albert et al., 200080, | 2269 | – | – | x | – | x | D |
| Kristiansson & Svardsudd, 199618, | 200 | x | – | x | – | x | C |
| Wormslev et al., 199481) | 40 | x | – | – | – | – | D |
| Na de bevalling dorsaal sacro-iliacaal ligament | |||||||
| (Vleeming et al., 2002†,79) | 178 | x | – | – | – | – | D |
| Active Straight Leg Raise test | |||||||
| (Mens et al., 2001†,82) | 200 | x | – | – | – | – | D |
| heupadductie / kracht (Mens et al., 2002†,83) | 75 | x | – | – | – | – | D |
† 6 maanden tot 5 jaar na de bevalling.
De bewijskracht van alle studies is echter van onvoldoende kwaliteit (zie tabel 4). Buiten methodologische problemen met betrekking tot de selectie van de studiepopulatie is bij geen enkel onderzoek naar de validiteit van een van deze meetinstrumenten een vergelijking met een ‘gouden standaard’ betrokken. Recent onderzoek naar de betrouwbaarheid en validiteit van pijnprovocatie en mobiliteit van het sacro-iliacale gewricht onderschrijft de onvoldoende methodologische kwaliteit van deze studies.83-85
Nauw omschreven pijnlocaties worden in de literatuur beschreven als kenmerkend voor ZGBP.78,80 Echter, ook hier is onvoldoende wetenschappelijk bewijs. Een recente studie naar specifieke pijngebieden gerelateerd aan het sacro-iliacale gewricht leverde geen wetenschappelijke onderbouwing voor deze veronderstelling.85 Recent onderzoek op het gebied van de diagnostiek van ZGBP onderkent steeds meer het belang van de mogelijkheid dat onder de paraplu van ZGBP een aantal subgroepen zijn te identificeren die beschreven, geanalyseerd, onderzocht en behandeld moeten worden binnen het construct van stoornissen, beperkingen in activiteiten en participatie.66,84-89
Op basis van bovenstaande formuleerde de werkgroep de volgende aanbeveling:
(4) Diagnostische tests (niveau 4)
Er is geen bewijs dat met de diagnostische tests die specifiek ontwikkeld zijn om ZGBP vast te stellen, ZGBP onderscheiden kan worden.
Kwaliteit van de gevonden artikelen: D (Ostgaard et al., 199778; Vleeming et al., 200279; Albert et al., 200080; Wormslev et al., 199481; Kristiansson et al., 199618; Mens et al., 199582 en Van der Wurff et al., 200084-85, 200486).
B.5 Analyse ter formulering van de fysiotherapeutische diagnose
Op basis van de verwijzing, de gegevens uit de anamnese en het functieonderzoek formuleert de fysiotherapeut een antwoord op de volgende vragen:
- Wat zijn de belangrijkste gezondheidsproblemen en de gevolgen daarvan op het bewegend functioneren? Zijn er alarmsignalen (rode vlaggen)?
- Zijn de bevindingen consistent?
- Zijn er verbanden tussen de geconstateerde stoornissen, beperkingen in activiteiten en participatieproblemen? Welke probleemgebieden staan op de voorgrond?
- In welk stadium van de zwangerschap of na de bevalling verkeert de patiënte? Is er sprake van een normaal of vertraagd herstel?
- Zijn er prognostische, belemmerende en/of bevorderende factoren, externe en persoonlijke factoren, bijvoorbeeld onzekerheid, angst of verwachting van de behandeling) die invloed hebben op het functioneel herstel? Zo ja, welke?
De antwoorden op deze vragen vormen het fundament voor het kunnen stellen van de fysiotherapeutische diagnose.
Daarna worden nog de volgende vragen gesteld:
- Welke belemmerende en/of bevorderende factoren zijn beïnvloedbaar door fysiotherapie?
- Welke stoornissen in functies en beperkingen in activiteiten kunnen beïnvloed worden door de fysiotherapeut?
- Kan de patiënte behandeld worden volgens de KNGF-richtlijn zwangerschapsgerelateerde bekkenpijn?
Als het antwoord op de eerste vragen gevonden is en de laatste vraag beantwoord kan worden met ‘ja’, kunnen, in samenspraak met de patiënte, de individuele behandeldoelen worden geformuleerd en het behandelplan worden opgesteld. Als er geen indicatie is voor fysiotherapie wordt de patiënte terugverwezen naar de verwijzend arts. Als de patiënte gebruik heeft gemaakt van de directe toegankelijkheid overlegt de fysiotherapeut, na toestemming van de patiënte verkregen te hebben, met de verloskundige, huisarts of gynaecoloog of wordt de patiënte naar hen verwezen.
Als de patiënte niet behandeld kan worden volgens onderhavige richtlijn noteert de fysiotherapeut de motivatie hiervoor in het dossier van de patiënte.
Op basis van de verzamelde gegevens wordt tijdens de analysefase het gezondheidsprobleem geformuleerd. De fysiotherapeut maakt een inschatting van de gezondheidstoestand, van de belemmerende en bevorderende factoren en beoordeelt of er een indicatie is voor fysiotherapie en of er gewerkt kan worden volgens de KNGF-richtlijn. De volgende vragen kunnen hier richting aan geven:
Met betrekking tot het gezondheidsprobleem:
- Welke gezondheidsproblemen (in termen van stoornissen, beperkingen in activiteiten en participatieproblemen) zijn er? Zijn er alarmsignalen (rode vlaggen) die verwijzing naar de verloskundige, huisarts of gynaecoloog noodzakelijk maken?
- Zijn de gesignaleerde bevindingen consistent?
- Welke verbanden zijn er tussen de stoornissen, beperkingen in activiteiten en participatieproblemen?
Daarna worden nog de volgende vragen gesteld:
- Welke belemmerende en/of bevorderende factoren zijn beïnvloedbaar door fysiotherapie?
- Welke stoornissen in functies en beperkingen in activiteiten kunnen beïnvloed worden door de fysiotherapeut?
- Kan de patiënte behandeld worden volgens de KNGF-richtlijn Zwangerschapsgerelateerde bekkenpijn?
Indien (een van) de laatste vragen negatief wordt beantwoord, is het van belang na te gaan wat de oorzaak hiervan is. Overleg met de verloskundige, huisarts of gynaecoloog kan nodig zijn, zeker wanneer de patiënte via DTF bij de fysiotherapeut is gekomen. Bij een positief antwoord op de vragen kan het behandelplan worden opgesteld en worden gestart met het therapeutisch proces.
B.6 Behandelplan
In overleg met de patiënte worden de behandeldoelen bepaald. Het algemene einddoel van de fysiotherapeutische behandeling is gericht op begeleiding van de patiënte naar een ‘zo volledig mogelijk functieherstel’. De hulpvraag van de patiënte en het individuele functieniveau van voor de zwangerschap bepalen in grote mate hoe een zo ‘volledig mogelijk functieherstel’ wordt omschreven.
Er is sprake van een ‘volledig functieherstel’ als minimaal hetzelfde niveau van functioneren wordt bereikt als voor de zwangerschap het geval was. ‘Volledig functieherstel’ zal niet bij alle patiënten mogelijk zijn. Aan de hand van de hoofddoelstelling worden de suben tussendoelen bepaald. De patiënte is actief betrokken bij dit proces. Ze heeft een belangrijke actieve inbreng en geeft (mondeling) toestemming om met de behandeling te beginnen.
In het individuele behandelplan worden verder opgenomen:
- de behandelstrategie;
- de verrichtingen;
- de verwachte duur van de behandelepisode;
- het verwachte aantal sessies;
- de behandelfrequentie per fase en datum;
- en de wijze en frequentie van de evaluatie, inclusief eventuele multidisciplinaire afspraken met de verloskundige, gynaecoloog en/of de huisarts.
De duur van de behandelepisode is gekoppeld aan de prognose. Tijdens de behandeling na de bevalling moet er sprake zijn van een afname van stoornissen en een toename van activiteiten en participatie die meetbaar zijn. Stagnatie van verbetering na de bevalling is een indicatie om contact op te nemen met de huisarts, verloskundige of gynaecoloog.
Na de anamnese en het onderzoek formuleert de fysiotherapeut in nauwe samenspraak met de patiënte het behandelplan. Het behandelplan omvat de fysiotherapeutische behandeldoelen en de prioritering ervan. De hoofddoelstelling, die in het behandelplan centraal staat, sluit aan bij de hulpvraag van de patiënte. De patiente is actief betrokken bij de formulering van de behandeldoelen en de hoofddoelstelling. Er wordt rekening gehouden met haar motivatie, de mogelijkheden en het begrip.
Behalve de behandeldoelen en de verrichtingen bevat het behandelplan ook het verwachte aantal sessies, de behandelfrequentie en de behandellocatie. Uitgangspunt voor het voorlichtingsplan is de behoefte aan informatie, adviezen en coaching die tijdens het diagnostisch proces in kaart is gebracht. Het behandelplan is een hulpmiddel om de behandeling te structureren, controleren en evalueren. In dit plan worden de individuele behandeldoelen, verrichtingen en de strategie voor de behandeling in nauwe samenwerking met de patiënte vastgelegd. Het zwaartepunt van de behandeling is afhankelijk van de uitkomsten van het diagnostisch proces.
Tijdens de zwangerschap
Tijdens de zwangerschap is het hoofddoel van de behandeling begeleiding van de geleidelijke afname van het activiteitenniveaupassend bij het stadium van de zwangerschap tot aan de bevalling.
Na de bevalling
Het hoofddoel van de behandeling na de bevalling is terugkeer naar een volledig (of gewenst) niveau van activiteiten en participatie en het voorkomen van chronische klachten.
De patiënte is actief betrokken bij de opzet van het behandelplan, heeft een actieve rol bij het bepalen van de behandeldoelen en een grote verantwoordelijkheid in het behalen van deze doelstellingen. De behandeldoelen zijn tijdgebonden.
B.7 Duur diagnostisch proces
De duur van het diagnostisch proces is vooral afhankelijk van het stadium van de zwangerschap waarin of het moment na de bevalling waarop de patiënte zich bij de fysiotherapeut aanmeldt, de complexiteit van het gezondheidsprobleem en, in mindere mate, de duur van de klachten.
Bij normaal herstel na de bevalling en tijdens de zwangerschap neemt het diagnostisch proces ongeveer één zitting in beslag; bij een vertraagd herstel na de bevalling kunnen meerdere zittingen nodig zijn.
De duur van het diagnostisch proces is met name afhankelijk van het stadium van de zwangerschap of het moment na de bevalling, de complexiteit van het gezondheidsprobleem en in mindere mate van de duur van de klachten. Bij een normaal herstel neemt het diagnostisch proces ongeveer één zitting in beslag; bij een afwijkend beloop kunnen meerdere zittingen nodig zijn.

